Palabras claves
Trasplante cardíaco, Rechazo inmunológico, Agentes Inmunosupresores, Corticosteroides (o corticoides), Azatioprina, Ciclosporina, Globulinas antilinfocítica y antitimocítica, Anticuerpos monoclonales.
El éxito obtenido en los últimos años con los trasplantes cardíacos es en buena parte debido al desarrollo de técnicas adecuadas de inmunosupresión, que permiten e! tratamiento del rechazo y su prevención.
El descubrimiento de la cic!osporina en 1972, marcó una nueva era en este sentido y modificó el pronóstico de los pacientes sometidos a trasplante, haciendo de! trasplante cardíaco la elección terapéutica en pacientes con falla cardíaca severa refractaria al tratamiento médico.
A continuación hacemos una revisión de los agentes inmunosupresores actuales, de algunos que se encuentran en fase experimental y de los protocolos para su manejo.
Introducción
La meta de la terapia inmunosupresora en los trasplantes, es conseguir un estado inmunológico equilibrado entre la supresión de la respuesta inmune del receptor al aloinjerto y la preservación de un estado de inmunidad suficiente para evitar infecciones oportunistas y desarrollo de neoplasias (1); además se propone minimizar los efectos adversos de cada agente inmunosupresor.
La terapia inmunosupresora tiene tres frentes de acción:
- Profilaxis temprana del rechazo.
- Terapia inmunosupresora de mantenimiento.
- Tratamiento del rechazo.
En estas distintas fases se emplea un espectro de fármacos que ha permitido mejorar la sobrevida de los pacientes y hacer del trasplante cardíaco una terapia de elección para la falla cardíaca severa refractaria al tratamiento médico (2).
A continuación se estudian brevemente cada uno de los agentes empleados para la inmunosupresión y se revisa su empleo en las distintas fases de la inmunoterapia del trasplante cardíaco.
Corticosteroides
Entre los primeros agentes inmunosupresores empleados se mencionan los corticosteroides, cuyos efectos sobre el sistema linfático habían sido notados desde el siglo XIX, cuando Thomas Addison observó que en pacientes con insuficiencia adrenocortical, se comprobaba un aumento en la masa del tejido linfoide, contrario a lo que ocurría en pacientes con Síndrome de Cushing, en los que el efecto predominante era la linfopenia y la disminución de la masa de tejido linfoide.
Esto ocurría como resultado de una exposición crónica a altos o bajos niveles de corticosteroides, a diferencia de lo observado en animales, en los que con períodos cortos de exposición se producían rápidas lisis del tejido linfoide (3).
En esencia, se considera que los corticosteroides tienen efectos sobre el sistema inmune a través de 4 vías:
- Efecto antiinf1amatorio por estabilización de la membrana lisosomal, suprimiendo la síntesis de prostaglandinas.
- Inhibiendo la transcripción del gen de la interleucina l (IL- 1), evitando de esta forma su síntesis por los macrófagos.
- Inhibiendo la transcripción del gen de la interleucina 6 (lL-6).
- Linfolisis (1).
Los corticosteroides en el plasma se ligan en un 90% a las proteínas, ya sea a la albúmina que tiene poca afinidad pero una gran capacidad para ligarlos, o a la globulina que tiene gran afinidad pero poca capacidad de unión. El metabolismo de los corticoides ocurre en dos fases.
La primera que es la reducción de la doble unión 4, 5, puede ocurrir en el hígado o en sitios extrahepáticos, generando un metabolito inactivo. La reducción del sustituyente 3 cetona por el contrario sólo ocurre en el hígado, en donde los metabolitos se acoplan a través del 3 hidroxilo (producto de la reducción del 3 cetona) a glucoronato, formando sales hidrosolubles que se excretan.
En menor proporción en el riñón puede haber algo de conjugación de los metabolitos, pero tanto estos como los conjugados en el hígado, son fundamentalmente excretados por vía urinaria.


Los efectos colaterales de los esteroides son numerosos y se relacionan con la dosis total y la duración de la administración.
Son ellos, cambios de temperamento, ganancia de peso, hipertensión, intolerancia a los carbohidratos, hipercolesterolemia , úlcera péptica, osteoporosis, acné, retardo del crecimiento en niños, necrosis aséptica de la cabeza femoral, glaucoma, cataratas y miopatía.
En pacientes con trasplante cardíaco los corticoides son empleados por vía intravenosa y oral siguiendo este esquema: durante la profilaxis temprana del rechazo, se administra de 500 a 1000 mg de metilprednisolona intraoperatoria (una vez se haya descontinuado la circulación extracorpórea, siguiendo con dosis de 125 mg intravenosos cada 6 horas por 36 horas.
Doce horas después de la última dosis de metilprednisolona, es decir, 48 horas después de la cirugía, se inicia la administración de prednisolona con dosis de 1 mg/kg/día, que se va disminuyendo progresivamente hasta el día séptimo en el que se administra 0.2 mg/kg/día, que será la dosis de los días subsiguientes (En algunos centros se emplea como dosis final 0.3 mg/kg/día).
Una forma de hacerlo es como se indica a continuación:
- Día 2: 1.0 mg/kg/día.
- Día 3: 0.8 “
- Día 4: 0.6
- Día 5: 0.4
- Día 6: 0.3
- Día 7: 0.2
- Dividida la dosis en dos tomas al día.
Sin embargo, la introducción de anticuerpos monoclonales (OKT3), Y globulinas antitimocítica y antilinfocítica (ATG y ALG) a la profilaxis del rechazo, han modificado el esquema, permitiendo disminuir las dosis de prednisona a 0.25 mg/kg/día hasta que la terapia anticélulas T se complete, momento en el cual se incrementa la dosis de prednisona a I mg/kg/día, intentando bloquear la rápida expansión de los linfocitos que ocurre al descontinuar los OKT3, para luego progresivamente disminuirla a 0.2 mg/kg/día (4) (Tabla 1).
Los efectos adversos de los corticoides dependen del tiempo durante el cual se administren y de las dosis que se empleen.
Para el manejo crónico de la inmunoterapia de los pacientes con trasplante cardíaco, se han propuesto esquemas de triple-droga (ciclosporina, azatioprina y corticosteroides) y de doble-droga (libre de corticosteroides). En los de triple droga, la dosis de 0.3 mg/kg/día es mantenida durante el primer mes después del trasplante y posteriormente es disminuida a 0.2, 0.1 Y 0.05 mg/kg/día a los 2, 3 Y 4 meses, respectivamente. El esquema sin esteroides fue inicialmente publicado por Yacoub en 1985 (5).
Regímenes sin corticoides fueron utilizados, informándose en estos casos reducciones en las complicaciones infecciosas postoperatorias (6), así como mejoría en la calidad de vida, en el estado emocional y en la retención de líquidos (7), sin modificar la mortalidad (6).
Sin embargo, este protocolo no es ideal para todos los pacientes; en general, las mujeres (8) y los pacientes más jóvenes tienden a hacer más rechazo (9). La supresión de los corticoides requiere una vigilancia más estrecha de lo convencional en los pacientes trasplantados y demanda más frecuentes biopsias endomiocárdicas y ecocardiogramas hasta que se demuestre que la terapia crónica de mantenimiento sin corticoides es adecuada para cada paciente.
Se ha visto que si un paciente ha sobrevivido al sexto mes postoperatorio con un esquema con ciclosporina y azatioprina, la posibilidad de tener que usar esteroides para garantizar el mantenimiento es muy baja, (es decir no se incrementa a largo plazo la incidencia de rechazos tardíos).
De otro lado, también se ha observado que más allá del primer año postoperatorio no hay diferencia significativa en la incidencia de infección entre pacientes que reciben corticosteroides y los que no, distinto de lo que ocurría en etapas tempranas (10).
La sobrevida a 5 años es muy similar entre el esquema triple y el doble, por lo que si algún paciente se incluye en el doble, debe seleccionarse con cuidado entre los que tienen bajo riesgo de rechazo, para que se beneficie verdaderamente y no exponerlo a la posibilidad de rechazo (11).
Recientemente se ha señalado. que a pesar de las modificaciones propuestas, la terapia de triple droga es el protocolo de mantenimiento más empleado en los programas de trasplante en Estados Unidos (94% de los centros) (12).
También se ha comenzado a estudiar la posibilidad de emplear esteroides sintéticos, como el deflazacort. que han producido disminución significativa de la glicemia, el colesterol total y el de baja densidad, comparados con la prednisona, aunque no se ha probado que disminuyan el riesgo de infección o el de rechazo (13). (Leer También: Hernia Perineal)
Los corticoides tienen un papel preponderante en el tratamiento del rechazo al trasplante.
Se divide en hiperagudo, agudo y crónico. El hiperagudo se produce por la presencia de anticuerpos preformados en el receptor contra antígenos específicos del donante. Usualmente su curso es fatal y no tiene otra alternativa que el retrasplante, a pesar de que en su tratamiento se han intentado altas dosis de corticoides, ciclofosfamida y plasmaféresis (4).
El rechazo agudo es el más frecuente y aunque su principal determinante es celular, ocasionalmente se puede presentar sin infiltrados intersticiales mononucleares; en estos pacientes, estudios recientes han demostrado incremento en los niveles de anticuerpos anti HLA del donante (14).
Su tratamiento varía dependiendo de los protocolos de cada institución, que los discutiremos más adelante.
El rechazo crónico hace referencia a la generación de enfermedad coronaria del aloinjerto.
El desarrollo de la lesión vascular ha sido explicado a través de la hipótesis de que la lesión endotelial generada por un daño inmunomediado sobre el endotelio del aloinjerto, activa las células endoteliales produciendo localmente citoquinas que estimulan las células musculares lisas para proliferar y migrar a la íntima, que junto con proliferación de fibroblastos y aumento de la matriz extracelular va generando el proceso obstructivo.
La pérdida del heparán sulfato de la matriz extracelular, un inhibidor natural de la proliferación muscular lisa, podría contribuir al trastorno (15).
Los corticoides empleados para el rechazo van desde los pulsos orales:
Con prednisona 1-1.5 mg/kg/día por 5 días, para casos de rechazo leve sin compromiso hemodinámico, hasta el más común esquema de pulsos intravenosos de l/g/día de metilprednisolona administrado por 3 a 5 días, seguido por el pulso oral de esteroides, como lo describimos antes, con un período posterior de disminución progresiva de las dosis hasta el nivel previo, para los casos de rechazo leve con compromiso hemodinámico, y los rechazos moderados sin trastorno hemodinámico.
También se emplea para el rechazo moderado con inestabilidad hemodinámica o para el rechazo severo, pero adicionando las globulinas antitimocítica y antilinfocítica y el OKT3, como se ampliará adelante (Diagrama de variables No. 1).
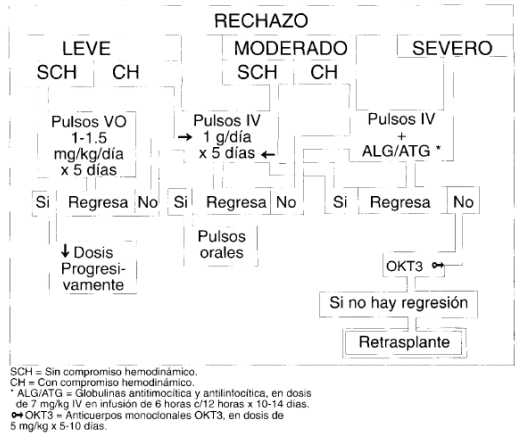
Diagrama de Variables N° 1. Uso de corticoides en el rechazo agudo.
Azatioprina
La azatioprina ha sido ampliamente usada para diversos tipos de trasplantes, como agente inmunosupresor desde 1960. Es un derivado de la 6-mercaptopurina. La azatioprina reacciona con compuestos sulfhidrilo como el glutatión y sirve como prodroga, permitiendo la liberación lenta de mercaptopurina en los tejidos.
Como mercaptopurina, inhibe la biosíntesis del anillo purínico y las interconversiones de nucleótidos bloqueando la proliferación de linfocitos. La azatioprina tiene una buena absorción por vía oral, siendo su bioequivalencia entre la vía oral y la intravenosa de 1/1. Sus efectos colaterales son debidos a sus propiedades de inhibición del DNA. Son ellos: pancreatitis, hepatitis (4), ictericia colestásica (16) y mielosupresión, en receptores con baja actividad de tiopurina metiltransferasa (17, 18), yen pacientes con baja actividad de la 5-nucleotidasa linfocítica (19), efecto dependiente de la dosis.
Estas complicaciones con el uso de la azatioprina, suelen controlarse con la reducción de la dosis o descontinuando su empleo. Su utilización a largo plazo se ha asociado con la aparición de carcinoma escamocelular de la piel y linfomas (20). Otros efectos colaterales informados son las reacciones de hipersensibilidad, de más rara ocurrencia (21 ).
Se ha encontrado interacción entre la azatioprina y otras drogas, principalmente el alopurinol:
Porque la inhibición de la xantinaoxidasa obstaculiza la conversión de azatioprina en ácido 6-tio-úrico, pudiendo producir un grave incremento de la mielosupresión.
En caso de usarla con alopurinol, se requiere una reducción de aproximadamente 25% de la dosis. También se ha informado que la azatioprina induce resistencia a la warfarina, por lo que en caso de uso concomitante, el INR debe ser cuidadosamente monitorizado (22).
La azatioprina es usada en la profilaxis temprana del rechazo y en el mantenimiento crónico del trasplante. Antes de la cirugía se administran 4 mg/kg intravenosos y posteriormente se continúa con I a 3 mg/kg intravenosos y, posteriormente, se continúa con 1 a 3 mg/kg/día en una sola dosis oral o intravenosa, buscando mantener el recuento de leucocitos entre 4500 y 6500 por milímetro cúbico.
La adición de azatioprina, permite el uso de dosis menores de ciclosporina y de corticoides, reduciendo así sus efectos deletéreos, principalmente de nefrotoxicidad de la ciclosporina, y disminuyendo también los episodios de rechazo temprano (23).
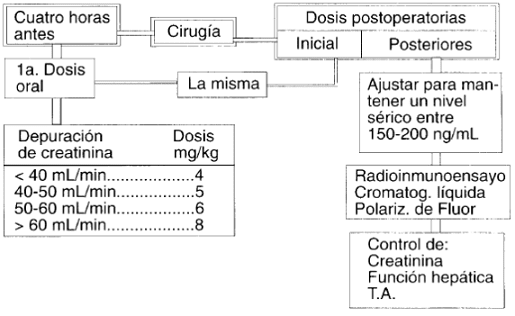
Diagrama de Variables N° 2. Manejo de la profilaxis y el mantenimiento con ciclosporina. (Esquema de triple droga).
Ciclosporina
La ciclosporina fue descubierta en enero de 1972, durante la investigación de agentes antifúngicos (24); es un polipéptido cíclico de 1 1 aminoácidos, altamente estable, producido por el hongo Tolypocladium inflatum. La ciclosporina es casi totalmente insoluble en agua, por lo que es administrada por vía oral disuelta en aceite de oliva y etanol o intravenosa en un vehículo de etanol (25).
Desde el punto de vista de su farmacocinética, la ciclosporina tiene una pobre absorción intestinal y amplia variación en su biodisponibilidad (20% a 50%), y alcanza su pico en las concentraciones plasmáticas a las 3 ó 4 horas; estos valores son de aproximadamente I ng/mL en el plasma y de lA a 2.7 ng/mL en la sangre para cada gramo de droga administrado.
En el plasma, el 95% se encuentra fijo a proteínas. Después de administración intravenosa. se logra una concentración relativamente estable. La bioequivalencia entre la dosis oral y la intravenosa es de 3/ l. Tanto con administración intravenosa u oral. la vida media plasmática es alrededor de 19 horas.
El metabolismo de la droga es un prerrequisito para su excreción, pudiéndose apenas recuperar en la orina menos de un 0.1% del compuesto sin metabolizar. Esto se lleva a cabo principalmente en el hígado y la gran mayoría de sus metabolitos son excretados en la bilis (26).
La ciclosporina actúa inhibiendo la transcripción del RNA mensajero de la Interleucina-2 en las células T, a través de su fijación en un receptor específico:
la ciclofilina. Un efecto similar es producido por un agente al que nos referiremos más adelante el FK 506, a través de unas llamadas “proteínas ligadoras de FK” (27). Inhibiendo la interleucina-2 la ciclosporina previene la proliferación celular T ante un antígeno. Adicionalmente, es inhibida la expresión genética del interferón gama y la interleucina-3.
La ciclosporina es la columna vertebral del tratamiento inmunosupresor en trasplante cardíaco; a pesar de que por sí misma no tiene una actividad inmunosupresora suficiente. se emplea en la profilaxis temprana del rechazo. en el mantenimiento crónico y en el manejo de los rechazos establecidos. Cuatro horas antes de la cirugía se administra la primera dosis de ciclosporina oral de acuerdo con las cifras de depuración de creatinina así:
Depuración de creatinina:
- 40 mLlmin
- 40 – mLlmin
- 50 – 60 mLlmin
- * 60 mLlmin
Dosis de ciclosporina:
- 4 mg/kg
- 5 ..
- 6 “
- 8 “
La dosis postoperatoria inicial es de 4-8 mg/kg. la misma que recibió preoperatoriamente el paciente. y es necesario ajustar a diario la dosis para mantener un nivel sérico de 250 a 300 ng/mL cl primer mes y cntre 150 y 200 ng/mL. posteriormente.
La dosis total se divide en dos dosis orales (8 am. y 6 pm.). La determinación de los nivelcs se hace por distintos métodos incluyendo radioinmunoensayo. cromatografía líquida y polarización de fluorcscencia. entre otros (36) (Diagrama de variables N° 2).
Algunos programas retrasan cl inicio de la ciclosporina en el postoperatorio hasta el segundo o cuarto día, con lo que se disminuye la nefrotoxicidad sin incremento de los episodios tempranos de rcchazo (28).
En el control de las dosis diarias de ciclosporina es importante tener en cuenta. además de los niveles de depuración de creatinina que hemos mencionado. la función hepática y las cifras de tensión arterial.
La ciclosporina produce varios efectos colaterales; los más importantes son la hipertcnsión arterial y la nefrotoxicidad, pero también se puedc presentar hepatotoxicidad, hirsutismo. hipertrofia gingival. Náuscas, temblor y reacciones alérgicas (25). Nos referircmos a los más relevantes en la siguiente discusión.
La ciclosporina se ha asociado con la generaclon de hipertensión arterial independientemente del órgano trasplantado e incluso en pacientes que la reciben para el tratamiento de otras altcraciones inmunomediadas.
La hipertensión postrasplante se caracteriza por elevada resistencia vascular sistémica. eyección cardíaca normal y moderado compromiso de la función renal. Aunque puede presentarse durante la primcra semana postrasplante, generalmente se observa unos 50 días después de la operación. Este efccto se presenta entre cl 38 y el 92°/c; de los pacientes con trasplante cardíaco.
Se han propuesto varios mecanismos para la producción de la hipertensión, tales como vasoconstricción directa mediada por el sistema simpático (29). vasoconstricción renal con la consecuente retención de líquidos y de sodio (30). También se ha visto que la ciclosporina tiene la capacidad intrínseca de producir vasoconstricción e incrementar la sensibilidad a varias sustancias vasoconstrictoras (31 ).
Adicionalmente. la denervación del barorreceptor ventricular. compromete el reflejo colinérgico de vasodilatación, lo que contribuye a la hipertensión de los pacientes trasplantados (41). Estudios recientes señalan que la actividad simpática en realidad no se modifica con la administración de ciclosporina, pero que efectivamente se produce una vasoconstricción renal no neural, cuya etiología no está completamente clara.
Por lo tanto, el tratamiento de estas formas de hipertensión puede hacerse con medicaciones antihipertensivas no antiadrenérgicas.
Estudios comparativos de calcio-antagonistas y prazosín han mostrado que los primeros tienen acción protectora contra los efectos nefrotóxicos de la ciclosporina. de los que hablaremos adelante. además de su eficaz cfccto antihipertensivo (32, 33).
Para explicar el mecanismo de la vasoconstricción renal se ha sugerido la participación de niveles elevados de endotelina-I, pero, aunque ésta se encuentra significativamente clcvada en pacientes trasplantados y tratados con ciclosporina. no se ha demostrado correlación entre los niveles dc endotelina-I y las cifras tensionales (34). Además es importante recordar que en pacientes con falla cardíaca congestiva hay, como una de las alteraciones neurohormonales periféricas, elevación de las cifras de endotelina-l.
También se ha postulado que la ciclosporina induce cambios en la síntesis de prostaglandinas, encontrándose un incremento en la producción del tromboxano A2, un potente agente vasoconstrictor en estos pacientes.
Esta hipótesis ha conducido al estudio de los efectos de los ácidos grasos omega-3 en pacientes con hipertensión arterial postrasplantados, encontrándose a corto plazo, disminución de las cifras tensionales con la administración oral de ácidos grasos omega-3 (3 g/día). sin alterar los niveles séricos de creatinina o el perfil lipídico. Sin embargo, son necesarios más estudios para definir un posible mecanismo de acción, así como los efectos crónicos de su uso (35).
El más común y grave efecto colateral de la ciclosporina es el compromiso de la función renal.
La nefrotoxicidad funcional de la ciclosporina consiste en una reducción, dependiente de la dosis, del flujo renal y de la filtración glomerular, probablemente asociada con factores tales como alteraciones en las prostaglandinas e incremento en los niveles de endotelina-l (37). Esta alteración funcional es reversible con la disminución de la dosis o la suspensión de la droga.
En algunas circunstancias se encuetran cambios morfológicos en el riñón, localizados en el epitelio tubular proximal y en las pequeñas arterias y arteriolas aferentes al riñón.
Estos cambios comprenden vacuolización, aparición de mitocondrias gigantes y calcificaciones, frecuentemente asociados con dosis altas de inmunosupresión, pero también reversibles. No obstante el carácter reversible de estas alteraciones, los cambios arteriolares pueden progresar a fibrosis focal intersticial y a pérdida de nefronas (38).
Tales alteraciones están representadas por una oclusiónvascular progresiva que lleva a glomeruloesclerosis, atrofia tubular y remplazo de nefronas por tejido cicatrizal.
Recientemente se ha despertado particular interés sobre el posible papel fisiopatológico de la endotelina-l, en la generación de la nefrotoxicidad, encontrándose que aunque los niveles se elevan con la administración de ciclosporina, no son particularmente elevados en aquellos que presentan toxicidad renal (37). Sin embargo, dadas las características de la endotelina-l, que es el más potente vasoconstrictor identificado, su capacidad para producir proliferación e hipertrofia del músculo liso vascular y la posibilidad de una liberación paracrina no detectada, se justifican más estudios que investiguen esta hipótesis.
Para la prevención de este grave efecto de la ciclosporina se ha trabajado con los bloqueadores de canales de calcio, encontrándose que el verapamilo y otros calcio antagonistas inhiben la toma de ciclosporina en las células tubulares.
Se ha mostrado que los bloqueadores de canales de calcio y la ciclosporina se enlazan a un probable sitio interactivo sobre una p-glicoproteína (gp 170), la cual está normalmente en las membranas celulares en el riñón y en el hígado (44).
El diltiazem, administrado después de trasplante cardíaco, ha demostrado reducir los requerimientos de ciclosporina, por disminución en su aclaramiento plasmático que eleva los niveles sanguíneos, y por atenuar el desarrollo de nefrotoxicidad e hipertensión (45).
Parte de la investigación se ha dirigido al desarrollo de análogos de ciclosporina que produzcan menores efectos colaterales.
Uno de los más prometedores análogos es el SDZ IMM 125, que ha mostrado tener una potencia inmunosupresora muy similar a la de la ciclosporina (39), con baja toxicidad en animales (40). Este derivado de la ciclosporina se encuentra actualmente en fase experimental (42,43).
Además de los efectos que ya hemos mencionado, se han informado, asociadas a la ciclosporina, neurotoxicidad (46), enfermedades linfoproliferativas, hiperuricemia y gota (47).
Globulinas Antilinfocitica y Antitimocitica (ALG/ATG)
Las globulinas antilinfocítica y antitimocítica son preparados antisuero, generados a partir de la repetida sensibilización de un animal con inyección parenteral de timocitos humanos, linfocitos o linfoblastos. El suero se obtiene por desangramiento y se purifica por cromatografía líquida de alta presión. Se les atribuye un mecanismo de acción a través de opsonización de los linfocitos. Se administran por vía intravenosa o intramuscular en la profilaxis temprana del rechazo (48, 49) y en el tratamiento del rechazo agudo establecido (50).
La inclusión de las globulinas antitimocíticas al inicio de la profilaxis, se ha hecho en busca de retardar el inicio de la ciclosporina, en espera de que el paciente se halle en una condición más estable y se disminuya el riesgo de toxicidad renal (51, 52).
Uno de los mayores Iimitantes para la sobrevida a largo término del trasplante cardíaco es el desarrollo de enfermedad ateroesclerótica acelerada. Algunos estudios recientes sugieren que el uso de globulina antilinfocítica en la rofilaxis del rechazo reduce la ocurrencia de enfermedad coronaria arterial del injerto (56).
En la profilaxis temprana se emplea la primera dosis por vía intravenosa (500 mg) en el momento de la inducción anestésica.
Una vez concluida la operación, dosis subsecuentes se administran diariamente durante 7 días. La dosis va entre 2.5 y 15 mg/kg/día para obtener un conteo de linfocitos CD 2 diario de aproximadamente 100 células/ mm3. Una hora antes de la aplicación de las tres primeras dosis de ATG, se administran 12.5 mg de prometazina por vía intravenosa. Cada dosis de ATG es disuelta en 100 mL de solución salina normal y administrada en 3 horas (Tabla 1).
En este esquema la ciclosporina se inicia oralmente al primero o segundo día postoperatorio siempre que la función renal sea estable y el gasto urinario adecuado. La dosis de ciclosporina se incrementa rápidamente durante la primera semana para alcanzar unos niveles sanguíneos de 1200- 1500 mg/mL (53).
En el tratamiento del rechazo agudo establecido, además del ajuste de las dosis de ciclosporina y azatioprina, y de los pulsos orales e intravenosos de prednisona:
Se emplean las globulina antilinfocítica y antitimocítica en rechazos moderados con inestabilidad hemodinámica o en severos hemodinámicamente estables (4), a dosis de 7 mg/kg i.v., en infusión de 6 horas, dos veces al día por 10-14 días (Diagrama de variables N0. 1).
Los efectos colaterales generados por el uso de estas globulinas son: fiebre, artralgias, mialgias. anemia, leucopenia, trombocitopenia y reacciones anafilactoides. Es discutida la asociación de estos agentes con el desarrollo de neoplasias, en particular con los trastornos linfoproliferativos postrasplante.
Sin embargo, los datos actuales sugieren que las preparaciones de globulinas antitimocíticas policlonales no incrementan el riesgo de trastornos Iinfoproliferativos (54). Probablemente el desarrollo de enfermedad maligna después de trasplante de órganos es debida más que a un agente en particular, a la intensidad de la inmunosupresión con agentes múltiples (55).
Anticuerpos Monoclonales OKT3
Son un preparado de anticuerpos monoclonales murinos del isotipo IgG2a, cuyo blanco es la molécula CD3 que se encuentra como parte del complejo multimolecular de los timocitos medulares y las células T maduras. Este complejo se encuentra junto al receptor para antígenos de las células T y se piensa que constituye una molécula clave para la activación de los linfocitos T.
El más importante mecanismo de acción de los OKT3 es su capacidad para modular la unidad de reconocimiento antigénico de las células T, neutralizando la función linfocítica (1). Una vez se inyecta el OKT3, tiene una vida media de 18 horas (57). Los niveles séricos dependen de dos factores fundamentales: el número de receptores CD3 disponibles para reaccionar con ellos y la presencia de anticuerpos antirratón preexistentes.
Se emplea en la profilaxis temprana del rechazo y es un valiosísimo agente en el manejo del rechazo establecido. Durante la profilaxis se emplean los OKT3 en un bolo intravenoso de 5 mg el primero o segundo día postrasplante, cuando la presión venosa central es menor o igual a 15 cm de agua y el paciente está dentro del 5% del peso preoperatorio (58).
La primera dosis se asocia con frecuencia a reacciones secundarias como fiebre, escalofrío, náuseas, diarrea, enfermedad del suero e hipotensión.
Para miniminizar estos efectos los pacientes deben premedicarse con antihistamínicos. hidrocortisona. acetaminofén y ranitidina (59).
Después de la primera dosis el número de células T se incrementa nuevamente. pero ha perdido de su superficie el receptor CD3. en el proceso denominado “modulación antigénica”. Este modelo de terapia profiláctica se administra por un período de I O a 21 días. permitiendo retardar para un tercero o cuarto día el inicio de la ciclosporina.
Es importante tener presente que, como una vez se descontinúa la terapia, se produce un rápido incremento de los CD2 y de los CD3. es necesario aumentar la dosis de corticoides, como ya se mencionó atrás. El uso de los OKT3 tiene. sin embargo, una desventaja potencial, pues se puede generar sensibilización a los anticuerpos y posterior resistencia a estos agentes. perdiéndolos como instrumentos para el tratamiento del rechazo establecido refractario a los pulsos de corticoides, evento que es aún más notorio en otros tipos de trasplante, como el hepático o el renal (60).
Otros efectos colaterales observados son la predisposición al desarrollo de malignidades tempranas postrasplante, principalmente desórdenes linfoproliferativos (55), posiblemente relacionados con una mayor incidencia de infecciones por virus de Epstein Barr (45).
Como complicación rara se ha informado pancreatitis aguda.
En casos de altas dosis empleadas para el manejo de un rechazo refractario (61). El control de estos efectos se ha tratado de emprender, disminuyendo las dosis de los agentes o a través de las combinaciones con otros ya mencionados o monitorizando los niveles plasmáticos de OKT3 (62).
Sin embargo, estudios recientes han señalado que el uso perioperatorio de OKT3 no representa beneficio en términos de frecuencia de rechazos o de sobrevida del paciente; más aún, se ha visto una incidencia aumentada de infección, sobre todo por citomegalovirus. No obstante, son necesarios estudios a más largo plazo para definir una relación riesgo/beneficio del uso de estos agentes en la profilaxis temprana del rechazo (63).
La mayor utilidad de los OKT3 se encuentra en el tratamiento del rechazo agudo establecido (Diagrama de variables N° 2), para casos de rechazo severo con inestabilidad hemodinámica, a dosis de 5 mg por día por 5 a 10 días o para casos de rechazo refractario a altas dosis de corticosteroides y globulinas antitimocítica y antilinfocítica (64).
Una vez se comprueba que el conteo de linfocitos CD3 ha disminuido, los corticoides pueden disminuirse a 0.25 mg por día durante el tratamiento con OKT3, nuevamente incrementando a I mg/kg/día cuando se descontinúan los OKT3.
La administración de OKT3 para un segundo episodio de rechazo o en pacientes que lo han recibido en la profilaxis.
Debe determinarse teniendo en cuenta la presencia de anticuerpos anti-OKT3, que se deben medir a la tercera o cuarta semana después de un curso de OKT3. Niveles mayores de 1:1000 predicen ineficacia en su uso. La monitorización de células T para la presencia de OKT3 es importante. ya que si una densidad alta de estas células aparece, es signo de la presencia de anticuerpos anti OKT3.
En estos casos las dosis pueden aumentarse en 2.5 mg para tratar de saturar los anticuerpos circulantes. Si persiste la resistencia, se debe considerar la posibilidad de un retrasplante (65).
Nuevos Agentes
Es importante mencionar algunos nuevos agentes que están en investigación para el manejo de la inmunosupresión en el trasplante cardíaco.
Se mencionó el derivado de la ciclosporina SDZ IMM 125, el cual ha dado prometedores resultados (39, 40, 42, 43). Otros son el FK 506, la rapamicina, el brequinar, el micofenolato y varios anticuerpos monoclonales.
El FK 506 es un antibiótico macrólido:
Producido por el Streptomyces tsukuhaellsis, que actúa enlazándose a las llamadas proteínas enlazadoras de FK. En forma semejante a la ciclosporina, el FK 506 bloquea la inducción de la transcripción del gen de las citoquinas en el estadio de activación, inducido por antígenos de la célula T ayudadora (27).
Los resultados obtenidos hasta el momento con el FK 506 le indican enorme importancia tanto en la profilaxis del rechazo como en la terapia de rescate del rechazo agudo. Con el FK 506 se ha logrado mantener adecuada inmunosupresión con marcada reducción en las dosis de azatioprina y esteroides, y tratar episodios de rechazo refractarios a la terapia convencional. Algunos efectos colaterales que se presentan con este agente son disfunción renal y efecto diabetogénico (66).
La rapamicina es también un antibiótico macrólido, aislado del Streptomyces hygroscopicus.
Este compuesto inhibe la activación de células T bloqueando algunos eventos que llevan a la proliferación de los linfocitos T, tales como la vía de la transcripción de la señal generada por receptores de interleucina 2.
También se ha visto que la rapamicina es un potente antagonista del FK 506, lo que sugiere la presencia de un receptor intracelular común, por el que ambos fármacos compiten (67).
La rapamicina inhibe in vitro la producción de inmunoglobulinas por los linfocitos humanos. Además, se ha visto que alivia, en modelos animales, el rechazo acelerado a injertos cardíacos en individuos presensibilizados y que después de su uso el sistema inmune puede volver a su condición normal sin secuelas. El desarrollo de este fármaco podría tener potencial aplicación en el tratamiento de candidatos presensibilizados para trasplante de órganos (68).
El mofetil micofenolato:
Es un éster morfolinoetil del ácido micofenólico, que bloquea la respuesta proliferativa tanto de las células T como B, e inhibe la formación de anticuerpos (69).
El brequinar sódico:
Es otro antimetabolito que suprime la proliferación de células B y T e interfiere la actividad de la dihidro-oradato deshidrogenasa, previniendo de novo la síntesis de pirimidina (70). Se ha demostrado que la combinación del mofetil micofenolato y el brequinar sódico prolonga la sobrevida de aloinjertos en modelos animales. Así mismo, estos dos fármacos con ciclosporina, han prolongado la sobrevida de xenoinjertos en animales, con efectos colaterales reducidos (71).
Varios anticuerpos monoclonales:
Se han desarrollado contra diversos componentes de la respuesta al injerto. Los anti CD4 se diseñaron con blanco en las células T ayudadoras, comprometidas en el alorreconocimiento inicial y fase de exposición de la respuesta inmune. Los anticuerpos antirreceptores de IL2 van dirigidos al componente p55 del receptor para interleucina 2, bloqueando de esta forma la proliferación de células T.
Los anticuerpos ICAM-I (CD54) y LFA-l (CD11) son anticuerpos contra moléculas de adhesión celular. El BMA 031 y el T 10139. lA-31, son anticuerpos contra un determinante monomórfico de la cadena aJ~ del receptor de células T. La mayoría de estos anticuerpos monoclonales ha mostrado resultados favorables en las pruebas iniciales, pero no se han empleado clínicamente (72, 73, 74).
Conclusión
El buen resultado del trasplante cardíaco depende no sólo de una cuidadosa selección del receptor y el donante, y de una depurada técnica quirúrgica, sino del manejo de la inmunosupresión en las etapas de profilaxis, de mantenimiento y en el rechazo. La triple terapia con base en cic1osporina, azatioprina y corticoides, continúa siendo la base para la inducción de inmunosupresión en la mayoría de centros.
Sin embargo, es posible retardar el inicio de la ciclosporina empleando las globulinas antitimocítica y antilinfocítica en la profilaxis, disminuyendo así las complicaciones renales. La supresión de los corticoides en el mantenimiento puede hacerse en pacientes con bajo riesgo de producir un rechazo y debe ser acompañada de un estrecho seguimiento, con incremento en el número y frecuencia de las biopsias endomiocárdicas.
Los üKT3 no han mostrado ser mejores que las globulinas en el inicio de la inmunoterapia, e incluso presentan mayor morbilidad por infecciones virales y desarrollo de neoplasias, por lo que son necesarios más estudios al respecto antes de emplearlos en forma rutinaria en la profilaxis; por otra parte, su papel en el rechazo es de indiscutible utilidad.
Los nuevos agentes serán eficaces a medida que bloqueen en forma más específica los elementos del rechazo, al disminuir los efectos colaterales de la terapia actual; en este sentido los resultados son muy alentadores.
La selección de un protocolo de manejo no debe ser generalizada. Las condiciones del paciente y el riesgo de rechazo, pueden inducir a que se escoja una u otra opción; con los nuevos agentes con que se contará en el futuro, el tratamiento de la immunosupresión en trasplantes se hará en forma más individualizada.
Abstract
Success obtained in latter years with cardiac transplants is due greatly to the important advances on adequate immunosupressive techniques, which allow fór the treatment and prevention of graft rejections.
The discoverv (if cyc!osporine in 1972 marked a new era and modified the prognosis of the patients submitted to transplants, and made of the heart transplant the therapeutic choice in patients with severe congestive intractable heartfailure. A review of the actual immunosupressive agents and their therapeutic protocols is made. presenting some which still are under experimental stages.
Referencias
- 1. Fung J J, Thomson A W, Pinna A, Selby R R, Starzl T E: State of immunosuppressive agents in organ transplantation. Transplant Proc 1992; 24: 2372-4
- 2. Giffith B R, Hardesty R L, Trento A, Konnos R L, Bhnson H: Cardiac transplantation from an experiment to a service. Ann Surg 1986; 204: 308-14
- 3. Claman H N: Corticosteroids and Iymphoid cells. N Engl J Med 1972; 287: 388-97
- 4. Woodley S L, Renlund D G, O’Conell J B, Bristow M R: Immunosuppression following cardiac transplantation. Clin Cardiol 1990; 8: 83-96
- 5. Yacoub M, Alivizatos P, Khaghani A, Mitchell A: The use of cyclosporine, azathioprine and antithymocyte globulin with or without low dose steroids for immunosuppression of cardiac transplant patients. Transplant Proc 1985: 17: 221-2
- 6. Katz M R, Barnhart G R, Szentpetevy S et al: Are steroids essential for successful maintenance of immunosuppression in heart transplantation’) J Heart Transplant 1987; 6: 293-7 (Abs!).
- 7. Jones B M Taylor F J, Wright O M el al: Quarity of life after heart transplantation in patients assigned to double or triple drug therapy. J Heart Lung Transplant 1989; 9: 392-6
- 8. Thornlow D K: Case study: heart transplantation increased incidence of acute rejection in female recipients. Am J Crit Care 1993: 2: 157-60
- 9. Renlund D G, Gilbert E M, O’Conell: Age associated decline in allograft rejection. Am J Med 1987; 83: 391-8
- 10. Lee K F, Pierce J D, Hess M L, Hastillo A K, Wechsler A S, Guematy A J: Cardiac transplantation with corticosteroidfree immunosuppression: Long-term results. Ann Thorac Surg 1991; 52: 21 1-8
Otras Referencias
- 11. Keogh A, Macdonald P, Mundy J, Chang V, Harrison A, Spratt P: Five years 1’01 low-up of randomized double-drug versus triple-drug therapy immunosuppressive trial after heart transplantation. J Heart Lung Transplant 1992; I1 (3 Pt 1): 550-5.
- 12. Evans R W, Manninen D L, Dong F B et al: Immunosuppressive therapy as a determinant of transplantation outcomes. Transplantation 1993; 55: 1297-305
- 13. Arizan J M, Anguita M, Valles F et al: Preliminary experience with detlazacort, a new synthetic steroid with fewer undersirable side effects, in heart transplant patients. J Heart Lung Transplant 1993; 12: 445-8
- 14. Costanzo Nordin M R, Heroux A L, Radvany R, Koch D, Robinson J A: Role of’ humoral immunity in acute cardiac allograft dysfunction. J Heart Lung Transplant 1993: 12: S 143-S 146
- 15. Paul L C: Animal models of chronic heart and kidney allograft rejection. Transplant Proc 1993: 25: 2080-81
- 16. Pcrini (J P, Bonadiman C. Fraccaroli G P, Vantini 1: Azalhioprine-related cholestatie jaundiec m hcart transplant palicnts. 1 Heart Transplanl 1990: 9: 577-H (Ahst)
- 17. Choeair P R, Ouley 1 A, Simmonds H A, Cameron 1 S: The imporlancc of thiopurine methyltransferase aetivity for the use of azathioprine In transplant recipients. transplantation 1992: 53: 1051-6 1H.
- 18. Sehütz E, Gumrncrt 1, Mohr F Oellerieh M: Azathioprine induced myclosuppres-‘Ion m thiopurine methyllransferase deficient heart transplant reL•ipient. Laneet 1993: 3-11: 1593–1
- 19. Kerstens P 1, Stolk 1 N, Hilhrands L B el al: 5-nucleotidase ami azalhiprine-relalcd bone-marrow toxieity. Lancet 1993: 3-12: 12-15-6
- 20. Opclz (J, Henderson R: Ineidence of non-Hodgkin Iymphoma In kidney and heart transplant recipients. Laneet ILJLJ3: 3-12: 151-1-6
Lecturas Recomendadas
- 21. Saway P A, Heck L W, Bonner 1 R. Kirklin 1 K: Azathioprine hypersensitivily. Case report and revlew of the literature. Am 1 Med 19HH: HH: 960–1
- 22. Rivier G, Khamashta M A. Hughes (J R: Warfarin ami azathioprine: A drug interaction does exist. Am 1 Med 19LJ3: 95: 3-12
- 23. Casale A S, Reitz B A. Greene P S, Augustine S, Baumgartner, W A: Immunosuppression afler heart transplantalion: prednisone ami eyelosporine with and without azathioprine. 1 Thorae Cardiovase Surg 19HLJ: LJH(5 Pl 2): 951-5 2-1.
- 24. Borel 1 F: Oownregulation of the IInmUlle systcm: Whcre can \Ve inlcrfere? Transplaant Prae 1992: 24 (Supp 2): 1-3
- 25. The Medical letter: Cyclosporine- A new immunosuppressive agen!. The Medieal Letter Ine. New York 19H3: 25: 77-H
- 26. Mason 1: Cyclosporine Past. Present and Future. Transplant Proe 1992: 24 (Suppl 2) : 61-3
- 27. Baumann G: Molecular mechanism of immunosuppressive agents. Transplant Proc 1992: 24 (Supp 2): 4-7
- 28. ROllembourg 1, Mallei M F, Cabrol A et al: Renal function and blood pressure in heart transplant recipients treated with cyclosporine. 1. Heart Transplant In5: 4: 404-H
- 29. Seherrer V. Vissing S F. Morgan B 1 et al: Cyclosporine induced sympathetie aetivation and hypertension afler heart transplantation. N Engl 1 Med 1990: 313: 693-6
- 30. Bantle 1 P. Bourreau R 1, Ferris T F: Suppression of plasma renm activity by eyclosporine. Am 1 Med ILJH7: H3: 5LJ-65
Bibliografías
- 31. Xue H, Buhoski R O, MeCarron D A. Benett W M: Induction of eontraetion tI1 isolaled rat aorta hy eyelosporine. Transplantation 1987: 43: 715-H
- 32. Kirk A 1. Omar I. Bateman O N, Oark 1 H: Cyclosporine assoeiated hypertension In eardiopulmonary transplantation. Transplantation ILJH9: -IH: -128-30
- 33. Kaye O. Thompson 1, lennings (J, Esler M: Cyclosporine therapy after cardiac transplantation causes a renal vasoconstrietion without sympathetie aetivalion. Cireulalion 1993: H8: 1101-9
- 34. Haas (, 1. Wooding-Scot M, Binkley P F Myerowitz P D, Kelley R. Cody R 1: Effects of suecessful cardiac transplantation on plasma endothelin. Arn 1 Cardiol ILJ93: 71: 137–10
- 35. Ventura H O. Milani R V. Lavie C 1: Cyelosporine-indueed hypertension. Efficacy of ornega-3 fally acids In patients al’ ter cardiac transplantalion. Circulation 1993: HH (Part2): 2HI-5
- 36. Masri M A: Cyclosporine hlood levcI monitoring by three specific methods: RIA H3, RIA1125, and f1uoreseence polarization: eornparison of aceuracy, eost, reprodueihility and pereent reeovery. Transplant Proe 1992: 24: 1716-7
- 37. Gireff M, Loertscher R. Shohaib S, Stwart D 1: Cyclosporine- indueed e1evation In eirculating endothelin-I m patients with solid-organ transplants. Transplanlation 1993: 56: HHO-4
- 38. Ryffel B, Foxwell B M, (Jee A, (Jreiner B, Woerly G, Mihalsch M 1: Cyclosporine-relationship ofside effects lo mode of aetion. Transplantation 198H: 46: 90s-90s.
- 39. Hiesland P C. (¡rabel’ M. Hurteebaeh U: The new eyclosporine derivate, SDZ IMM 125: In vitro and in VIVO pharmaeologic effects. Transplant Proe 1992: 24 (Suppl 2): 31-H-10.
- 40. Donatsch P, Mason 1. Riehardson B P. Ryffel B: Toxicologic evaluation of the new eyclosporin derivate, SDZ IMM 125, in a cOl1lparative, subehronic toxieily study In rats. Transplant Proc 1992: 2-1 (Suppl 2): 39-42
Otras Lecturas Recomendadas
- 41. Von Scheidt W. Bohrn M, Sehneider B. Autenrieth (J, Erdmann E: Cholinergic hararetlex vasodilatation: defect m heart transplant reeipients due to denervalion of the ventricular baroreceptor. Am 1 Cardiol 1992: 69: 247-52
- 42. Hiestand P C, Graber M, Hurtenbach U et al: New cyclosporine derivate SOZ IMM 124: in vitro and in VIVO pharmacologic effeets and toxicologic evaluation. Transplant Proc 1993: 25 (1 Pt 1) 691-2
- 43. Watson C 1. Metcalfe S M, St 10hn Collier D (J, Calne R Y: A comparative study of cyclosporine and ils derivative SOZ IMM 125 in canine renal allografts. Transplantation 1993: 56: 124H-50
- 44. Foxwell B M, Ryffel B: The mechanisms of action of cyclosporine. CaI’diol Clin 1990: H: 107-17
- 45. McDonald P, Keogh A. Connell 1, Halvison A, Richens D, Spratt P: Diltiazem co-administration reduces cyclosporine toxicily after heart transplantation: A prospective randomized study. Transplant Proc 1992: 24: 2259-62
- 46. McManus R P. O’Hair D P, Scheiger 1, Beitzinger 1, Siegel R: Cyclosporine assoeiated central neurotoxieity after heart transplantation. Ann Thorac Surg 1992; 53: 326-7
- 47. Burack O A. Grifftith B P, Thompson M E, Kahl L E: Hyperuricemia and gout among heart transplant recipients receiving eyclosporine. Am 1 Med 1992: 92: 141-6
- 48. Miller L W: Effieacy of induction and non-induetion immunosuppression in cardiac transplantation: a reporting of the working group of transplant cardiologists. 1 Heart Transplant 1990: 9: 61
- 49. Wei 1. Chang e Y. Lec F y, Sang Y B, liau S F: Rejection prophylaxis with antilymphocyte globulin of cardiac transplantation m oriental reeipients. Transplant Proc 1992: 24: 1493-7
- 50. 10hnson K Nib10ik G. Ricjie R et al: Multicenter comparisson of rejection reversal: rahhit anti-human Iymphocyte serum (A TS) versus horse anli-human Iymphoeyte globulin (ATGAM). Transp1ant Proc 1989: 21: 1734
Otras Bibliografías
- 51. Spratt P, Esmore O, Baran D, Shanahan M X. Fransworth A E, Chang V P: Effeets of low-dose cyc1osporine A on toxicity and rejection In eardiac transplantation. Transplant Proe 19H7: 19: 2-147-50
- 52. Carrier M, Pelletier G B, Cartier R. Leelerc Y, Robitaille O, Pelletier L C: Induction of immunosuppression with rabbit antithymocyte globulin five year experienee in eardiae transplantation. Can 1 Cardiol 1993; 9: 171-6 (Abst)
- 53. MeDonald P S, Mundy J, Keogh A M. Chang V P, Spratt P M: A prospective randomized study of prophylactie OKT 3 versus eguine antithymoeyte globulin after heart transplantation-Incresed morbidily with OKT 3. Transplantalion 1993: 55: 110-6
- 54. Dresdale A R. Lutz S, Orost C et al: Praspective evaluation of malignant neoplasms in cardiae transplant reeipients uniformly treated with prophylaetic antilymphoeyte globulin. 1 Thorac Careiovase Surg 1993: 106: 1202-7
- 55. Penn 1: Cancer complicating organ transplantation. N Engl J Med 1990; 323: 1767-8
- 56. Dresdale A R, Kraft P L, Paore et al: Reduced incidence and severity of accelerated graft atherosclerosis in cardiac transplant recipients treated with prophylactic antilymphocyte globulin. J Cardiovasc Surg 1992; 33: 746-53
- 57. Goldstein G, Norman D J, Henell K R et al: Pharmacokinetic study of orthoclone OKT3 serum levels during treatment of acute renal allograft rejection. Transplantation 1988; 46 587
- 58. Prieto M, Lake K D, Pritzker M R et al: OKT3 induction and steroid-free mantenance immunosuppression for treatment of highrisk heart transplant recipients. J Heart Lung Transplant 1991; 10: 901-11
- 59. Emery R W, Joyce L D, Pritzker M R: Induction immunosuppression for patients bridged to transplantation. J Heart Transplant 1990; 9: 316-20
- 60. Kimball J A, Norman D J, Shield C F et al: OKT3 antibody response study (OARS): A multicenter comparative study. Transplant Proc 1993; 25: 558-60
Fuentes Bibliografías
- 61. Scheinin S, Radovancevic B, Frazier O H: Acute pancreatitis complicating OKT3 administration for resistant cardiac rejection. Transplant Proc 1993; 25: 2368-9
- 62. Hammond E A, Yowell R L, Greenwood J, Hartung L. Renluno D, Wittwer C: Prevention of adverse clinical outcome by monitoring of cardiac transplant patients for murine monoclonal CD3 antibody (OKT3 sensitization). Transplantation 1993; 55: 1061-3
- 63. Johnson M R, Mullen G M, O’Sullivan E J et al: Risklbenefit ratio of perioperative OKT3 in cardiac transplantation. Transplant Proc 1993; 25 (1 Pt2): 1149-51
- 64. Haverty T P, Sanders M, Sheahan M: OKT3 treatment of cardiac allograti rejection. J Heart Lung Transplant 1993: 12: 591-8
- 65. Norman D J: The clinical role of OKT3. Cardiol Clinic 1990; 8: 97-105
- 66. Armitage J M, Kormos R L, Morita S et al: Clinical trial of FK506 immunosuppression in adult cardiac transplantation. Ann Thorac Surg 1992; 54: 205-11
- 67. Stütz A: Immunosuppressive macrolides. Transplant Proc 1992; 24 (Suppl 2): 22-5
- 68. Chen H, Luo H, Daloze P et al: Longterm in vivo effeets of rapamycin on humoral and eellular immune repon ses in the ral. Irnmunology 1993; 188: 303-15
- 69. Morris R E, Hoyt E G, Murphy M P, Eugui M E, Allison A C: Mycophenolie acid morpholinoethylester (RS-61443) is a new immunosuppressor that prevents and halts heart allograft rejection by selective inhibition of T ano B cell purine synthesis. Transplant Proc 1990; 22: 1659
- 70. Cramer D Y, Chapman F A, Jaffe B D et al: The prolongation of concordant hamster-to-rat caroiac xenograsfts by brequinar sodium. Transplantattion 1992: 54: 403-5
Otras Fuentes Bibliografías
- 71. Fujino Y, Kawamura T, Hullett D A, Sollinger H W: Evaluation of cyclosporine, mycophenolate mophetil, and brequinar sodium combination therapy on hamster-to-rat caroiac xenotransplantation . Transplantation 1994: 57: 41-6
- 72. Woodley S L, Gurley K E, Hoffmann S L: Induction of tolerance to heart allografts in rats using posttransplant total Iymphoid irradiation ano anti T-cell antibodies. Transplantation 1993: 56: 1443-7
- 73. Qin L, Chovin K D, Lin J, Yagita H, Bromberg J S: Anti CD2 receptor and anti CD2 ligand (CD48) antibodies synergize to prolong allograft survival. J Exp Med 1994; 179: 341-6 (Abst)
- 74. Purcell L J. Mottram P L. Mandel T E: Immunosuppressive antibody treatment prolongs graft survival in two murine models of segmental pancreas transplantation. Immunol Cell Biol 1993: 71 (Pt4): 349-52 (Abst).
Autores
N. GONZALEZ, MD; F. GUZMAN, MD, scc; F. VARGAS, MD, SCC; C. F. GARCIA, MD.. Doctores: Néstor González Herrera, Médico del Servo de Cirug. Cardiovasc.; Fernando Guzmán Mora, Ciru}. Cardiovasc. y del Tórax, Pr(){ de Cirugía de la Esc. Colombo de Med.; Fernando Vargas, Ciru}. Cardiovasc. y jefe de la
Secc. de Cirug.; Carlos Fernando García, Jefe de Patología, FSFB, Bogotá, D.C., Colombia.