A quién seguir
Gustavo Montealegre Lynett,M.D., profesor, Facultad de Ciencias de la Salud, Universidad del Tolima.
Al contestar esta pregunta, debemos hacer algunas reflexiones que nos permitan identificar los factores de riesgo, para que la relación costo/beneficio de este seguimiento sea la más adecuada.
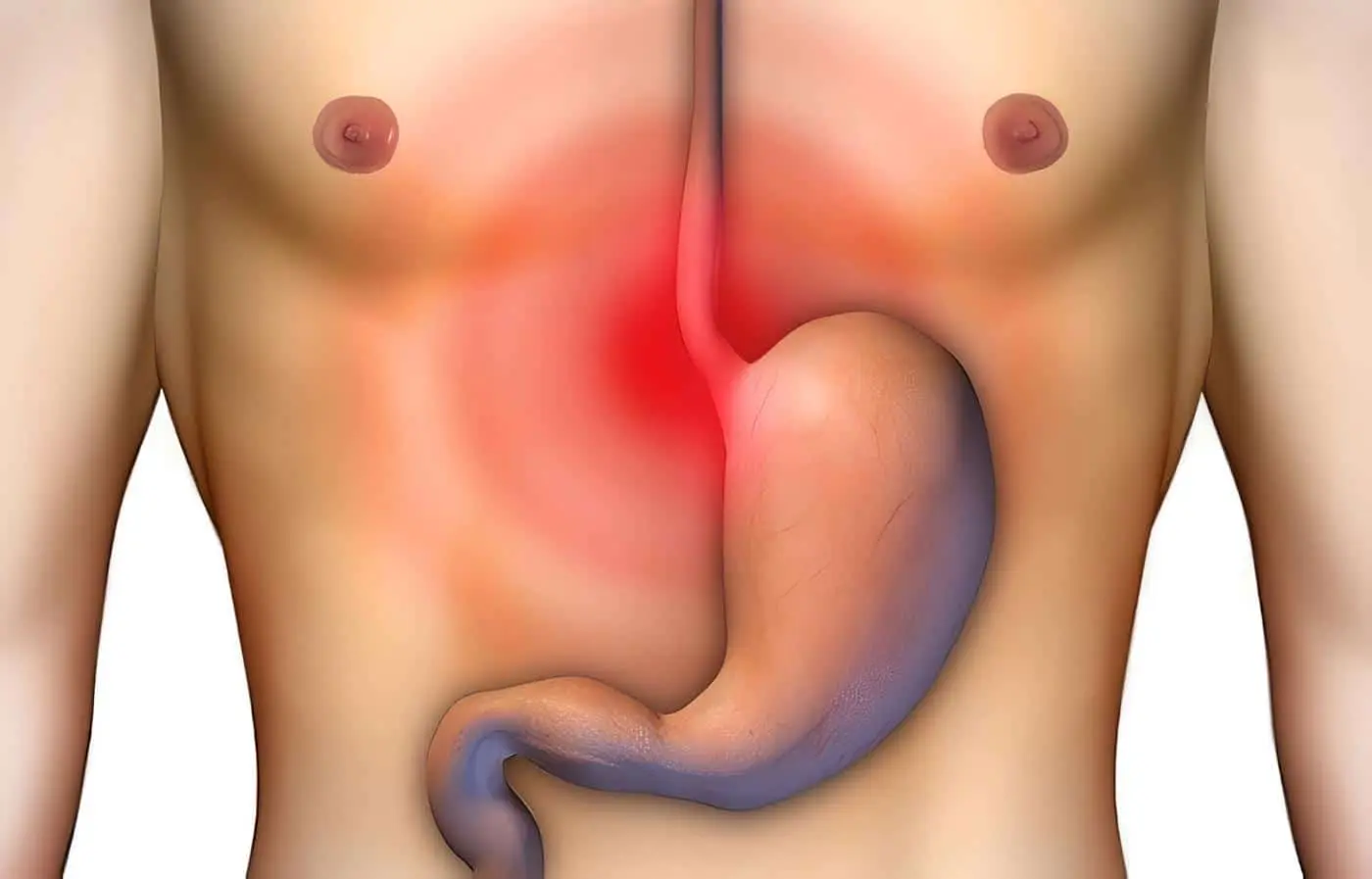
Esófago de Barrett en pacientes con reflujo gastroesofágico
La presencia de esófago de Barrett (EB) en pacientes con reflujo gastroesofágico varía en las series entre 8 y 20 %, con un riesgo de malignización hasta de 60% para algunos estudios.
El análisis de estas escuetas cifras estadísticas nos estaría indicando un grave problema de salud pública, pero analicemos porqué esto no es así.
El EB es el fenómeno que inicia la secuencia de metaplasia-displasia-adenocarcinoma. Algunos estudios bien diseñados, que comparan pacientes con EB y grupos control sin EB, no han encontrado diferencia significativa en la mortalidad.
La presencia de reflujo gastroesofágico (RGE), sintomático o no, es la causa preponderante en la génesis del EB.
Para algunos investigadores deltema, no hay relación del EB con la frecuenciao duración de los episodios de reflujo, ni con laextensión de la lesión esofágica.
Se plantea la hipótesis de que el cigarrillo, el alcohol, la obesidad y el tipo de dieta sean factoresde riesgo en el EB pero su nivel de importancia no ha podido ser aclarado.
La definición de EB ha cambiado.
Hoy, se considera que es la presencia de metaplasia especializada en cualquier parte de esófago, donde el epitelio plano estratificado es reemplazado por epitelio columnar.
Este criterio cambió el antiguo concepto de que la lesión estaba por encima de 3 cm de los pliegues gástricos proximales. Lo que le ha dado al informe del patólogo el mayor peso en el diagnóstico y a la endoscopia, el medio para tomar la biopsia y el dar un concepto microscópico de la región.
Hoy se clasifica el EB en dos variedades: El EB de segmento corto (localizado en los 3 cm por encima de los pilegues gástricos proximales) y el segmento largo (clásico) que se extiende oralmente más de 3 cm del límite anterior.
El patólogo debe informar si el epitelio metaplásico es de origen cardial, fúndido o intestinal especializado, porque permite dar inferencias sobre el pronóstico.
Si tenemos un epitelio altamente especializado de tipo intestinal, éste tiene una gran inestabilidad genética y la mayoria de los estudios son concordantes al darle a este epitelio la mayor potencialidad cancerígena.
Glándulas esofágicas submucosas residuales
La presencia de glándulas esofágicas submucosas residuales, que están tapizadas de epitelio columnar en la muestra enviada, nos confirma que ésta es de localización esofágica.
La displasia epitelial continúa siendo el patrón de oro para definir el riesgo. Las discusiones se centran en la discrepancia del informe de displasia entre observadores y aún del mismo observador y la falta de un protocolo cartográfico fácil para el seguimiento.
Se han propuesto coloraciones vitales para definir el sitio de la biopsia (1) y la marcación de tinta china en el lugar de seguimiento histológico.
Múltiples estudios han venido demostrando la consistencia del gen de supresión tumoral p53 como un posible marcador de malignización.
A pesar de tanta controversia, la mayoría de los expertos consideran que el definir los grupos de riesgo es una manera práctica de asegurar un seguimiento adecuado.
La dificultad en nuestro país para efectuar las pruebas con marcadores, nos obliga a mantener los criterios clínicos y endoscópicos como parte de los parámetros de riesgo.
Los pacientes de riesgo bajo son los que tienen metaplasia de origen fúndico o cardial, no tienen displasia y tampoco factores de riesgo clínico.
En este caso, el seguimiento debe hacerse cada 5 años hasta que el paciente cumpla 70 años.
Los pacientes de riesgo medio son los que tienen metaplasia de origen intestinal especializada, sin displasia. Deben tener un seguimiento cada año. Pero si este paciente tiene factores clínicos de riesgo, el seguimiento debe hacerse cada seis meses.
Los pacientes de riesgo alto que tienen displasia:
Deben tener un manejo interdisciplinario con cirugía, gastroenterología y patología.
Es este grupo el que definirá la conducta por tomar en cada caso, soportado por la evidencia médica más sólida en ese momento.
Un aporte que podemos hacer los profesionales de la salud para que esta patología sea menos frecuente, es disminuir los factores de riesgo del reflujo gastroesofágico y nada mejor que la promoción y la prevención.
Referencia
- 1. Martínez JD, Molano JC, Garzón MA, Rey MH, Guevara LG. Utilidad de la tinción de azul de metileno en el diagnóstico de la metaplasia intestinal del esófago o esófago de Barrett. Rev Colomb Gatroenterol 2000; 15: 238-42.