Epidemiología
El adenocarcinoma de endometrio ocupa el tercer lugar en incidencia entre los cánceres genitales femeninos en Colombia. En los Estados Unidos es el cáncer ginecológico más común.
La mayoría de las lesiones se diagnostica en estados tempranos, con un promedio de edad de 60 años; alrededor de 70% de las pacientes son post-menopaúsicas. Por debajo de los 40 años, la incidencia del adenocarcinoma de endometrio es menor de 5%.
En los últimos años se ha visto un incremento en la incidencia de esta patología, especialmente en los países desarrollados. La tasa de supervivencia global al adenocarcinoma de endometrio es del orden de 85%.
Etiopatogenia
Se ha documentado relación entre el uso de los estrógenos exógenos sin adición de progesterona y el desarrollo de carcinomas bien diferenciados y de lesiones no invasoras del endometrio, que son de mejor pronóstico.
Los cánceres de peor pronóstico pueden derivarse de endometrio normal o atrófico, sin asociación con la estrogenoterapia. Estas lesiones, no asociadas con los factores de riesgo usuales, son más pobremente diferenciadas y tienen comportamiento más agresivo.
Las diferencias observadas en epidemiología, presentación y comportamiento del adenocarcinoma de endometrio sugieren que hay dos tipos de presentación: los tumores tipo I (estrógeno-dependientes) se presentan en mujeres más jóvenes y tienden a ser de buen pronóstico. Los tumores tipo II (no estrógeno-dependientes) son tumores más agresivos, no se relacionan con estimulación estrogénica y se presentan en mujeres ancianas postmenopáusicas.
Los factores de riesgo más importantes para el adenocarcinoma de endometrio:
- Obesidad. Se considera que un sobrepeso menor de 22 kg incrementa el riesgo 3 veces y si es mayor de 22 kg, el incremento es de 10 veces.
- Nuliparidad.
- Menopausia tardía (después de los 52 años).
- Uso de estrógenos en la menopausia (sin adición adecuada de progestágenos).
- Uso de tamoxifeno por más de 2 años.
- El antecedente de cáncer de seno, colon y ovario se asocia con aumento de la incidencia de adenocarcinoma de endometrio.
- La diabetes y la hipertensión arterial con frecuencia se encuentran asociadas con el adenocarcinoma de endometrio, pero no son factores significativos independientes o por sí solos.
Recientes investigaciones confirman la protección que dan los anavulatorios orales combinados en cuanto al desarrollo de adenocarcinoma de endometrio. El cigarrillo parece proteger contra el cáncer de endometrio. Esta ventaja teórica debe desestimarse, dados los efectos secundarios del tabaquismo, tales como carcinoma de pulmón y patología cardiovascular.
Cuadro Clínico
El síntoma más frecuente corresponde a sangrado ginecológico anormal, presente en aproximadamente el 90 % de los casos.
- Sangrado post-menopaúsico
- Sangrado uterino anormal en cualquier edad
- Piometra en la postmenopausia
- Mucorrea
Clasificacion Histopatológica
- Adenocarcinoma endometrioide:
Villoglandular
Secretor
De células ciliadas
Adenocarcinma endometrioide, con diferenciación escamosas - Primero, Adenocarcinoma seroso
- Segundo, Adenocarcinoma mucinoso
- Tercero, Carcinoma escamoso
- Cuarto, Adenocarcinoma de celulas claras
- Quinto, Tipos mixtos de adenocarcinoma
- Sexto, Carcinoma indiferenciado
El adenocarcinoma endometrioide comprende el 80% de todos los tipos histológicos. El adenocarcinoma de células claras, el seroso papilar, y el indiferenciado son variedades de mal pronóstico.
Grado Histológico (Grado Figo)
El grado histológico está dado por el patrón histológico, grado nuclear y grado nucleolar.
Patrón Histológico
- Primero, Grado 1: sin áreas sólidas
- Segundo, Grado 2: menos del 50% de áreas sólidas
- Tercero, Grado 3: más del 50% de áreas sólida
Grado nuclear
- Primero, Grado nuclear 1: mínima a ligera desviación en tamaño y forma del núcleo
- Segundo, Grado nuclear 2: moderada variación
- Tercero, Grado nuclear 3: marcada variación
Grado nucleolar
- Primero, Grado nucleolar 1: Ausentes o pequeños
- Segundo, Grado nucleolar 2: Prominentes
- Tercero, Grado nucleolar 3: Muy prominentes y eosinofílicos
Estado de Infiltración
Profundidad de invasión al miometrio
- Expresada en el porcentaje de infiltración al músculo
Invasión vascular o linfática
- Presente
- Ausente
Diagnóstico
Ante la sospecha de patología endometrial se procede con:
1. Historia clínica y examen físico completos.
2. Citología de endo y exocérvix.
3. Biopsia de endocérvix y endometrio.
4. Exámenes de laboratorio (hemograma, glicemia, creatinina, nitrógeno ureico, uroanálisis, LDH, fosfatasa alcalina, bilirrubinas, transaminasas, proteina total, albúmina).
5. Ecografía pélvica y transvaginal, para evaluar el grosor del endometrio, características del útero y anexos.
6. Dilatación y curetaje fraccionado, cuando la biopsia de endocérvix y endometrio no aportan datos suficientes para establecer el diagnóstico. Durante este procedimiento se deberá realizar histeroscopia.
7. Marcador tumoral Ca-125, útil para determinar pronóstico y recurrencia.
8. Receptores hormonales de estrógenos y progestágenos del tumor.
9. Radiografía de toráx, ecografía abdominopélvica o TAC abdominopélvico. 10. Cistoscopia y rectosigmoidoscopia, si se sospecha extensión de la enfermedad a estos órganos.
La biopsia de endometrio ha sido el método diagnóstico estándar, con una sensibilidad hasta de 90% para detectar el carcinoma de endometrio y puede, en ocasiones, eliminar la necesidad del legrado fraccionado. La ecografía transvaginal es útil para valorar el grosor endometrial, y la histeroscopia permite la toma directa de biopsias. La citología cervico-vaginal puede ser claramente positiva hasta en 50% de los casos, pero la presencia de células endometriales anormales debe alertar al clínico. La lectura hormonal en el extendido citológico es de utilidad cuando se reporta estímulo estrogénico alto en mujeres post-menopaúsicas.
Factores Predictores de Pronóstico
1. Tipo histológico
2. Diferenciación histológica
3. Estado de la enfermedad
4. Invasión miometrial
5. Citología peritoneal
6. Metástasis ganglionares
7. Metástasis anexiales
8. Compromiso del itsmo (1/3 inferior del cuerpo uterino)
9. Estado de receptores hormonales
10. Ploidia del DNA
11. Invasión linfovascular
12. Sobre-expresión del oncogen HER-2/neu, asociada a mal pronóstico.
13. Sobre-expresión del gen supresor P53, asociada a mal pronóstico.
La invasión miometrial profunda se relaciona frecuentemente con lesiones de alto grado: 42% en G3 y 10% en G1.
La probabilidad de diseminación linfática se relaciona con el grado tumoral: 3% pélvicos y 2% aórticos con Grado 1 y 18% pélvicos y 11% aórticos con grado 3. También se relaciona con la profundidad de la invasión miometrial: 1% pélvicos y 1% aórticos cuando el tumor está confinado al endometrio y 25% pélvicos y 24% aórticos, cuando existe invasión miometrial profunda.
Según los factores pronósticos antes mencionados, el grupo de pacientes de bajo riesgo incluye pacientes con adenocarcinoma de endometrio G1 o G2 con invasión miometrial menor del 50%, sin compromiso cervical y sin compromiso linfovascular.
Todas las otras pacientes son consideradas de alto riesgo y deben recibir terapia adyuvante.
Estadificación
FIGO Estadificación Quirúrgica para el Carcinoma del cuerpo del útero (1988 )
Estado I | Ia Ib Ic | Tumor limitado al endometrio Invasión menor o igual a la mitad del miometrio (≤ 50%) Invasión mayor a la mitad del miometrio (> 50%) |
Estado II |
II a | Compromiso glandular endocervical, sin invasión del estroma Invasión del estroma cervical |
Estado III | III a III b III c | Tumor que invade serosa y/o anexos y/o citología peritoneal positiva Metástasis vaginal Metástasis a ganglios pélvicos y/o para-aórticos |
Estado IV | IV a IV b | Tumor que invade vejiga y/o mucosa intestinal Metástasis a distancia incluyendo intrabdominales y/o ganglios inguinales. |
NOTA: cada estado se subdivide de acuerdo a la diferenciación histológica en grados 1, 2, y 3.
Tratamiento
Cirugía
El tratamiento del cáncer de endometrio es primordialmente quirúrgico, siempre y cuando las condiciones clínicas de la paciente y la extensión de la enfermedad lo permitan, puesto que la estadificación es quirúrgica y de ella dependen tanto el manejo intraoperatorio, como el manejo complementario y el pronóstico.
En el manejo quirúrgico del cáncer de endometrio hay que considerar la posibilidad de cirugía laparoscópica, la cual día a día gana mas terreno en los procedimientos oncológicos.
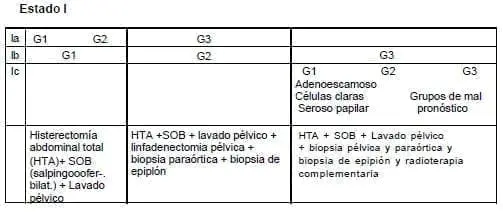
Según la correlación de estos hallazgos y el grado de diferenciación, se procede así:
Estado I
Estado II
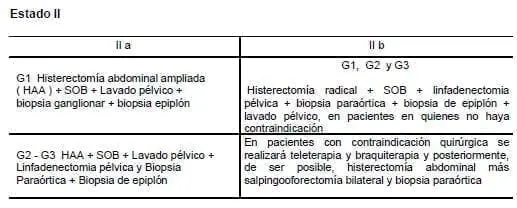
En pacientes jóvenes con Estados IIa, G2 y G3 el manejo debe asimilarse al del Estado II b.
Estado III
HAT + SOB + Lavado pélvico + Exploración ganglionar + Biopsia de ganglios aumentados de tamaño + omentectomía.
Estado IV
Decisión por junta multidisciplinaria.
(Lea También: Cáncer Epitelial de Ovario)
Radioterapia
En pacientes con riesgo quirúrgico elevado o en quienes no se puede realizar cirugía inicial por extensión de la enfermedad, se recomienda tratamiento con teleterapia y braquiterapia.
Estado I
Indicaciones de teleterapia más braquiterapia:
- Ib G3: Algunas escuelas utilizan solo la braquiterapia, pero no es el tratamiento estándar en el Instituto Nacional de Cancerología.
- Ic G1, G2, G3:
- Grupos histológicos de mal pronóstico
- Ganglios positivos
- Bordes de sección positivos (parametrios)
Indicaciones de braquiterapia:
- Borde de sección en vagina positivo para lesión tumoral. Algunas escuelas aconsejan braquiterapia para los estados Ia G3, Ib G1 y G2, pero ésta no es la conducta del Instituto Nacional de Cancerología, teniendo en cuenta que la recaída tumoral en cúpula vaginal es de tan sólo 1-2 % de los estados I.
Solamente radioterapia pélvica externa (teleterapia): técnica en cajón, con energías desde 1,2 MeV hasta 18 MeV, y la dosis sugerida es de 5040 Gy en fraccionamiento de 180 cGy a la pelvis. Equipos: Cobalto 60 o Acelerador Lineal.
Braquiterapia: Dosis 50-60 Gy como tratamiento único (Baja o Alta tasa). En el tratamiento con teleterapia la dosis se reduce a 25-30Gy.
Estado II
En estos estados está indicada la braquiterapia más teleterapia, cuando no se haya realizado la cirugía indicada, cuando el estudio definitivo de patología reporte factores de mal pronóstico o cuando exista contraindicación quirúrgica.
Estado III
Todos los estados III deben recibir tratamiento complementario con teleterapia y braquiterapia, a las dosis descritas anteriormente.
En pacientes con lavado peritoneal positivo y sin ningún otro hallazgo, se puede considerar cualquiera de las siguientes opciones:
– Observación
– Hormonoterapia
– Radioterapia abdominal total y si está indicado, refuerzo pélvico.
En pacientes con compromiso paraórtico menor de 2 cm, se pueden agregar campos extendidos a este nivel, dando una dosis de 45 Gy y continuando el tratamiento en la pelvis hasta 5040 Gy en fracionamiento de 180 cGy.
Estado IV
Decisión por junta multidisciplinaria.
El tratamiento se realiza de manera paliativa, según la localización de la enfermedad metastásica y según la síntomatología.
Técnica de radioterapia
Se realiza tratamiento en técnica de cajón: 4 campos pélvicos paralelos opuestos:
Límite superior: L4-L5 o L5-S1 (electivo).
Límite inferior: agujeros obturadores o tuberosidades isquiáticas.
Límites laterales: 1,5 a 2 cm por fuera del hueco pélvico.
En los campos laterales se conserva el límite superior e inferior.
Límite anterior: parte anterior del pubis
Límite posterior: S1-S2
Cuando se requiere radioterapia abdominal total, el límite superior del campo está definido por las cúpulas diafragmáticas y el límite inferior, lo expresado anteriormente.
Quimioterapia
La quimioterapia en cáncer de endometrio avanzado o recurrente es considerada paliativa y en el INC no la contemplamos como una conducta estándar.
Los medicamentos más ampliamente usados son la doxorrubicina 60 mg/m2/día IV cada tres semanas y cisplatino 100 mg/m2/día, IV, cada tres semanas. Las respuestas objetivas son del 36 – 46%, pero de corta duración.
Hormonoterapia
La sensibilidad del carcinoma de endometrio a los agentes progestacionales es bien conocida. El progestágeno mas usado es la medroxiprogesterona 300 – 400 mg IM/semanal; y acetato de megestrol 160 mg/día por vía oral ambos con resultados similares.
La terapia hormonal es usada en pacientes con enfermedad metastásica o recurrente, y la mejor respuesta se obtiene en tumores con receptores de estrógenos y progesterona positivos.
Cáncer de endometrio en la mujer joven
El cáncer de endometrio en la mujer menor de 40 años ocurre en menos del 5% de los casos. Se asocia principalmente con el síndrome de ovario poliquístico, obesidad, uso de estrógenos sin oposición, en disgenesia gonadal para el desarrollo de características sexuales secundarias, uso de anticonceptivos orales secuenciales. La mayoría de los casos se encuentra en estado I, con tumores bien diferenciados, sin o con mínima invasión miometrial.
En pacientes jóvenes con deseo de paridad, con estados iniciales y tumores bien diferenciados, se puede realizar tratamiento conservador.
Seguimiento
El útero es enviado a examen por congelación, con el fin de determinar la profundidad de invasión al miometrio. Se practica examen general, ginecológico y citología vaginal.
Frecuencia: cada 4 meses durante los 2 primeros años, cada 6 meses hasta el 5º año; después del 5º año control anual.
Radiografía tórax y ecografía abdominopélvica cada 6 meses por 2 años y luego anualmente. Ca 125 en cada control de seguimiento por 2 años.
Supervivencia a 5 años por estado: 1
| Estado | % |
| I II III Iv | 75 58 30 30 11 |
El tratamiento quirúrgico del cáncer de endometrio incluye:
1. Histerectomía extrafascial.
2. Salpingooforectomía bilateral.
3. Citología peritoneal.
4. Linfadenectomia pélvica. Se comienza a 2 cm por encima de la bifurcación de la arteria ilíaca común para resecar los ganglios iliacos externos, obturadores, hipogástricos (se deben obtener mínimo 20 ganglios).
5. Biopsias de ganglios pélvicos: ilíacos externos, internos y obturadores.
6. Biopsia para-aórtica (mínimo 5 ganglios).
7. Biopsia de epiplón.
8. Resección de enfermedad intraabdominal si presente.
Lecturas Recomendadas
- 1. BORONOW RC, MORROW CP, CREASMAN WT. Surgical staging in endometrial cancer. Clinical- pathological findings of a prospective study. Obstet Gynecol 63:825, 1984.
- 2. CREASMAN W, MORROW C, BUNDY B, ET AL. Surgical pathologic spread patterns of endometrial cancer. A Gynecologic Oncology Group study. Cancer 60:2035, 1987.
- 3. DASARAHALLY S, MOHAN, MICHAEL A, ET AL. Long-term outcome of therapeutic pelvic lymphadenectomy for stage I endometrial adenocarcinoma. Gynecol Oncol 70:165, 1998.
- 4. FIGO STAGES. 1988 Revision. Corpus cancer staging. Gynecol Oncol 35:125, 1989.
- 5. HANSON MB, VAN NAGELL JR, POWELL ED. The prognostic significance of lymph vascular space invasion in stage I endometrial cancer. Cancer 55:1753, 1985.
- 6. KILGORE LC, PARTIDGE EE, ALVAREZ RD, ET AL. Adenocarcinoma of the endometrium. Survival comparisons of patients with and without pelvic node sampling. Gynecol Oncol 56:29, 1995.
- 7. LEWANDOSKI G, TORRISI J, POTKUL RK, ET AL. Hysterectomy with extended surgical staging and radiotherapy versus hysterectomy alone and radiotherapy in stage I endometrial cancer – A comparison of complication rates. Gynecol Oncol 36:401, 1990.
- 8. LURAIN JR, RUMSEY NK, SCHINK JC, ET AL. Prognostic significance of positive peritoneal cytology in clinical stage I adenocarcinoma of the endometrium. Obstet Gynecol 74:175, 1989.
- 9. MORROW CP, CURTIN JP. Tumors of the Endometrium. En: Synopsis of Gynecologic Oncology. Morrow CP, Curtin JP (eds). Philadelphia. Churchill Livingstone, 1998; p 151-185.
- 10. TIZIANO M, ROMAGNOLO C, LANDONI F, ET AL. An analysis of approaches to the management of endometrial cancer in North America: A CTF study. Gynecol Oncol 68: 274 – 279, 1998