Recién Nacido Prematuro
MEDICINA FAMILIAR
EDUCACIÓN CONTINUADA PARA EL MEDICO GENERAL
Definición
Prematurez
Para efectos de riesgo, se consideraran prematuros aquellos pacientes con edades gestacionales iguales o menores a 36 semanas.
Prematurez extrema
Pacientes comprendidos entre las 23 a 31 semanas de edad gestacional y de 500 a 1.500 g de peso al nacimiento.
Se basa en la edad gestacional calculada por fecha de la última regla confiable y ecografías tempranas. Se comprueba con la aplicación de las tablas de maduración de Ballard, las cuales se deben repetir a las 24 horas si se piensa que las condiciones al nacimiento han podido alterar su resultado.
Fisiopatología
El recién nacido prematuro es un paciente de altísimo riesgo independientemente de su grado de inmadurez, pues su condición lo hace susceptible a desarrollar patologías con compromiso multisistémico a saber:
• Pulmonar:
Enfermedad de membrana hialina (EMH), síndrome de inmadurez pulmonar, edema pulmonar, taquipnea transitoria de recién nacido (TTRN), neumonía, ductus arterioso persistente (DAP).
• Cardiovascular:
shock, disfunción miocárdica, persistencia de ductus arterioso.
• Neurológico:
Hemorragias intracraneales, hidrocefalia secundaria, convulsiones.
Lesiones hipóxicas, disfunción neurológica posterior.
• Infeccioso:
Son pacientes inmunocomprometidos por inmadurez del sistema humoral y celular.
• Metabólico:
Altísimo riesgo de presentar hipoglicemias o hiperglicemias, ictericia acentuada, kernicterus o encefalopatía por hiperbilirrubinemia.
• Alteraciones hidroelectrolíticas:
La inmadurez en su función renal hace difícil el balance de líquidos, manejo de sodio potasio y calcio, alto riesgo para deshidratación por pérdidas elevadas y poca capacidad de concentración renal.
• Gastrointestinal:
La inmadurez de su tracto gastrointestinal dificulta el inicio y tolerancia adecuada de la alimentación enteral, predispone a la colonización por bacterias oportunistas y alto riesgo de disfunción, sangrado o enterocolitis necrotizante (EN).
• Hematológico:
Por su condición y estado critico son pacientes con anemia, politransfundidos, se debe vigilar también la posibilidad de poliglobulia.
Factores de riesgo
Se consideran factores de riesgo para la prematurez, embarazos múltiples, alteraciones anatómicas uterinas, infecciones maternas, colonización del tracto vaginal por estreptococo betahemolítico, infecciones urinarias no tratadas.
Terapéutica
Información a los padres
En el momento en que se tenga conocimiento de la inminencia de parto o cesárea de pretérmino se debe hablar con la madre sobre los riesgos del recién nacido en términos de morbimortalidad, o de la necesidad de posible hospitalización en la unidad de recién nacidos.
Reanimación del recién nacido
Toda sospecha de parto prematuro debe considerarse como reanimación de recién nacido de alto riesgo. Se debe avisar con anticipación suficiente al pediatra para tener disponible el equipo técnico y humano necesario (mínimo tres personas entrenadas) y se avisará a la jefe de enfermería en la unidad de recién nacidos para preparar cama en UCI. Realizarán los pasos de reanimación establecidos de acuerdo al estado del paciente.
Se evitará en lo posible la realización de procedimientos invasivos como colocación de catéteres umbilicales o periféricos en el área de reanimación a no ser que el estado clínico del paciente lo requiera.
En pacientes que tengan un peso estimado mayor de 1.500 g y su estado clínico sea estable se procederá a pesar, tallar y medir perímetro cefálico, se colocará manilla de identificación, Ballard y dosis de vitamina K. Además se realizará un examen físico completo. En el momento en que se disponga de cama en UCI se trasladará el paciente, en incubadora de transporte y con oxígeno suplementario si lo requiere.
En pacientes menores de 1.500 g o en condiciones clínicas críticas (síndrome de dificultad respiratoria – SDR, asfixia perinatal, depresión anestésica etc.), se realizarán las medidas de soporte cardiorrespiratorio pertinentes, se colocará manilla de identificación y se trasladará a la UCI.
Una vez en la UCI en condiciones estables hemodinámicas y respiratorias se procederá a realizar Ballard, examen físico detallado, peso, talla y perímetro cefálico, se colocará dosis de vitamina k y se canalizará arteria y vena umbilical.
Es fundamental tener en cuenta las siguientes recomendaciones:
Ventilación mecánica temprana y uso de surfactante en los pacientes con SDR o requerimientos de O2 mayores al 40%.
Evitar al máximo realización de procedimientos traumáticos como venopunciones, epicutáneos etc.
El paciente debe ser ventilado lo antes posible, se debe colocar surfactante en forma temprana y catéteres umbilicales arterial y venoso.
Luego de 72 horas y cuando las condiciones clínicas lo permitan se considerará la posibilidad de otros accesos venosos.
Transporte de sala de partos a la Unidad de recién nacidos
Luego de la estabilización de paciente desde el punto de vista hemodinámico y respiratorio y teniendo disponible la UCI se realiza traslado del paciente en incubadora de transporte con suplemento de oxigeno si el paciente lo requiere y ventilación con Ambú si se encuentra intubado.
Recepción y monitorización en la Unidad de recién nacidos
Deben estar preparados el pediatra, la jefe de enfermeras, la terapista respiratoria y la auxiliar de enfermería. Con anterioridad se ha debido calentar la incubadora (de preferencia cerrada especialmente en los menores de 1.500 g) y alistar los elementos de terapia requeridos de acuerdo al estado del paciente (Ambú, Hood, ventilador, etc.).
Se colocará al paciente en la incubadora y de inmediato se colocaran electrodos para la monitorización de función cardiorrespiratoria y el oxímetro de pulso. En ningún momento de debe retirar el oxígeno o la asistencia ventilatoria hasta que el paciente se encuentre estable y su condición clínica lo permita.
Si el paciente viene intubado de sala de partos, se procederá a conectar a ventilación mecánica, se realizara posteriormente canalización de arteria umbilical (las venopunciones para catéter central o periférico se deben posponer hasta que el paciente se encuentre en condiciones hemodinámicas y respiratorias estables); la decisión en el momento sobre sedación y relajación se debe tomar sobre la base de las condiciones y requerimientos de parámetros ventilatorios. Solicitar en forma urgente radiografía de tórax para determinar causa de insuficiencia respiratoria e iniciar manejo temprano de EMH. No posponer la colocación de surfactante pulmonar por ninguna circunstancia.
Si el paciente no viene intubado de sala de partos, una vez se inicie la monitorización realice evaluación del paciente para determinar si requiere o no ventilación mecánica (En prematuros los requerimientos de FIO 2 mayores del 40% asociados a signos de dificultad respiratoria que no disminuyen con el transcurso del tiempo son indicadores de requerimiento de ventilación mecánica temprana ante la alta posibilidad de EMH).
Para la intubación en lo posible canalice arteria umbilical en primer lugar y coloque dosis de fentanyl, proceda a intubar e inicie ventilación mecánica. Solicite de inmediato Rx tórax- abdomen. Coloque surfactante pulmonar, y determine la posición del catéter.
La canalización de venas periféricas y centrales, como la toma de muestras de laboratorio se debe posponer hasta que el paciente se encuentre estable desde el punto de vista hemodinámico y respiratorio. Durante los primeros 15 minutos de vida se debe iniciar infusión de glucosa.
En caso de que el paciente no requiera soporte ventilatorio se dejará en monitorización en UCI con oximetría permanente durante 24 horas. Si el paciente evoluciona satisfactoriamente sin aumento en los requerimientos de oxigeno, sin dificultad respiratoria, hemodinamicamente estable y sin evidencia de descompensación metabólica se puede trasladar a cuidado intermedio.
Una vez se estabilice el paciente se debe informar a la madre y/o al padre sobre estado actual y riesgos.
Monitorización básica
Todo recién nacido prematuro debe tener monitoria de cuidado intensivo por lo menos durante las primeras 24 horas de vida o hasta que su condición clínica se estabilice.
Además de la monitorización cardiovascular y de oximetría se realizaran los siguientes exámenes: CH, PCR, hemoclasificación, VDRL, glicemia a las 6 horas de vida.
Glucometría cada 8- 12 horas en los pacientes que se encuentren sin vía oral, con líquidos endovenosos o con nutrición parenteral.
Se realizará radiografía de tórax en todo paciente que presente cualquier grado de dificultad respiratoria o requerimiento de oxígeno.
En el momento de diagnosticar EMH o en aquellos pacientes con factores de riesgo para infección se iniciará manejo con ampicilina – aminoglucósido previa toma de hemocultivos.
Si la evolución del paciente es adecuada, con paraclínicos normales, se suspenderán antibióticos a las 72 horas con reportes de cultivos negativos.
Se realizará ecografía transfontanelar en todo paciente con edad gestacional menor o igual a 35 semanas o en pacientes con 36 semanas con factores de riesgo asociados como asfixia perinatal o clínica sugestiva de sangrado intracerebral. La ecografía se realizara al séptimo día de vida excepto en los casos en que las condiciones del paciente indiquen una realización más temprana.
Se realizará valoración por parte de oftalmología en todos los pretérminos que hayan recibido oxigeno suplementario entre la 4 a 6 semanas de vida.
Realizará valoración por rehabilitación y se continuara manejo por fisioterapia en el momento que la condición clínica del paciente lo permita.
Solicitara valoración por audiología.
Se realizaran controles diarios de perímetro cefálico. El control de peso en los pacientes de cuidado intensivo se realizará por solicitud médica y no rutinariamente.
Consideraciones especiales de manejo
Enfermedad de membrana hialina:
Ver protocolo respectivo.
(Lea También: Hipoglicemia en el Neonato)
Termorregulación
Se colocará el paciente en incubadora cerrada (o se trasladará cuando sea posible) y se colocara en servocontrol. Colocará una temperatura predeterminada para el recién nacido entre 36.2 –36.5 grados centígrados; se consignará en forma horaria la temperatura de piel y la de la incubadora (mientras el paciente se encuentre en UCI y en cuidados intermedios) en cuidados mínimos se registraran temperaturas cada seis horas.
El sensor de temperatura de piel no se debe colocar en superficies que queden en contacto con la incubadora ya que se pueden emitir lecturas falsamente elevadas.
Se deben disminuir al mínimo el número de veces que se abren las puertas de la incubadora o que se retira al recién nacido de la misma.
En caso de no contar con incubadora cerrada se debe utilizar cubierta de plástico para disminuir perdidas de calor.
La humidificación se dejará para casos de prematuros de muy bajo peso (menores de 1.000 g) en los cuales se sospeche deshidratación por perdida insensibles. La humidificación se realizará en forma intermitente dejando periodos de 12 horas de incubadora seca para disminuir los riesgos de infección por pseudomona.
Una vez el paciente mantenga temperaturas entre 36-36,5 grados centígrados con temperaturas de incubadora similares a las del ambiente (21-14 grados centígrados) se apagará la incubadora (todo paciente que haya salido de riesgo y se encuentre en cuidados mínimos se debe vestir) se medirá temperatura corporal durante 24 horas. Si mantiene temperaturas adecuadas, sin perdida de peso o deterioro se pasará a cuna y se observará temperatura horaria durante 24 horas.
Soporte nutricional e hidroelectrolítico
En el paciente crítico las metas del soporte nutricional durante las primeras 24-48 horas de vida son mantener adecuado estado de hidratación, infusión de glucosa y balance de electrolitos.
A continuación se pone una tabla con recomendaciones de líquidos de acuerdo al peso y al tipo de incubadora utilizada durante el primer día de vida, Los incrementos se realizaran con una evaluación cuidadosa del estado de hidratación y a los balances.
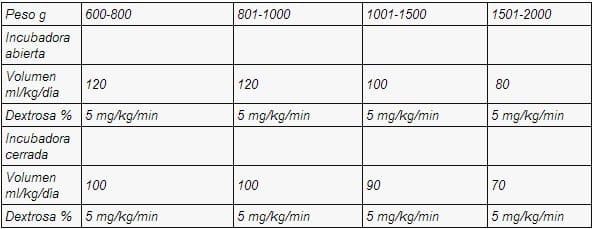
Se iniciará suplemento de sodio luego de las primeras 24 horas. Se iniciará potasio luego de las primeras 24 horas después de comprobar adecuada función renal. Los suplementos de fósforo y calcio se iniciaran luego de las primeras 48 horas de vida.
El inicio de soporte nutricional enteral (si hay indicación); o parenteral no se debe retrasar por periodos mayores de 48 horas. La alimentación por sonda orogástrica esta indicada en pacientes con pobre succión, síndrome de dificultad respiratoria, intubación orotraqueal. Se prefiere la alimentación en forma intermitente y se dejará la alimentación contínua para los pacientes de muy bajo peso o en quienes hay intolerancia a la alimentación por bolos.
La alimentación por sondas transpilóricas está indicada únicamente en los casos de reflujo gastroesofágico severo o uso de CPAP (presión positiva continua de la vía aérea) nasal que puede ocasionar sobredistensión gástrica.
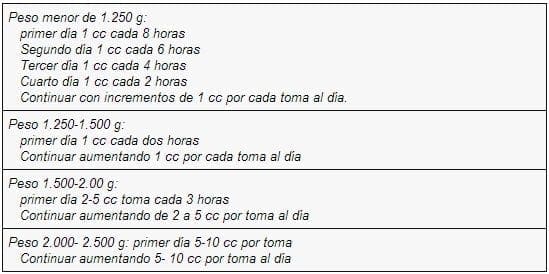
A continuación se dará un esquema sugerido de inicio de vía oral según el peso:

Idealmente se debe utilizar leche materna. En caso de requerir formula, no se recomienda la dilución de las mismas. El estimulo enteral se deberá iniciar lo antes posible, mientras la condición clínica del paciente lo permita.
Para los pacientes menores de 750 g y/ o 24 semanas de gestación se iniciara nutrición parenteral luego de las primeras 24 a 48 horas de vida. No se recomienda la dilución de fórmulas. Se iniciará suplemento de vitaminas una vez se complete un aporte mínimo de 60cc/kg/día y se iniciará suplemento de hierro a la segunda semana de vida siempre y cuando tenga un aporte adecuado por nutrición enteral y haya completado por lo menos una semana con vitamina E.
No se recomiendan los exámenes de rutina (CH, electrolitos etc.) en los pacientes de bajo peso, excepto los indicados por manejo con nutrición parenteral, o patologías sobreagregadas individualizando cada caso.
Criterios mínimos para egreso: Salida “Plan Canguro”:
- Peso mayor de 1.500 g
- Ganancia de peso de 10-15 g/día en los últimos tres días
- Haber superado todas las patologías asociadas
- Tener aporte calórico proteico adecuado por succión
- Madre adecuadamente entrenada y apta para el manejo
- Tener autorización de la entidad pagadora en caso de ARS o EPS de pago de la asistencia en madre canguro.
- Tener ecografía transfontanelar, CH reciente.
Salida sin posibilidad o seguridad de control en “Plan Canguro”
- Peso mayor de 2.500 g
- Regulación térmica adecuada.
- Ganancia de peso de 10-15 g/día en los últimos tres días
- Haber superado todas las patologías asociadas
- Tener aporte calórico proteico adecuado por succión
- Madre adecuadamente entrenada y apta para el manejo
- Por ser pacientes de alto riesgo neurológico, se darán de alta con orden de control por europediatría, rehabilitación, audiología, oftalmología y pediatría.