6.7 Síndrome de abstinencia a alcohol etílico
Jaime Fernando La Rota Hernández. Médico Especialista en Toxicología Clínica Universidad de Antioquia Médico Toxicólogo Clínica Hospital Santa Clara ESE, Bogotá Docente programa de postgrado Toxicología Clínica Universidad del Rosario Bogotá
Jair Antonio Ruiz Garzón. Médico Cirujano Universidad del Rosario Residente Toxicología Clínica Universidad del Rosario Miembro de la Asociación de Toxicología Clínica Colombiana – ATCC –
Introducción
El abuso de alcohol se ha convertido en un problema social y económico alrededor del mundo1, cerca del 80% de los hombres y el 60% de las mujeres han probado alcohol en algún momento de su vida 2. En el 2012 a nivel mundial el consumo de alcohol se asoció con cerca de 3.3 millones de muertes, siendo mas frecuentes en hombres que en mujeres 3, la incidencia del síndrome de abstinencia que requiere manejo intrahospitalario es del 5 a 20% y de los pacientes que ingresan por otras causas hasta un 37,6% desarrollaron el síndrome de abstinencia durante la hospitalización 4,5.
Fisiopatología
Por muchos años se han estudiado los efectos del alcohol en el sistema nervioso central, determinando dos neurotransmisores implicados, el Acido- γ-aminobutirico (GABA) con efecto inhibitorio y el glutamato con actividad exitatoria6. El sistema GABA es el principal neutransmisor inhibitorio, que ejerce su acción mediante la apertura de canales de cloro en la membrana postsinaptica, generando hiperpolarizacion de la membrana y de este modo bloqueando la transmisión del impulso nervioso 7. Por otra parte el glutamato es el neurotransmisor excitatorio por excelencia, este actúa a través de los receptores N-metil-D-aspartato (NMDA) 8.
El etanol actúa de manera aguda sobre estos dos receptores. En los receptores GABA genera agonismo potenciando su efecto inhibitorio; en los receptores NMDA de glutamato reduce la eficiencia agonista del glutamato6,7,9,10 . El consumo crónico de etanol disminuye el numero de receptor GABAa y produce una regulación a la alta de los receptores NMDA, generando un efecto de tolerancia 9. Estos cambios desencadenan que ante una suspensión abrupta del consumo de alcohol, el tono inhibitorio mediado por el receptor GABAA se pierde, predominando el tono excitatorio gracias al aumento en la expresión de receptores NMDA; desencadenando las manifestaciones clínicas del síndrome de abstinencia 11,12.
Manifestaciones clínicas
El síndrome de abstinencia se presenta posterior a la disminución o cese de la ingesta de alcohol 6. Con frecuencia se presenta en pacientes masculinos con un promedio de edad de 45 años; es poco frecuente encontrar pacientes de menos de 30 años, ya que los cambios en el SNC que desarrollan la abstinencia ocurren tras la exposición durante varios años5,13. Se debe interrogar al paciente o acompañante sobre el patrón de consumo de alcohol, el tiempo transcurrido desde la ultima ingesta, la dependencia a otras sustancias psicoactivas y si existen patologías psiquiátricas de base 14, 15.
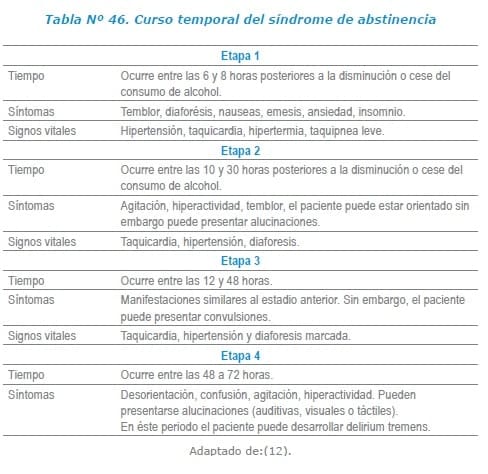
El síndrome de abstinencia muestra un curso temporal, en la literatura se describen 4 etapas que sugieren una secuencia temporal, sin embargo, no todos los pacientes siguen esta secuencia 12.
Criterios diagnósticos
El síndrome de abstinencia a alcohol es diagnosticado cuando se tiene evidencia de un uso abusivo o dependencia a alcohol de manera crónica, sumado a una reducción o cese del consumo de manera súbita en el paciente que muestra síntomas de abstinencia que no pueden ser explicados por otra alteración psiquiátrica u orgánica 16. El manual diagnóstico de trastornos mentales DSM-5 establece los siguientes criterios diagnósticos para el síndrome de abstinencia.

Severidad del síndrome de abstinencia
Una vez realizado el diagnóstico de síndrome de abstinencia es prioritario determinar la severidad, el instrumento mas empleado para determinar la severidad y la progresión del síndrome de abstinencia ha sido la escala CIWAR-AR que consta de 10 items y un puntaje que va de 0 a 67 puntos 18. Sin embargo, para su aplicación requiere que el paciente este consciente, idealmente debe realizarse 1 a 3 veces al día y a la hora posterior a realizar cambios en el tratamiento 12. Es preciso tener en cuenta que el curso del síndrome de abstinencia a alcohol es dinámico y un paciente puede tener una puntuación baja en la escala CIWA-AR y posteriormente una muy alta.

Pruebas de laboratorio
No existen pruebas de laboratorio específicas que faciliten el diagnóstico de síndrome de abstinencia, los paraclínicos deben solicitarse en búsqueda de complicaciones asociadas a la abstinencia. Dentro de los paraclínicos que se sugieren solicitar se encuentran: hemograma, glicemia, electrolitos incluyendo magnesio, función renal, transaminasas, bilirrubinas, tiempos de coagulación 21, los demás paraclínicos estarán sujetos al criterio médico según el cuadro clínico y la evolución de cada paciente.
Tratamiento
Una vez hecho el diagnóstico de síndrome de abstinencia a alcohol se debe realizar el soporte necesario para normalizar la ventilación y circulación si es necesario, hidratando apropiadamente al paciente reponiendo los déficits de electrolitos que pueda tener, controlar la sintomatología y finalmente evitar la progresión a un síndrome más severo, el desarrollo de complicaciones o la muerte6. Se deber iniciar manejo farmacológico en todos los pacientes con síntomas moderados y severos de acuerdo la escala CIWAR-AR. Todos los pacientes con síndrome de abstinencia a alcohol deben ser hospitalizados para vigilancia y manejo apropiado, en casos moderados a severos se requiere la vigilancia hemodinámica estrecha en unidad de cuidados intensivos o intermedios.
Por mas de 45 años las benzodiacepinas han sido el medicamento de elección para el tratamiento de síndrome de abstinencia y la prevención en el desarrollo de convulsiones o delirium tremens. Las benzodiacepinas actúan mediante un aumento en la sensibilidad del receptor GABAa, compensando el efecto inhibitorio que ha perdido el paciente con la suspensión abrupta del etanol7,16,22.
Las benzodiacepinas comunmente empleadas en el manejo del síndrome de abstinencia son:
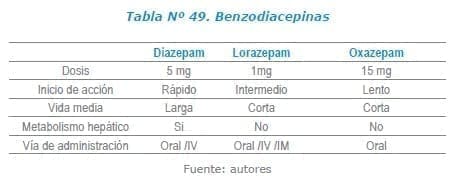
Clordiazepoxido, diazepam, lorazepam y oxazepam. No se ha demostrado diferencia importante entre el uso de los diferentes benzodiacepinas,22 sin embargo se sugiere considerar las características farmacocinéticas de cada una de ellas y seleccionar el medicamento con inicio de acción más rápido y con una duración de acción que permita una retirada controlada, así como es recomendable que tengan poco metabolismo hepático por oxidación23 (ver Tabla No. 49). Con respecto a la vía de administración se recomienda el uso de la vía oral en los pacientes con abstinencia leve y moderado, sin embargo, en el paciente con abstinencia severa puede ser más difícil la administración de el medicamento por vía oral6. La administración endovenosa permite un inicio de acción rápido y es recomendada para los pacientes que presentan delirium tremens (DT), convulsiones o agitación psicomotora marcada23.
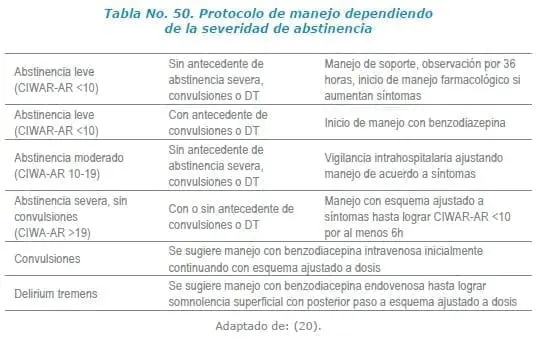
Se han descrito diferentes protocolos de tratamiento para el síndrome de abstinencia, sin embargo, el empleado ampliamente es el basado en la sintomatología del paciente, de esta forma se inicia terapia farmacológica de acuerdo a la graduación CIWA-AR y se realizan ajustes en la dosificación de acuerdo a los cambios de esta escala.
(Lea También: Abstinencia Neonatal a Drogas de Abuso)
Síndrome de abstinencia refractario
Se refiere a los pacientes que persisten con sintomas de abstinencia pese al uso de dosis altas de benzodiacepinas, definida como una dosis mayor de 200 mg de diazepan o mayor de 40 mg de lorazepam durante al menos 3 a 4 horas12.

Otros medicamentos
- Anticonvulsivantes: no han demostrado ser superiores a las benzodiacepinas en disminuir el risgo de delirium tremens y convulsiones, se puede considerar su uso en el sindrome de abstiencia leve 24.
- Antagonistas β-adrenergicos y clonidina: se debe tener especial consideracion con el uso de Antagonistas β-adrenergicos ya que se que pueden empeorar el control de la presión arterial y no tienen efecto en reducir los signos y síntomas graves de la abstinencia 6. Por el contrario el uso de clonidina es útil en disminuir los síntomas autonómicos del paciente 6,21.
- Antipsicóticos: se han asociado con um mayor riesgo de convulsiones y prolngacion del QT.12. Por lo tanto, puede considerarse el uso de haloperidol a dosis bajas en el paciente que ya tiene manejo con benzodiacepinas y control autonómico y de la agitación, pero aún con alucinaciones, verificando previamente que no haya trastornos electrolíticos y que el QTc sea normal.
Criterios de remisión

Bibliografía
- 1. Rehm J, Mathers C, Popova S, Thavorncharoensap M, Teerawattananon Y, Patra J. Global burden of disease and injury and economic cost attributable to alcohol use and alcohol-use disorders. Lancet [Internet]. 2009 Jun 27 [cited 2014 Jul 10];373(9682):2223–33. Disponible en: http://www.sciencedirect.com/science/article/pii/S0140673609607467
- 2. Schuckit MA. Alcohol-use disorders. Lancet [Internet]. 2009 Mar 7 [cited 2014 Oct 30];373(9662):492–501. Disponible en: http://www.sciencedirect.com/science/article/pii/S014067360960009X
- 3. WHO. Global status report on alcohol and health-2014 [Internet]. WHO Library Cataloguing. 2014 [cited 2014 Nov 12]. Disponible en: http://apps.who.int/iris/handle/10665/112736
- 4. Maldonado JR, Sher Y, Ashouri JF, Hills-Evans K, Swendsen H, Lolak S, et al. The “Prediction of Alcohol Withdrawal Severity Scale” (PAWSS): systematic literature review and pilot study of a new scale for the prediction of complicated alcohol withdrawal syndrome. Alcohol [Internet]. 2014 Jun [cited 2014 Nov 11];48(4):375–90. Disponible en: http://www.sciencedirect.com/science/article/pii/S074183291400024X
- 5. Monte Rafael, Ramón Rabuñal, Fátima Paz, Ana Pazos, Sonia Pértega, Mercedes Bal EC. Curso temporal del síndrome de abstinencia alcohólica en un hospital general Course of alcohol withdrawal syndrome in a general hospital. Adicciones. 2010;22(2):141–6.
- 6. Stehman CR, Mycyk MB. A rational approach to the treatment of alcohol withdrawal in the ED. Am J Emerg Med [Internet]. 2013 Apr [cited 2014 Nov 11];31(4):734–42. Disponible en: http://www.sciencedirect.com/science/article/pii/S073567571300003X
- 7. Liang J, Olsen RW. Alcohol use disorders and current pharmacological therapies: the role of GABA(A) receptors. Acta Pharmacol Sin [Internet]. 2014 Aug [cited 2014 Nov 19];35(8):981–93. Disponible en: http://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=4125717&-tool=pmcentrez&rendertype=abstract
Referencias
- 8. Tsai G, Coyle JT. The role of glutamatergic neurotransmission in the pathophysiology of alcoholism. Annu Rev Med [Internet]. 1998 Jan [cited 2014 Nov 19];49:173–84. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/9509257
- 9. Davis KM, Wu JY. Role of glutamatergic and GABAergic systems in alcoholism. J Biomed Sci [Internet]. 2001 [cited 2014 Nov 19];8(1):7–19. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/11173971
- 10. Davies M. The role of GABAA receptors in mediating the effects of alcohol in the central nervous system. J Psychiatry Neurosci [Internet]. 2003 Jul [cited 2014 Nov 19];28(4):263–74. Disponible en: http://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=165791&tool=pmcentrez& rendertype=abstract
- 11. Kähkönen S. Mechanisms of cardiovascular dysregulation during alcohol withdrawal. Prog Neuropsychopharmacol Biol Psychiatry [Internet]. 2004 Sep [cited 2014 Nov 19];28(6):937–41. Disponible en: http://www.sciencedirect.com/science/article/pii/S0278584604000995
- 12. Carlson RW, Kumar NN, Wong-Mckinstry E, Ayyagari S, Puri N, Jackson FK, et al. Alcohol withdrawal syndrome. Crit Care Clin [Internet]. 2012 Oct [cited 2014 Nov 11];28(4):549–85. Disponible en: http://www.sciencedirect.com/science/article/pii/S0749070412000565
- 13. Rootman DB, Mustard R, Kalia V, Ahmed N. Increased incidence of complications in trauma patients cointoxicated with alcohol and other drugs. J Trauma [Internet]. 2007 Mar [cited 2014 Nov 20];62(3):755–8. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/17414360
- 14. Vega WA, Sribney WM, Achara-Abrahams I. Co-occurring alcohol, drug, and other psychiatric disorders among Mexican-origin people in the United States. Am J Public Health [Internet]. 2003 Jul [cited 2014 Nov 20];93(7):1057–64. Disponible en: http://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=1447903&tool=pmcentrez&rendertype=abstract
Fuentes
- 15. Prisciandaro JJ, Brown DG, Brady KT, Tolliver BK. Comorbid anxiety disorders and baseline medication regimens predict clinical outcomes in individuals with co-occurring bipolar disorder and alcohol dependence: Results of a randomized controlled trial. Psychiatry Res [Internet]. Ireland; 2011 Aug 15 [cited 2014 Nov 19];188(3):361–5. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/21641663
- 16. Kattimani S, Bharadwaj B. Clinical management of alcohol withdrawal: A systematic review. Ind Psychiatry J [Internet]. 2013 Jul [cited 2014 Dec 3];22(2):100–8. Disponible en: http://www.pubmedcentral.nih.gov/articlerender. fcgi?artid=4085800&tool=pmcentrez&rendertype=abstract
- 17. American Psychiatric Association. Diagnostic and statistical manual of mental disorderso. 5th ed. Psychiatric A, Association, editors. Washington, DC: American Psychiatric Publishing; 2013.
- 18. Jane L. How is alcohol withdrawal syndrome best managed in the emergency department? Int Emerg Nurs [Internet]. 2010 Apr [cited 2014 Nov 11];18(2):89–98. Disponible en: http://www.sciencedirect.com/science/article/pii/S1755599X09000809
- 19. Monte R, Rabuñal R, Casariego E, López-Agreda H, Mateos A, Pértega S. Analysis of the factors determining survival of alcoholic withdrawal syndrome patients in a general hospital. Alcohol Alcohol [Internet]. 2010 [cited 2014 Nov 20];45(2):151–8. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/20075027
- 20. Sullivan JT, Sykora K, Schneiderman J, Naranjo CA, Sellers EM. Assessment of alcohol withdrawal: the revised clinical institute withdrawal assessment for alcohol scale (CIWA-Ar). Br J Addict [Internet]. 1989 Nov [cited 2014 Nov 26];84(11):1353–7. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/2597811
- 21. Perry EC. Inpatient management of acute alcohol withdrawal syndrome. CNS Drugs [Internet]. 2014 May [cited 2014 Dec 3];28(5):401–10. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/24781751
Lecturas Recomendadas
- 22. Amato L, Minozzi S, Vecchi S, Davoli M. Benzodiazepines for alcohol withdrawal (Review ) Summary of Findings for the Main Comparison. 2010;(3).
- 23. Mayo-Smith MF, Beecher LH, Fischer TL, Gorelick DA, Guillaume JL, Hill A, et al. Management of alcohol withdrawal delirium. An evidence-based practice guideline. Arch Intern Med [Internet]. 2004 Jul 12 [cited 2014 Dec 6];164(13):1405–12. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/15249349
- 24. Amato L, Minozzi S, Davoli M. Efficacy and safety of pharmacological interventions for the treatment of the Alcohol Withdrawal Syndrome. Cochrane database Syst Rev [Internet]. 2011 Jan [cited 2014 Nov 19];(6):CD008537. Disponible en: http://www.ncbi.nlm.nih.gov/ pubmed/21678378