Bajo los términos restrictivos de búsqueda, se encontraron 440 referencias desde 1966 (154 de pruebas diagnósticas, 267 de tratamiento e intervenciones, 19 de profilaxis).
Se hizo una primera mirada de los artículos a través de sus abstracts, preseleccionando por su pertinencia con las preguntas existentes y dando predilección por los estudios originales, primarios o secundarios. De aquellos preseleccionados se intentó obtener el texto completo el que a continuación fue objeto de apreciación crítica y resumen.
De esta manera, finalmente, el soporte contextual y de evidencia de la presente Guía quedó constituido por 27 estudios en texto completo (5 abstracts) sobre pruebas diagnósticas, 14 de aspectos epidemiológicos (5 abstract), 12 (3 abstract) sobre imágenes diagnósticas, 20 (6 abstract) sobre tratamiento e intervención, y 12 (3 abstract) sobre profilaxis y modificación de factores de riesgo.
Para cada modalidad de estudio se diseñó un formato tendiente a la captura de datos y apreciación crítica correspondiente.
Recomendaciones. (Algoritmo1):
Si bien la IU no es un problema de salud pública, los riesgos potenciales a largo plazo en la sobrevida y calidad de vida de aquellos afectados, ameritan intensificar los esfuerzos en la detección temprana, el tratamiento oportuno y eficaz, y el estudio y seguimiento posteriores, especialmente en momentos y en circunstancias de alta susceptibilidad. Dado que hasta el 50% de la IUs cursan con anormalidades uro-renales, se debe considerar a las primeras como marcadoras de las segundas.
1. La probabilidad de IU dado este escenario es de 4 %- 8% (Evidencia IV)
2. Cualquier alternativa puede ser empleada para solicitar el uro-análisis; Urocultivo exclusivamente mediante PSP o CTU. Evitar CTU enprepucio fimótico o sospecha de Cardiopatía Congénita. (Evidencia III, IV)
3. Se considera Uroanálisis Positivo cualquier hallazgo anormal en uno o más de los siguientes ítems: Cualquier Leucocitarias, cualquier título de nitritos, cualquier bacteria en muestra teñida o no, cinco o más leucocitos/campo de alto poder, diez o más leucocitos/mm3. (Evidencia III,IV)
4. Tratamiento Parenteral (Evidencia II-VI, recomerdación B y D)
| Antibiótico (Nombre comercial) | mg/kg/día Vía. | # Dosis/ día |
| Cefriazona (Rocefin) Cefotaxime (Claforán) Ceftazidima (Fortum) Cefazolina (Cefacidal) Cefepine (Maxipime) Cefalotina (Keflin) Gentamicina (Garamicina) Ampicilina (Binotal) |
75 150 150 50 150 100 7.5 100 |
1 3-4 3-4 3 3 4 3 4 |
5. Tratamiento Oral o de Consiolidación (Evidencia II – IV, recomendación B y D)
| Antibiótico (Nombre comercial) | mg/kg/día | # Dosis/día |
| Trimetoprim- Sulfametoxasol (Bactrim Sulfixosasole (Gastrisin) Ceftibuten (Cliecef) Cefradina (Veracef) Cefradoxil (Duracef) Cefixime (Denvar) Cefalexin (Keflex) Loracarbef (Lorbef) Cefuroxime (Zinaceff) |
6-12 TMP, 30-60 SMX 120-150 9 25-50 25-50 8 50-100 15-30 10-20 |
2 4 1 2-4 1-2 2 4 2 2 |
6. La evidencia existentes es muy pobre; Se reportan series de casos tratados con ceftriaxona I.M. ambulatoria. (Evidencia V).
7. Desaparición de la fiebre, adecuada hidratación, tolerancia vía oral, actividad y reactividad.
8. El valor predictivo positivo (VPP) inferior, corresponde a Urocultivos tomados por CTU, el superior lo es a los tomados por medio de PSP. (Evidencia III,IV).
9. Lo más pronto posible significa, tan pronto exista defervescencia y desaparación de los signos de sepsis.
10. Anormal como asociado a signos directos o indirectos de obstrucción aguda del flujo urinario. (Evidencia III, IV)
11. Anormal como asociado a signos indirectos de obstrucción del flujo urinario, anomalías anatómicas, o reflujo vésicouretral. (Evidencia III, IV)
12. Terepia profiláctica. (Evidencia III-IV, recomrndación B)
|
Nombre (comercial) |
Dosis | |
| (mg/kg/día) | Frecuencia | |
| Trimetoprim (TMP) Sulfamexasol (SMX) (Bactrim) | 1 mg TMP, 5 mg de SMX | Cada noche |
| 2 mg TMP, 10 mg de SMX | Cada noche | |
| 5 mg TMP, 25 mg de SMX | Dos veces/Semana | |
| Nitrofurantoina (Macrodantina) | 1-2 mg | Cada día |
| Acido Nalidixico (Wintomylon) | 30 mg | Cada 12 horas |
| Mandelato de Metenamina (Mandelamine) | 75 mg | Cada 12 horas |
| Sulfixosasole (Gantrisin) | 10 – 20 mg | Cada 12 horas |
13. El papel que la Gamagrafía Renal DMSA ocupa en el episodio agudo de IU no es claro; su resultado no modifica práctica clínica en la terapia inicial (Evidencia VI).
La prevalencia de IU se estima en 4%. La edad, el género, y la presencia de anormalidades uro-renales son las principales variables modificadoras de morbilidad, que junto con el desconocimiento de los momentos de máxima susceptibilidad y riesgo, y el inoportuno e inapropiado diagnóstico, manejo y seguimiento, son los responsables de mayores cargas de enfermedad a mediano y largo plazo. La incidencia de IU es más intensa en los primeros meses de vida y el riesgo acumulado asciende lenta pero progresivamente desde esta etapa hasta la vida adulta en donde, especialmente en mujeres, alcanza el 20%.
La probabilidad de IU de un lactante que acude febril a un servicio médico, sin un foco infeccioso evidente, fluctúa entre 4% y 7%. Bajo el mismo contexto, esta probabilidad es mayor (15% –20%) en niñas blancas mayores de un año o en menores de 3 meses de edad. (Anexo 4 –Gráfica 1)
PROBABILIDADES DE INFECCIÓN URINARIA

Gráfica No 1. Esquema del espectro clínico de la infección urinaria, en terminos de probabilidad, en niños menores de 2 años con fiebre sin foco evidente.
La presencia de fiebre, especialmente si es mayor de 39° C, y manifestaciones referidas a la vía urinaria como el llanto durante la micción y los cambios físicos de la orina son síntomas que aumentan las probabilidades diagnósticas. Otros síntomas como disuria, polaquiuria, o dolor lumbar, usuales en niños mayores, son difíciles de obtener en la anamnesis de un lactante, por lo tanto la sospecha clínica en ellos es limitada y se tendrá que surtir de ciertas estrategias diagnósticas más sensibles para de detectar la mayor cantidad de casos posibles.
Todo lactante febril que sea traído a consulta, en quien el examen inicial no revele ningún foco infeccioso evidente, o aquel menor de 3 meses en estado séptico, deberá ser explorado mediante un uro-análisis, para descartar IU. Este buscará paralela y simultáneamente la existencia de cambios cito-químicos (Microscopía para observar bacterias y/o leucocitos, y tiras reactivas para detectar Estearasas Leucocitarias y/o Nitritos). Para que se detecten la mayor cantidad de casos se considerará como positivo la presencia de cualquier anormalidad en cualquier componente del examen microscópico o de la tira reactiva, lo que representa una sensibilidad cercana al 100% y una especificidad del 60%, y deberá guiar la solicitud de Urocultivo y demás pruebas complementarias.
La utilidad diagnóstica del hemograma, la velocidad de eritro-sedimentación, y las cifras cuantitativas de Proteína C Reactiva, para la diferenciación entre IU alta (pielonefritis) y baja (cisto-uretritis), están siendo sometidas a validación en nuestro medio.
El balance riesgo-costo/rendimiento-beneficio de los métodos para obtener especímenes de orina, dentro de los que se contemplan las tasas de falsos positivos, el tiempo consumido, las facilidades técnicas para su ejecución, la frecuencia de efectos secundarios y complicaciones, y la magnitud de los costos invertidos en su realización, determinan como procedimientos de primera elección a la Cateterización Vesical Transuretral (CTU), seguida de la punción suprapúbica (PSP).
La bolsa recolectora de orina se deberá restringir a aquellos varones con muy baja probabilidad de IU (menor a 0.5%), como es el caso de los circuncidados mayores de 1 año de edad, siempre que éstas bolsas sean recambiadas cada 20 minutos, dada la inaceptable cantidad elevada de falsos positivos.
Hay 2 condiciones en las que la PSP debe ser preferida sobre el CTU: 1) Prepucio redundante fimótico, 2) Fuerte sospecha de cardiopatía congénita. La primera por dificultades en exponer el meato y altas posibilidades de contaminar la muestra con material del prepucio, y la segunda por la posibilidad, documentada, de bacteremia post-caterización.
Para puntualizar, la muestra de orina, bajo el espectro de la presente guía, deberá ser obtenida de la vejiga a través de Catéter Trans-Uretral, Punción Suprapúbica, Bolsa recolectora, en ese orden y obedeciendo a las probabilidades previas de IU, a las facilidades logísticas disponibles, y a la conveniencia de tratar y estudiar innecesariamente falsos positivos.
La presencia en el especimen de orina examinado de 5 o más leucocitos por CAP, ó 10 o más leucocitos por milímetro cúbico, o cualquier bacteria con o sin tinción de Gram, o cualquier cifra de Estearasas Leucocitarias, o positividad en los Nitritos, definirá un Uro-análisis como positivo, muy sugestivo de IU, e indicará la solicitud de un Urocultivo.
La negatividad en todos los anteriores parámetros tendrá un valor predictivo negativo de 96% a 100%; esto quiere decir que la probabilidad de omitir un diagnóstico fluctuará entre 0% en el mejor escenario a 4% en el peor.
La evidencia revela que el verdadero valor de las diferentes componentes del uro-análisis descansa en el VALOR PREDICTIVO NEGATIVO que ellos arrojan. Es decir la negatividad en todos los ítems del uro-análisis virtualmente descarta la presencia de IU.
El patrón de oro diagnóstico continua siendo el Urocultivo, y ninguna prueba ha demostrado mejor rendimiento que este.
Dado un uro-análisis positivo la conducta a seguir, además de la solicitud de Urocultivo, dependerá de las condiciones generales del niño. Si este, además de la fiebre, se encuentra hipoactivo, hiporreactivo, rechazando la vía oral, con aspecto tóxico, deshidratado, o vomitando (infección aguda severa), se recomienda internación hospitalaria para observación, hidratación endovenosa, administración de analgésicos, y antibióticos parenterales. Los antibióticos podrán ser elegidos dentro de una variedad, de la que hay evidencia de eficacia en la literatura , y deberán ajustarse a las capacidades económicas para su disposición, al recurso humano y tecnológico para su administración y al comportamiento y patrón de resistencia bacteriana del escenario donde se encuentre.
Cerca de tres cuartas partes de las IUs son producidas por gérmenes Gram negativos del tipo entérico, sobresaliendo la Escherichia Coli en todas las series con mas del 80%. Los antibióticos parenterales se han circunscrito al uso de Cefalosporinas (de primera a cuarta generación), Amino-penicilinas (con reportes crecientes de resistencia), y Aminoglucósidos (solos o en combinación con las anteriores) .
Dado que la mayoría de los niños menores de 3 meses con fiebre e IU tienen pielonefritis y que el riesgo de bacteremia en ellos es elevado, se deberán hospitalizar para observación todos los lactantes febriles menores de 3 meses, así las condiciones generales no sean inadecuadas. Si un niño es susceptible de manejo ambulatorio pero no existen seguridades de asistencia médica oportuna y expedita, deberá igualmente ser internado.
La mayoría de los lactantes bajo el escenario y contexto precitado serán objeto de hospitalización, sin embargo un grupo seleccionado (15% – 25%), usualmente aquellos con pielonefritis (PN) incipiente o con infección de la vía urinaria baja (infección aguda leve), podrán manejarse ambulatoriamente. Se podrá optar en ellos por 3 alternativas mientras se obtiene el resultado del urocultivo: 1. Antibiótico por vía oral, 2. Antibiótico por vía parenteral, 3. Manejo sintomático expectante. La decisión sobre cualquiera de ellas dependerá del estado del paciente y de la factibilidad de asistencia médica ante cualquier cambio en la evolución. La selección del antibiótico y de su vía de administración, podrá ser hecha de una lista relativamente amplia, que se ajustará a los recursos disponibles y a las resistencias bacterianas locales, pero destacando al Trimetoprim-Sulfametoxasol como aquel de primera elección por su eficacia, efectividad, seguridad, facilidad de administración y costos.
Ya sea hospitalaria o ambulatoriamente, se entrará en un proceso de consolidación terapéutica y estrecha observación de 72 horas. Lo usual es que ocurra una defervescencia de síntomas con desaparición de la fiebre en ese tiempo, haciéndose entonces un cambio a la vía oral en aquellos tratados inicialmente por vía parenteral, para extender el tratamiento hasta ajustar 7 a 14 días. Aquellos lactantes menores de 3 meses o aquellos que se vieron más comprometidos en su estado general, en los que se supone hubo una pielonefritis más extensa y potencialmente de más riesgo a mediano y largo plazo, la administración de antibiótico deberá extenderse por 14 días. En aquellos con cuadros leves o que fueron objeto de manejo ambulatorio, la duración podrá limitarse a 7 días.
La calidad de los estudios y de los pacientes, y la heterogeneidad de los criterios diagnósticos, de referencia y de evaluación, hacen difícil la recomendación de tratamientos con menos de 7 días de duración.
Si bien no existe evidencia, basados en principios de la dinámica antibiótica, se deberá procurar que el antibiótico elegido tanto para consolidar el tratamiento por vía oral como el utilizado en el período inicial de tres días, sean de la misma línea. Por ello, de los antibióticos en IU, las cefalosporinas son las únicas que podrían ajustarse a dicha recomendación.
Los individuos manejados ambulatoriamente con evolución inadecuada deberán hospitalizarse y seguir los lineamientos referidos. En aquellos de manejo hospitalario con inadecuado curso en las primeras 72 horas se reajustará el antibiótico según urocultivo y antibiograma, se re-cultivará, y se realizará con carácter urgente una Ecografía de Riñón y vías urinarias, con el fin de detectar obstrucciones agudas al flujo o abscesos renales, que serán referidas para manejo especializado por Urología.
Dado que la mitad de los niños con IU tiene una anormalidad anatómica o funcional subyacente, que es susceptible de detectarse y manejarse oportunamente, todo paciente, deberá ser sometido a investigación imagenológica mediante Ecografía de Riñón y Vías urinarias y Cistouretrografía Radiológica. La Ecografía se efectuará lo más pronto posible, y la Cistografía lo propio cuando la fiebre haya desaparecido y las condiciones generales hayan mejorado.
La Ecografía evaluará la existencia de 2 riñones, su tamaño y posición, la presencia de hidronefrosis, dilataciones distales de ureteres, ureteroceles, y engrosamiento de las paredes de la vejiga principalmente. La sensibilidad, concordancia, y consistencia de la ecografía, para detectar cambios compatibles con pielonefritis no es adecuada y muy susceptible a las habilidades del examinador.
Con la cistouretrografía radiológica se pretende explorar la existencia de Reflujo Vésico-ureteral, su intensidad y los aspectos morfológicos de la vejiga y uretra. La cistouretrografía nuclear debe ser reservada para los estudios de seguimiento, especialmente en niñas, si no se dispone de equipos radiológicos de baja exposición (Gráfica 2).
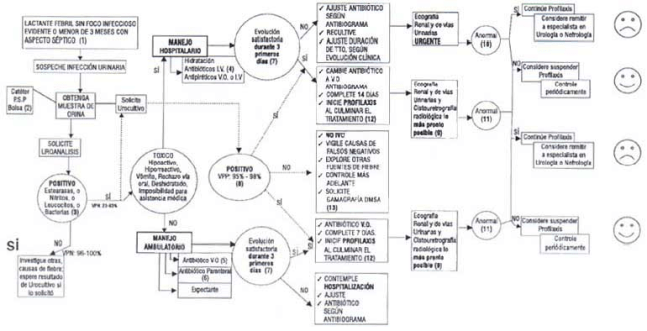
Gráfica No 2. Algoritmo diagnóstico y terapéutico en infección uirnaria en niños menores de 2 años.
El papel de la Gamagrafía Renal con Acido Dimercapto Succínico (DMSA) no es claro en la literatura. No existe evidencia que los hallazgos gamagráficos modifiquen o hayan modificado las conductas que previamente fuesen tomadas con base en las condiciones del paciente, su evolución clínica y los resultados del uro-análisis y el urocultivo. A juicio del panel de expertos, la Gamagrafía DMSA se reservará para aquellos individuos parcialmente tratados para una IU, sin un urocultivo o con un resultado inexplicablemente negativo, o en el seguimiento a largo plazo para detectar cicatrices residuales y su evolución.
Evidencia de aceptable fortaleza muestra que incluso sin factores predisponentes, la administración profiláctica de antibióticos durante un año posterior al primer episodio de IU se asocia con una menor tasa de recurrencia o recidiva. Aquellos niños en quienes a través de imágenes se detecten anormalidades de cualquier orden, deberán ingresar en un programa de seguimiento sistemático donde la administración profiláctica de antibiótico juega un importante papel. La administración a largo plazo de sulfas, nitrofurantoina y ácido nalidíxico, no se ha asociado con efectos secundarios significativos en largos estudios de seguimiento.
La eficacia per se y los efectos secundarios de los medicamentos profilácticos son similares (tabla 4), por lo tanto su elección se deberá realizar con base en la facilidad de administración, los costos de la misma y la tolerancia y susceptibilidad individual.
La duración de la administración profiláctica es controvertida y depende de las condiciones iniciales y la evolución individual de cada paciente.
Tabla No 4 Guía de práctica clínica antibióticos de uso oral para la profilaxis en infección urinaria.
| Nombre (Comercial) |
Dosis | Efectos Secundarios |
Nivel de evidencia |
|
| (mg/kg/día) | Frecuencia | |||
| Trimetoprim TMP)- Sulfametoxasol SMX) (Bactrim) | 1 mg TMP, 5 mg SMX | Cada noche | Ninguno Reportado en grandes seguimientos |
II,III |
| 2 mg TMP, 10 mg de SMX | Cada noche | |||
| 5 mg TMP, 25 mg de SMX | Dos veces / semana | |||
| Nitrofurantoina (Macrodantina) | 1-2 mg | Cada día | Ninguno reportado |
I,III |
| Acido Nalidixico (Wintomylon) | 30 mg | Cada 12 horas | Ninguno reportado en grandes seguimientos | II |
| Mandelato de Metenamina (Mandelamine) | 75 mg | Cada 12 horas | No hay estudios a argo plazo | Pobre |
| Sulfixosasole | 10-20 mg | Cada 12 horas | ? | III |
Aunque no es el del objeto específico de la presente guía, hay aceptable evidencia de que la administración profiláctica antibiótica en aquellos niños con reflujo vesicoureteral no quirúrgico, se deberá extender en principio hasta la edad de 4 años.
DURACIÓN Y VIGENCIA DE LA GUÍA
La elaboración de estas Guías inició sus preparativos en Marzo de 1998, se consolidó en su desarrollo en Octubre del mismo año y se extendió hasta finales de Agosto de 1999 (fecha de elaboración del manuscrito preliminar).
Se estima que según la evidencia de los esfuerzos en investigación en éste tópico, y la posible variabilidad ocasionada por la introducción de novedosos procedimientos diagnósticos y terapéuticos, la presente Guía de Práctica Clínica en Infección Urinaria tendrá una vigencia de 3 años; en tal momento los integrantes del presente panel, u otros nuevos, deberán actualizarla y ajustarla a las condiciones de dicho momento.
Las sentencias y recomendaciones consignadas aquí no son inmodificables y rígidas; deberá seguir primando el juicio clínico y la interacción dinámica permanente ante situaciones individuales y particulares, experiencia y evidencia emergente.
Se pretende que en primera Instancia estas Guías sean sometidas a un ajuste continuo por las siguientes agremiaciones:
Sociedad Colombiana de Urología; Sociedad Colombiana de Pediatría; Sociedad Colombiana de Infectología Pediátrica; Sociedad Colombiana de Nefro-Urología Infantil; Sociedad Colombiana de Radiología; ASCOFAME; Instituto de los Seguros Sociales y Otras EPS, ARS; Secretaria de Salud de Santafé de Bogotá; Ministerio de Salud Pública de Colombia; Usuarios del Servicio de Salud.
PATROCINADOR
Junta Directiva de la SOCIEDAD COLOMBIANA DE UROLOGÍA, período administrativo 1997 – 1999.
Introducción
Patogenia, curso clínico y carga de enfermedad:
La IU puede clasificarse según su patogenia, localización anatómica o circunstancias para su ocurrencia.
Desde el punto de vista general esta se inicia cuando un inóculo infeccioso uropatógeno al que el individuo es susceptible, coloniza alguna parte del tejido urinario. Experimentos en modelos animales que evalúan la historia natural y el curso clínico de la enfermedad, han establecido que durante las 2 primeras horas post-colonización ocurre una disminución tisular del número de bacterias, pero luego de este tiempo y hasta las 48 horas siguientes, aumenta nuevamente la cifra alcanzando una razón de replicación de 1000 veces la densidad bacteriana inicial y manteniéndose, en ausencia de tratamiento, de manera constante .
Dependiendo de factores del propio agente infeccioso, del medio ambiente y del hospedero se desencadena una reacción inflamatoria local de variada intensidad, bacteremia y eventualmente, respuesta inflamatoria sistémica, pudiendo su representación clínica variar en un amplio espectro desde la ausencia de signos o síntomas detectables, pasando por un episodio febril simple, hasta un estado de sepsis (urosepsis).
La historia natural de la bacteremia en la IU febril no se ha descrito. El tiempo medio estimado entre el inicio de los síntomas, sean cuales fueren, y la consulta médica es de 48 horas.
Una vez tratado y resuelto el episodio agudo existe una gran tendencia a repetir. El 50% a 80% de las IUs recurren , dependiendo del género, edad y número de episodios previos. Un tercio de las mujeres con IU recurren en el siguiente año y la mitad lo hace en los siguientes 5 años. En el caso de los varones 20% recurren en el primer año y tan solo el 1% en los siguientes 5 años; la probabilidad de reincidencia es del 30% después del primer episodio, 60% después del segundo y 75 % después del tercero 6-9.
Desde el punto de vista anatómico tres localizaciones pueden ser asiento de la infección: Riñón (Pielonefritis), Vejiga (Cistitis) y en la Uretra (Uretritis). Aunque son probables las combinaciones lo más frecuente es que una zona sea la más afectada. Con base en informes de hospitales pediátricos, 70% a 80% de las IUs que se hospitalizan son compatibles con pielonefritis y el resto con Cistitis .
La uretritis usualmente es una condición de la actividad sexual y por ende de la adolescencia en adelante. La cistitis es una patología predominante de los preescolares, escolares y las mujeres adultas. La Pielonefritis es mucho más incidente y trascendente en los lactantes, en quienes ocasiona mayor morbilidad y secuelas.
Para sistemas de salud ( p. ej.: como el australiano) la IU representa una incidencia estandarizada anual del 5 a 9 por 10.000 niños hospitalizados .
La edad y el género son las 2 principales modificadoras de carga de enfermedad y de riesgos.
La prevalencia puntual fluctúa según diversos reportes entre 0.04% y el 2.7%. Para el grupo de 1 a 5 años se estima en 1.7% en niñas y 0.04% en varones , con un incremento en el caso de las mujeres del 1 % por cada decenio de vida a partir de los diez años (Tabla 5).
Tabla No 5. Estimados de prevalencia de infección de vías urinarias según edad y genero
| Grupo Etareo | Femenino (%) | Masculino (%) |
| Menores de 1 año | 0.7 | 2.7 |
| 1a 5 años | 1.7 | 0.5 |
| Mayores de 10 años | Incrementos de 1% por cada decenio |
? |
El riesgo acumulativo (tasa de incidencia acumulativa) durante la infancia es del 3% para las niñas y 1% para los niños8,14,15 y el de una mujer en su etapa adulta es del 20%8,9,14,15.
Veinticinco por ciento de las IUs se manifiestan durante el primer mes, y dos tercios lo hacen en el primer trimestre de vida siendo de cualquier forma más frecuente durante el primer año6. Setenta y cinco a ochenta por ciento de los Recién Nacidos que tienen IU son varones 12 – . La prevalencia durante los tres primeros meses es también superior en niños que en niñas (2.7% vs. 0.7%)17-21. Esta diferencia se debe a que las malformaciones urológicas, que son un importante factor de riesgo para su aparición, son más frecuentes en ellos. A partir de esta edad las frecuencias por género se invierten con un mayor compromiso de mujeres (a los 5 años la IU es 50 veces más frecuente en mujeres que en varones). Esto último es secundario a varios factores resaltando entre ellos la mayor frecuencia de Reflujo Vesico Ureteral (RVU) y la corta longitud relativa de la uretra en ellas 19 -21.
Espectro de la Enfermedad
La probabilidad de cada niño de tener IU (prior probability), en el rango del espectro clínico de la enfermedad, está determinado por los datos aportados por los diferentes signos y síntomas relacionados con ella y sobre todo por las características del escenario en atención de salud al que acude el niño ( Gráfica 1). Los signos y síntomas en el grupo etáreo objeto de esta Guía son muy inespecíficos resaltándose a la fiebre como el más frecuentemente referido, en asociación o no con otros cambios. De esta manera, en general, la IU representa 0.2% al 20% de las consultas por fiebre en un servicio de Urgencias, 4.1% a 8.1% en las que dicha fiebre no tiene un foco condicionante claro 18 -19. Las probabilidades más bajas, bajo el contexto febril de foco no claro, son ocupadas por los varones circuncidados mayores de un año de edad 6,22,23-24, probabilidades intermedias son dadas por las niñas (7% – 8%) que alcanzan los límites superiores si la fiebre en la consulta supera los 39 o C 18. La mayoría de los lactantes y pre-escolares con IVU están febriles y se asume que ellos tienen pielonefritis aguda 8 – 17).
Un factor importante a considerar, como modificador de carga, es la presencia o ausencia de circuncisión; En USA donde la prevalencia de circuncisión aun hoy día alcanza cifras tan elevadas como el 70%23, la prevalencia de IU dado que se está circuncidado es del 0.2% ( 20 veces menos que no estar circuncidado 4.1% vs 0.2 %) 6, 23 – 24 . En Colombia, suponiendo unos estimados hipotéticos de prevalencias de circuncisión del 10% y de IU en circuncidados del 3%, la probabilidad de IU dada la existencia de circuncisión sería del 1.5% determinando que ella sigue teniendo para Colombia, aunque no tal alto, un efecto protector. Asumiendo la premisa que la circuncisión es independiente de la edad, los varones menores de 1 año circuncidados están en bajo riesgo y este bajo riesgo se continúa más allá del año
Sin embargo lo anterior, la variabilidad en la carga de la enfermedad reportada en la literatura parece atribuible a diferencias en los estudios en cuanto a poblaciones, edad, género, raza, métodos de recolección de orina, y criterios y definiciones diagnósticas empleadas en IU 18.
Las diferentes definiciones y clasificaciones utilizadas han generado confusión. Términos como primaria y secundaria, sintomática o no, complicada o no, alta o baja, son entendidos y manejados de manera diferente por diversas disciplinas de la medicina. No es raro que radiólogos, infectólogos, pediatras y médicos generales manejen con suma solvencia los mismos términos pero con significados diferentes.
Según Hoberman, la mejor manera de definir IU, en lactantes febriles menores de 2 años con especímenes tomados por catéter, es la presencia de 10 ó más leucocitos/mm3 y un cultivo de orina con crecimientos bacterianos iguales o mayores a 50.000 Unidades Formadoras de Colonias por mm3 (UFC/ml) 10. En este trabajo, en la medida en que la densidad urinaria en los cultivos aumentaba, disminuía la proporción de flora mixta (contaminación); la posibilidad de contaminación en los individuos con 100.000 UFC/ml fue del 5%, en aquellos entre 99.000 y 50.000 UFC/ml fue del 16%, en los que obtuvieron entre 10.000 y menos de 50.000 fue del 35%, y en aquellos con menos de 9.000 UFC/ml fue del 65%.
La diversidad conceptual y simbólica aplicada a la IU se ha traducido en el mismo sentido a la literatura médica. De cualquier manera el panel de expertos considera que la IU puede ser contemplada en un continuo en cuanto a extensión y compromiso, que fluctúa entre una presentación asintomática por un extremo hasta la sepsis secundaria por el otro y que dependiendo de los signos expresados por la enfermedad y las capacidades médicas para detectarlos se diagnosticará o no la condición. La gráfica No 4 reproduce gráficamente el concepto personal de los autores en cuanto al espectro de la IU; las probabilidades van aumentando en la medida en que se agreguen síntomas y se descubran hallazgos anormales en el examen físico o pruebas de laboratorio, hasta alcanzar virtualmente el 100% cuando a todo el espectro le es sumado un urocultivo positivo. Estos conceptos, de espectro y el sesgo de espectro en IU, serán explorados más adelante.
En resumen ciertas variables sociodemográficas y nosológicas, modificadoras de carga de enfermedad y la falta de criterios uniformes en los estudios en Pediatría, hacen difícil encontrar indicadores consistentes y parámetros generalizables, que por lo tanto generan incertidumbre en los aspectos epidemiológicos y en los factores diagnósticos y terapéuticos en la práctica clínica cotidiana. Sin embargo en términos probabilísticos la incertidumbre puede disminuirse en la medida en que sistemáticamente se aporte evidencia al respecto para aumentar los valores predictivos positivos de las condiciones de base.
