Aproximación a un modelo Genético y Molecular
Dr. Juan Fernando Uribe Arcila
Urólogo – Hospital Pablo Tobón – Medellín
Miembro de Número Sociedad Colombiana de Urología
¿Por qué algunos individuos hacen cáncer de próstata?
Así, ¿Por qué otros órganos con receptores similares hacen cáncer raramente?
¿Por qué ciertos animales con próstata no hacen cáncer?
El cáncer de próstata es foco de una intensa atención en investigación, luego de incrementar su incidencia hasta convertirse en el segundo tipo de cáncer en afectar a los varones, superado sólo por los tumores de piel. A pesar de esto, las preguntas anteriores que involucran la génesis misma del cáncer prostático todavía no tienen una respuesta clara.1,2,3
La próstata es un órgano universal en los mamíferos. Es dependiente de testosterona y sensible a otros andrógenos, así como lo son también las vesículas seminales y las glándulas bulbo- uretrales de Cowper y uretrales de Littre, en las que respectivamente raras veces (vesículas seminales) y nunca un tumor ha sido reportado (glándulas).1,2,3
El balance de la vida oscila entre la mitosis (división celular) y la apoptosis (muerte celular programada). (Ver figura 1).
 La apoptosis es un proceso ordenado y natural, activo, diferente de la necrosis en que la muerte celular es un proceso pasivo. (Ver figura 3). El cáncer es el precio que pagan las células por buscar la inmortalidad, puesto que cáncer no es otra cosa que la división incesante de sus células. El cáncer no es capaz de proteger su genoma adecuadamente lo que genera una inestabilidad genética y una tremenda biodiversidad entre los clones celulares (células hijas).3,4,5
La apoptosis es un proceso ordenado y natural, activo, diferente de la necrosis en que la muerte celular es un proceso pasivo. (Ver figura 3). El cáncer es el precio que pagan las células por buscar la inmortalidad, puesto que cáncer no es otra cosa que la división incesante de sus células. El cáncer no es capaz de proteger su genoma adecuadamente lo que genera una inestabilidad genética y una tremenda biodiversidad entre los clones celulares (células hijas).3,4,5
|
|
 |
La clave de la vida es el ciclo celular. Un proceso unidireccional que permite la replicación de cada célula del genoma humano en dos células hijas para la transmisión del DNA.
Este ciclo tiene unos pasos definidos:
En g0 la célula está en reposo. G1 la célula se prepara a duplicarse. En g2 La célula se prepara a dividirse haciendo dos estaciones intermedias: S de síntesis y M de mitosis. Tiene dos sitios de control en g1S y en g2M en los que, si la información transmitida es incorrecta y no es posible hacer las correcciones debidas al DNA, la célula comienza un proceso de apoptosis.4,5
El inductor de los procesos de reparación o de apoptosis es el gen P53, encargado de mantener el genoma íntegro y ser el gran maestro de la reparación del DNA. La actividad del ciclo celular se mide por el “Índice Mitótico” que es el # de mitosis por célula contada. (Ver figura 2)
¿Qué es cáncer?
Los tumores necesitan activar genes inductores que se encuentran en formas pasivas denominadas proto-oncogenes e inactivar (borrar), otros genes que se comportan como supresores del tumor. Cuando se produce esta mutación en los genes controladores se crea una tremenda inestabilidad genética.
Constituyendo el ambiente propicio para que el tumor cumpla su misión:
Un incesante acumular mutaciones que conducen a su vez a una gran variabilidad genómica. (Ver figura 16, sobre el proceso secuencial de activación y supresión del cáncer en la glándula prostática del PIN al Cáncer: Una serie de eventos desafortunados).
- Paracrino: Se produce en una célula y actúa en otra célula.
- Autocrino: Se produce en una célula y actúa en la misma célula
- Intracrino: En la misma célula a nivel del núcleo
- Endocrino: Desde vasos sanguíneos
- Neurocrino: Desde terminales nerviosas
- Por citokinas: Desde el sistema inmune
El producto final son células de mala calidad, con tendencia a la necrosis (no a la apoptosis). Las células cancerosas tienen pleomorfismo (variedad en la estructura) y pleotropismo (variedad en la función), con respecto a las células originales. Adicionalmente una tendencia a la metilación del DNA, que es un fenómeno adquirido y reversible que no implica daño celular pero que si daña secuencias de inducción o de supresión celular como fueron diseñadas originalmente. Este cambio en el DNA es un mecanismo fundamental de daño al genoma.4,5
El cáncer en general, no sólo el prostático, tiene unas marcas distintivas:4,5,6
1. Hace una activación o inactivación mutacional de genes (es un fenotipo hipermutable) Acumula miles de mutaciones con gran inestabilidad y variabilidad genética.
El “índice mitótico” que mide el número de ciclos celulares se acelera.
2. Proliferación rápida con copias alteradas en las células hijas (No regula su crecimiento). Se crea una tendencia a la inmortalización, pero con células de mala calidad.
3. Capacidad de angiogénesis (Creación de nuevos vasos exclusivos del tumor).
4. Capacidad de metástasis.
La células normales y anormales necesitan comunicarse entre sí. De hecho, las células prostáticas mantienen una delicada comunicación paracrina (la que se produce en una célula y actúa en otra) que es la predominante en la próstata.
La comunicación autocrina (la que se produce en una célula y actúa en la misma célula) es más limitada en la glándula normal y la intracrina, que no se reconoce hoy como una vía para el cáncer en este órgano. Adicionalmente la próstata se ve influenciada por los efectos endocrinos (hormonas que viajan por el torrente sanguíneo), el efecto neurocrino (substancias que viajan por las terminales nerviosas) y el efecto por citoquinas (substancias derivadas del sistema inmune). (Figura número 4).7
La glándula prostática está compuesta por una unidad epitelial o glandular que
contiene:
1. Las células secretorias y las secretorias luminales (las más cercanas a la luz) que corresponden al 90%. (Figuras 5 y 6).
 |
 |
2. Las células basales que dan origen a las anteriores, corresponden a un 10% y son andrógenos independientes, puesto que no tienen receptores hormonales. (Figuras 5 y 6).
3. Células Madres (Stem Cells): Hacen parte del compartimiento basal y tienen una función de reserva en la próstata adulta. (Figuras 5 y 6).
4. Células neuroendocrinas: Hacen parte del sistema APUD. Son menos del 1%. Permiten a la próstata la producción de substancias como serotonina, TSH, Calcitonina y Somatostanina. (Figuras 5 y 6)3,4,5,6.
Las separa una membrana basal, una capa de tejido conectivo y una capa de glicosa-minoglicanos, polisacáridos y glicolípidos que conforman la denominada matriz extracelular.
Dicha matriz tiene una función conectora y de comunicación que es fundamental.
La segunda unidad es la estromal que contiene los siguientes elementos:
1. El músculo liso, colágeno y los fibroblastos que conforman el estroma.
2. Los terminales nerviosos.
3. Los vasos sanguíneos.
4. Las células del sistema inmune.
Por cada cinco unidades epiteliales existe una unidad estromal. (Figuras 5 y 6) Esta particular conformación parece tener un objetivo: El estroma debe comprimir el epitelio glandular en el momento de la eyaculación para secretar su contenido a la luz de la glándula.3,4,5,6,7,8.9
Este complicado teatro bioquímico en que se convierte una glándula prostática tiene como único objetivo garantizar la producción de substancias, en las que se fundamenta la reproducción humana. Y es de este complejo e intrincado proceso de muchos pasos del que se vale el cáncer para hacer su aparición. La próstata es una máquina de supervivencia.
Secreta glicoproteínas tan valoradas por la naturaleza como el PSA, que ameritan montar un escenario tan complicado para garantizar su producción y mantener un delicado sinergismo entre sus componentes para cumplir con su función primaria como glándula.
La próstata es un órgano andrógeno dependiente y aunque este concepto, por repetido, parece un lugar común, es fundamental para entender los mecanismos que explican el cáncer prostático. Las acciones de la próstata están mediadas por la interacción entre el receptor androgénico (AR) y los andrógenos que viajan por el torrente sanguíneo. El receptor androgénico (AR) es miembro de una superfamilia de factores de transcripción nuclear (es decir que copian DNA a través de un RNA mensajero), ligadura-dependiente (es decir que se activan por una sustancia específica, en este caso los andrógenos), que median en la acción de hormonas esteroideas (como los andrógenos) y tiroideas. (Ver figura 7)4,5,6,7,8,9
 El receptor androgénico está situado en el cromosoma X, en el núcleo de células estroma les y epiteliales, en la posición q 11-12. Consta de tres sectores diferentes:
El receptor androgénico está situado en el cromosoma X, en el núcleo de células estroma les y epiteliales, en la posición q 11-12. Consta de tres sectores diferentes:
Un sector para activación de respuestas gen-específicas que tiene el dominio de la actividad transcripcional desde el núcleo, un sector de unión específica del DNA y un sector de unión hormono específica a los andrógenos. (Ver figura 7) [7,8,9,10,11]
El receptor androgénico (AR) es una puerta inteligente que puede darle prioridad distinta a las substancias que interactúan con él. De tal forma que es puerta de primera clase para la testosterona; es puerta de segunda clase para la Androstenodiona, DHEA y DHEA S y es puerta de tercera clase para los estrógenos y progesterona. De esta manera se está garantizado que siempre la testosterona y sobretodo la DHT tengan la prioridad. (Ver figura 11)
Las hormonas son mediadores de la influencia estromal sobre el epitelio glandular.
La que tiene mayor importancia es la testosterona que difunde por la membrana y actúa sin canales específicos sobre el receptor androgénico a través de su metabolito activo la dihidrotestosterona (DHT). Esta conversión de testosterona en DHT necesita de 5 alfa reductasa, isoenzima 2 que se produce en el estroma
prostático y en menor cantidad en las células basales del epitelio. Ella actúa en forma autocrina en el estroma y en forma paracrina en el epitelio glandular. (Ver figuras 8 y 17)7,8,9,10,11
 Un segundo grupo de substancias mediadoras son los estrógenos, cuyo receptor estrogénico alfa esta solo en el estroma y cuyo receptor estrogénico beta, está en las células secretorias luminales del epitelio.
Un segundo grupo de substancias mediadoras son los estrógenos, cuyo receptor estrogénico alfa esta solo en el estroma y cuyo receptor estrogénico beta, está en las células secretorias luminales del epitelio.
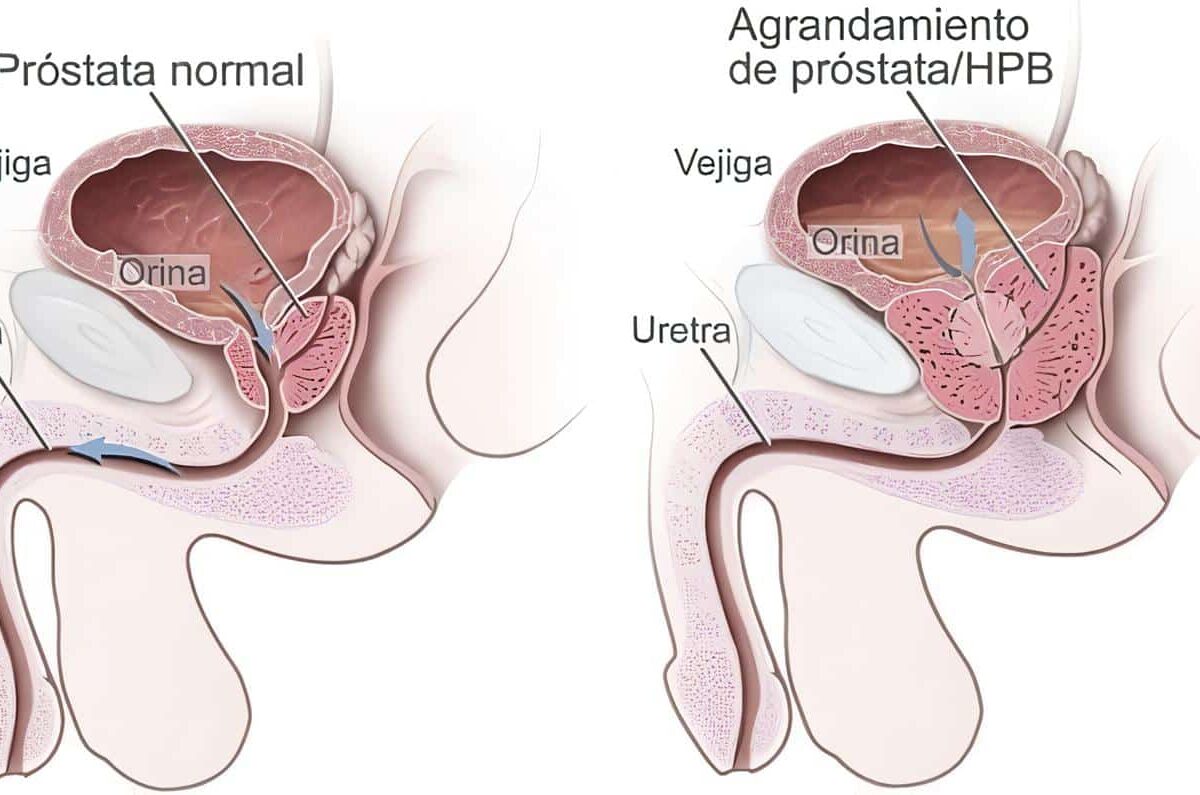
Los estrógenos cobran importancia con la edad, puesto que los estrógenos pueden ser aromatizados a andrógenos en una reacción irreversible. Esta es parte de la génesis de la Hiperplasia Prostática Benigna (HPB), pero también del adenocarcinoma de próstata. (Ver figura 9)10,11,13
 El tercer grupo de mediadores son los factores de crecimiento (FC), que si necesitan de receptores específicos.
El tercer grupo de mediadores son los factores de crecimiento (FC), que si necesitan de receptores específicos.
El efecto mitogénico de los andrógenos en el crecimiento prostático está mediado por la acción de factores de crecimiento (FC), que son péptidos solubles que actúan en forma autocrina (epitelial) que es la vía secundaria en el tejido normal prostático, pero la principal en el cáncer, o paracrina (estromal que es la vía principal en el tejido normal), iniciando una compleja cascada de eventos que incluyen cambios conformacionales, de fosforilación, disociación de proteínas, dimerización o alteración de la trascripción a genes específicos. (Ver figuras 9 y 10)2,3,4,5,6,7,13
El ciclo celular (Figura 2) que es la base de la vida por la transmisión de la información genética (DNA), se realiza de una manera especial en las células prostáticas. La mitosis es dependiente de elementos agonistas como los andrógenos (en especial DHT) y de los factores de crecimiento (FC) excepto específicamente el “Factor transformante de crecimiento tipo B” TFF-B, que es antagonista del crecimiento en condiciones normales. (Ver figura 10)
 Deben entenderse los factores de crecimiento (FC), como un lenguaje de comunicación en el microambiente celular que en el organismo median, en condiciones normales, las respuestas a la infección o al trauma. En la próstata, específicamente en el estroma, el complejo receptor androgénico-Dihidrotestosterona (AR-DHT) activa la secreción de los factores de crecimiento (FC), que cruzan la membrana basal hacia el compartimiento epitelial, (el cual contiene células basales y secretorias luminales).
Deben entenderse los factores de crecimiento (FC), como un lenguaje de comunicación en el microambiente celular que en el organismo median, en condiciones normales, las respuestas a la infección o al trauma. En la próstata, específicamente en el estroma, el complejo receptor androgénico-Dihidrotestosterona (AR-DHT) activa la secreción de los factores de crecimiento (FC), que cruzan la membrana basal hacia el compartimiento epitelial, (el cual contiene células basales y secretorias luminales).
Aquí, los factores de crecimiento (FC) se unen a receptores de membrana plasmática especificas e inician la señal para la proliferación (mitosis) y supervivencia (tiempo para la apoptosis) de las células epiteliales secretorias. (Figuras 10)
Factores de Crecimiento
Una vez se inicia la señal, los factores de crecimiento (FC) actúan como efectores positivos o negativos de los procesos celulares (proliferación, diferenciación y muerte celular del tejido normal y canceroso).
La transmisión de señal desde los receptores de membrana específicos crea la síntesis de una cascada de proteínas y la activación o represión de un número de genes blanco.
El cáncer, que es un maestro para usar el ambiente otrora normal, utilizará luego esas proteínas y esos genes a su favor.3,4,5,6
Existen cuatro familias de factores básicos de crecimiento (FC) que se consideran activadores y que tienen en común un dominio para la unión, dependiente de un tipo de kinasa específica denominada la Tirosin Kinasa (TK) y un factor de crecimiento cuya kinasa específica de unión es la serina treonina kinasa. (Ver figura 10):
1. Factor de crecimiento epidérmico (EGF):
Induce la proliferación de todos los tipos celulares normales. Es el principal factor de crecimiento en la HPB y en tejido normal.
En el Cáncer de Próstata (CAP) incrementa las líneas andrógeno sensibles, sugiriendo una vía autocrina para las células del tumor que son epiteliales. Originalmente es autocrino, solo de las células del estroma, que desaparecen cuando existe cáncer. En esta familia se incluye el “Factor de crecimiento transformante alfa” TGF alfa, no relacionado con TGF-Beta.4,5,6,7,8,9
2. Factor de crecimiento relacionado con la insulina (IGF):
Es un sistema de dos proteínas: Tipo I y II. Aumenta la proliferación celular. Se secreta estromal y actúa epitelial, como es la regla con los FC. Es antiapoptótico y mitogénico. A mayor nivel más posibilidad de cáncer. En el futuro será un marcador muy importante de enfermedad. 4,5,6,7,8,9
3. Factor de crecimiento derivado de las plaquetas (PDGF):
Se secreta en muchos tejidos del sistema urinario. Es un fuerte factor mitogénico y proliferativo. Tiene relación directa con la inflamación y es muy importante en la génesis de HPB.4,5,6,7,8,9
4. Factor de crecimiento relacionado con los fibroblastos (FGF):
Es una familia de péptidos relacionados con la angiogénesis, la diferenciación y la motilidad presente en la próstata normal. Incluye otros como el FC endotelial y el osteoblástico. Activa el gen andrógeno dependiente aun sin andrógenos convirtiéndose en una vía de insensibilidad a los mismos. Se eleva mucho también en HPB. En esta familia de FC se incluye el KGF (FGF-7) que es producido en el estroma de la glándula prostática y que es el mayor candidato a ser el eje mediador entre el estroma prostático y el epitelio glandular.4,5,6,7,8,9
 5. Factor de crecimiento transformante tipo beta (TGF-B):
5. Factor de crecimiento transformante tipo beta (TGF-B):
Los factores de crecimiento (FC) pueden ser inhibidores del crecimiento. Su dominio de unión en la serina-Treonina kinasa a diferencia de los anteriores que Lo tienen en la Tirosin Kinasa. El TGF-B es en realidad una superfamilia con 5 isoformas Que incluyen: Activina, Inhibina, Proteínas morfogénicas óseas (TGF B1 y TGF B3) y Factor inhibidor del Müller, que Fue fundamental en el período embrionario Para inhibir el crecimiento de órganos Müllerianos.
La TGF-B activa el crecimiento Estromal e inhibe o frena el crecimiento Epitelial en el tejido normal. En cáncer de Próstata funciona al revés, las células pierden La habilidad de ser inhibidas por esta Familia de substancias. En el CAP, el TGF-B Se encarga de promover la angiogénesis y Limitar la respuesta inmune contra el tumor.
Más información de Cáncer de Próstata Parte I
Por sus ventajas para el tumor es sobrexpresado. 4,5,6,7,8,9
En condiciones normales la función vital Del epitelio glandular prostático es secretar PSA (fundamental para la reproducción de La especie) y otras substancias secundarias, Pero cuando existe la transformación maligna, Existirá una vía aberrante de producción De los mismos FC, de predominio autocrino Y siempre a favor del crecimiento del tumor, Con tal número de divisiones que tenderá a la inmortalidad. El tumor usará la DHT Disponible que sin embargo ya no es indispensable.
Para el paso de testosterona a DHT En el tumor intervendrá la 5 alfa reductasa -Isoenzima – 1 (más abundante en la piel); la 5 alfa reductasa isoenzima – 2 del estroma Que permanece sano en la glándula y cada Vez será capaz de retroalimentarse en forma Autocrina con factores de crecimiento sintetizados, Para favorecer al tumor y de otras Substancias como andrógenos suprarrenales, Estrógenos y progesterona, que antes eran de Menos preferidos que la DHT.4,5,6, 7,8
Mecanismos Paracrinos
Cuando ocurre la transformación a cáncer, Los mecanismos paracrinos de acción en el Receptor androgénico AR, son reemplazados Por un mecanismo autocrino emergente, las Células cancerosas son cada vez menos dependientes De los factores celulares estromales.
La próstata con adenocarcinoma o próstata Autocrina es una fábrica siniestra. Las señales Aberrantes crean mutaciones de los factores De crecimiento, llevando a perdida de la Función, apagando las señales que inhibirían El cáncer o activando permanentemente las Señales que lo favorecen. Tales cambios están Directamente relacionados con el estado de
Malignidad y la agresividad fenotípica. Son Dos caras: Mutación de la arquitectura y de La función. (Ver figura 12)



 El receptor androgénico está situado en el cromosoma X, en el núcleo de células estroma les y epiteliales, en la posición q 11-12. Consta de tres sectores diferentes:
El receptor androgénico está situado en el cromosoma X, en el núcleo de células estroma les y epiteliales, en la posición q 11-12. Consta de tres sectores diferentes: Un segundo grupo de substancias mediadoras son los estrógenos, cuyo receptor estrogénico alfa esta solo en el estroma y cuyo receptor estrogénico beta, está en las células secretorias luminales del epitelio.
Un segundo grupo de substancias mediadoras son los estrógenos, cuyo receptor estrogénico alfa esta solo en el estroma y cuyo receptor estrogénico beta, está en las células secretorias luminales del epitelio. El tercer grupo de mediadores son los factores de crecimiento (FC), que si necesitan de receptores específicos.
El tercer grupo de mediadores son los factores de crecimiento (FC), que si necesitan de receptores específicos. 5. Factor de crecimiento transformante tipo beta (TGF-B):
5. Factor de crecimiento transformante tipo beta (TGF-B):