>> Ver: Beneficios para Médicos en la Compra de su Carro <<
Intervención de enfermería
Se dice que la electrofisiología nace a partir del siglo XX cuando Willem Einthoven, catedrático de fisiología de la Universidad de Leinden, presentó su electrocardiógrafo de cuerda (1901).(1)
Sin embargo, los estudios de la irritabilidad de los tejidos animales se remonta a la rana renoscópica de Galvani y tras la construcción en 1811 del primer galvanómetro, un instrumento capaz de detectar y medir la corriente, y su perfeccionamiento por Leopoldo Nobili (1784 –1835), fue posible probar la existencia de corriente eléctrica en los músculos de las ranas, aunque sólo tras los experimentos de Carlo Matteucci, Kolliker y Muller, se establece la existencia de dicha corriente.(2)
Es de esta forma como el hombre, en busca del conocimiento, ha encontrado la manera de diagnosticar las anormalidades del impulso eléctrico ofreciendo la posibilidad de diversos tratamientos para las múltiples alteraciones eléctricas.
Según Hoffman y Rossen los mecanismos de las arritmias pueden clasificarse en tres categorías:3,4
- Anormalidades en la formación del impulso, como en el ritmo de escape nodal en donde el impulso se origina en el nodo AV.
- Anormalidades en la conducción del impulso, como en los bloqueos intracardíacos.
- Combinación de los dos anteriores: la parasistolia que, aunque difícil de diagnosticar, se presenta cuando un marcapaso opera de forma simultánea e independiente con el ritmo de base, habitualmente sinusal.
En resumen un mecanismo puede originar una arritmia y otro ser el responsable de su perpetuación.
Para obtener la causa de la arritmia es necesario una cuidadosa anamnesis y examen físico que permita la selección adecuada de los métodos diagnósticos y de exploración. La valoración de los pacientes con arritmias comienza en la consulta de electrofisiología y con estudios tan sencillos y no invasivos como el electrocardiograma (ECG) que ayuda en la identificación del ritmo de base del paciente, trastornos de la conducción y tipo de arritmia.
La electrocardiografía ambulatoria continua (Holter) o la intermitente (monitor de eventos). Con el Holter se obtiene la presencia o no de arritmias en un lapso de tiempo, entre 24 a 48 horas, o la presencia de fenómenos paroxísticos arrítmicos o la concordancia entre los síntomas del paciente y las modificaciones del ritmo, con la desventaja de los malos registros por técnica inadecuada o la periodicidad de la arritmia. El monitor de eventos, externo o implantado, resuelve esta última limitante especialmente cuando el fenómeno arrítmico es muy esporádico, gracias a que es llevado por el paciente por períodos prolongados de tiempo.(3,5)
El electrocardiograma de señal promediada es en la actualidad el método más común para determinar el riesgo de desarrollar arritmias ventriculares graves o muerte súbita. Para pacientes con sospecha de síncope vasodepresor o vasovagal, está indicada la prueba de mesa basculante la cual evalúa los mecanismos fisiológicos que intervienen en el control de la frecuencia y tensión arterial. De este mismo examen hace parte el masaje de seno carotídeo, con el cual se diagnostica la hipersensibilidad del seno carotídeo.
El estudio electrofisiológico (EEF) encabeza la lista de los métodos invasivos.
Encamina la evaluación del mecanismo de las arritmias, pronóstico y tratamiento. Se realiza con el registro de la actividad cardiaca introduciendo electrocatéteres en las venas o arterias siendo la vena femoral la más utilizada. Mide los intervalos de conducción a través de la estimulación auricular y ventricular para evaluar la función de cada una de estas cavidades. Requiere anestesia local y sedación.(5)
El tratamiento de las diferentes arritmias va desde las maniobras vagales, pasando por la farmacoterapia hasta el implante de un marcapaso o cardiodesfibrilador, o la ablación con radiofrecuencia cuando se identifica un foco ectópico.
Patricia Isabel Molina Ondotegui*
*Enfermera servicio de electrofisiología
Fundación Santa Fe de Bogotá arritmias@fsfb.org.co
Intervención de Enfermería
La intervención de enfermería se basa en los principios de la práctica profesional de enfermería, Integralidad, individualidad, dialogicidad, calidad y continuidad;(6) para lo cual se tienen en cuenta los siguientes pasos: diagnóstico, educación y apoyo.
1. Diagnóstico
La remisión a la unidad de electrofisiología desencadena en el paciente sentimientos de miedo e incertidumbre, razón por la cual el equipo interdisciplinario de la Unidad debe estar preparado para responder inquietudes y generarle tranquilidad y confianza.
La enfermera explica en forma clara y sencilla el procedimiento que le va a realizar y el equipo de salud que lo va a atender. Brinda comodidad y privacidad necesarias y procede a tomar el electrocardiograma de doce derivaciones. El paciente puede sentir invasión y perturbación de su intimidad por lo que es deber de la enfermera someterlo al mínimo de exposición física.
Por otra parte su imagen corporal se puede ver alterada, como ocurre en el caso de los implantes de marcapasos, cardiodesfibriladores o en las pacientes con hematomas extensos en las piernas producidos por procedimientos como el estudio electrofisiológico y ablación. Una explicación amplia antes del procedimiento podrá disminuir esta sensación.(7,8)
Pacientes que luego de ser diagnosticados o intervenidos, postimplantación de marcapasos o cardiodesfibriladores, presentan dependencia de su familia, amigos o incluso del equipo de salud. El médico y la enfermera deben ofrecer al paciente y familia las herramientas, que les ayude a enfrentar la realidad y adaptar su nueva situación de salud.(9)
2. Educación
La comunicación es la principal herramienta de la enfermera. Tiene a su cargo la educación al paciente y su familia; a través de charlas, conferencias, y videos ayuda a resolver dudas, reduce o elimina la ansiedad.
En la unidad de arritmias y estimulación cardiaca de la Fundación Santa Fe de Bogotá la enfermera tiene contacto con el paciente desde el momento de la consulta y su meta es asistir al paciente y su familia en los pasos por seguir para el diagnóstico de su enfermedad y los posibles tratamientos. Los componentes de esta meta incluyen la promoción y la adaptación positiva que contribuyan a mejorar su calidad de vida, a través de un plan de enfermería diseñado antes, durante y después del procedimiento.
La enfermera debe valorar comportamientos y respuestas del paciente, hacer un diagnóstico de enfermería y una intervención tendiente a estimular una óptima adaptación. La entrevista, la observación, la interpretación de datos de la historia clínica y la experiencia de la enfermera le permitirán evaluar al paciente y detectar procesos de mala adaptación al procedimiento al que será sometido.
El conocimiento es la base de la educación, la oportunidad puede presentarse en la consulta donde se podrá exponer claramente la necesidad del procedimiento, riesgos y beneficios y cuidados posteriores. La información de la enfermera siempre debe ser soportada por la decisión del médico y la aceptación del paciente.(8,9)
Procedimientos como implantes y EEF
En el caso de procedimientos como implantes y EEF la educación debe incluir conocimiento del sistema de conducción, origen de la arritmia, proceso de la enfermedad y anticipar el beneficio de la intervención, esto prepara al paciente y genera confianza.
Para pacientes de fuera de la ciudad, la información entregada telefónicamente, será corta, sencilla y responder en pocos minutos las preguntas e inquietudes del paciente. La información debe incluir aspectos posteriores a la hospitalización: conducción de automóvil, deporte, trabajo, incapacidad, interferencias electromagnéticas con el dispositivo implantado, etc.(10)
Los riesgos son advertidos inicialmente por el médico quien es además el responsable de hacer firmar el consentimiento informado al paciente. La enfermera verificará su diligenciamiento antes del inicio del procedimiento. Se informa al paciente que antes de un EEF o ablación debe suspender los medicamentos antiarrítmicos, situación que puede producirle ansiedad, por lo que se darán las recomendaciones para el manejo de la arritmia, si ésta se presenta. Verificar que el paciente comprendió las instrucciones suministradas. La ansiedad ante el procedimiento puede hacer difícil su entendimiento, por lo que se deben entregar por escrito. (Anexo 1)
3. Apoyo
En general, los pacientes se encuentran en varios contextos: diferentes niveles de educación, hospitalizaciones previas, recuerdos desagradables de procedimientos similares, otras enfermedades asociadas, creencias religiosas y culturales. Los cuidados durante el procedimiento comienzan desde el ingreso del paciente donde es recibido por el personal de enfermería quienes se presentan al paciente el día anterior. Se acompaña al baño, se informa sobre la hora de inicio del procedimiento, duración y pasos que se siguen dentro de la sala.
La tranquilidad y manejo del medio ambiente de la sala de procedimiento, así como el contacto físico, sostenerle una mano, por ejemplo, darán seguridad al paciente y aliviará su ansiedad. El manejo del entorno incluye los sistemas de monitorización, donde una explicación acerca del funcionamiento y la reducción al mínimo de sus alarmas audibles, así como la temperatura, la rotación de dedo del pulso oxímetro, y la presión del monitor de presión arterial, brindarán comodidad al paciente.
Estudio Electrofisiológico
El estudio electrofisiológico intra cardíaco es el procedimiento utilizado para la evaluación de pacientes con arritmias cardíacas la cual aporta información para el tratamiento del paciente.
Preparación del paciente para estudio electrofisiológico (11)
- Explicación del procedimiento al paciente
- Verificación del consentimiento informado
- Resultados de cuadro hemático, hemoclasificación y especialmente PT, INR y PTT. Según la condición clínica del paciente electrolitos y pruebas de función renal
- Electrocardiograma de 12 derivaciones reciente
- Ayuno de por lo menos 4 horas
- Retiro de joyas y prótesis, uñas sin maquillaje
- Suspensión de medicamentos antiarrítmicos 48 horas antes del estudio
- Baño completo, poner bata, polainas y gorro al paciente
- Rasurado en la zona inguinal derecha e izquierda
- Canalización del miembro superior izquierdo, a menos que haya indicación diferente, con 500 ml de SSN al 0,9%, poner extensión y llave de tres vías
- Evacuación de la vejiga antes de llevarlo a la sala de procedimiento.
En la sala de procedimiento
- Preparación de la mesa de procedimiento
- Verificación de la permeabilidad de la venopunción
- Monitorización de los signos vitales (FC, TA, ECG) y pulso oximetría
- Inmovilización de los miembros inferiores y superiores
- Conexión de las derivaciones superficiales del polígrafo
- Conexión al cardiodesfibrilador
- Hidratación del paciente antes de la punción femoral (200-500 ml de SSN 0,9%)
- Sedación con midazolam y fentanyl intravenosos según indicación médica
- Asepsia y antisepsia de la región inguinal derecha con jabón y solución yodados o a base de clorhexidina. Cubra con el campo de angiografía
- Preparación de anestesia local (Xilocaína al 2% SE)
- Circulación de los introductores, electro catéteres y sus respectivas extensiones, inmediatamente se conectan al estimulador
- Se comienza el programa de estimulación iniciando el estudio
- La enfermera debe conocer a fondo el programa de estudio y el manejo del estimulador
- Control de signos vitales y del estado de conciencia cada 15 minutos
- Luego del paso de los catéteres se administran 3000 a 5000 UI de heparina intravenosa y luego 1000 UI cada hora hasta terminar el procedimiento
- Debe alertarse ante la aparición de bradiarritmias o taquiarritmias y la tolerancia del paciente a las mismas dando un espacio de tiempo para capturar el evento. Luego estimular para revertir la arritmia o para sostenimiento del ritmo del paciente
- Según orden médica, infusión de isoproterenol comenzando por 1 microgramo e incrementado hasta obtener el 25% más de la frecuencia basal. En algunas oportunidades, según la patología del paciente, se puede indicar el uso de atropina o adrenalina endovenosa
- Al terminar el procedimiento se retiran los introductores, se ejerce presión durante 10 a 15 minutos y se deja cubierto con apósito transparente.
Cuidados después del procedimiento
- Observación constante de la zona de punción ante el riesgo de sangrado o aparición de hematoma, por las primeras 6 horas
- Control de signos vitales y aparición de arritmias
- Inmovilización del miembro inferior hasta 6 horas después del procedimiento
- Avise si el paciente manifiesta dolor torácico o aparecen arritmias
- Comodidad al paciente, luego de una hora puede movilizarse en bloque
- Reposo durante 24 horas por efectos de sedantes y riesgo de sangrado.
Ablación con Energía de Radiofrecuencia
La ablación con energía de radiofrecuencia fue introducida en la década de los 80. En la actualidad es considerada como el tratamiento de elección en la mayoría de las taquicardias supraventriculares y en algunas ventriculares.
Preparación del paciente para ablación.(12-14)
Antes del procedimiento
Los mismos del procedimiento anterior.
En la sala de procedimiento
- Preparación de la mesa de procedimiento y conexiones del equipo de radiofrecuencia
- Monitorización de signos vitales y pulso oximetría del paciente
- Inmovilización de miembros inferiores y superiores
- Postura de la placa de electrobisturí
- Conexión de las derivaciones precordiales y de superficie
- Conexión al cardiodesfibrilador
- Asepsia y antisepsia de región inguinal y campo de angiografía
- Preparación de la anestesia local
- Circulación de los introductores, electrocatéteres y sus respectivas extensiones, inmediatamente se conecta al dispositivo de estimulación
- Se pasa el catéter de ablación y su respectiva conexión al equipo de radiofrecuencia
- Verifique la conexión a la placa del electro bisturí y al cable de electrocardiograma de ablación.
- Control de signos vitales cada 5 minutos.
- Si se practica punción arterial proceder a preparar irrigación de heparina controlada.
- Luego del paso de los catéteres se administran 5000 UI de heparina intravenosa y 1000 UI adicionales cada 60 minutos hasta terminar el procedimiento.
- Debe alertarse ante la aparición de bradiarritmias o taquiarritmias y la tolerancia del paciente a las mismas dando un espacio de tiempo para capturar el evento. Luego estimular para revertir la arritmia.
- Durante cada aplicación de Radio Frecuencia (RF) debe controlarse el tiempo de aplicación (segundos), la impedancia (Ohm) y el poder (Watts o oC)
- Explicación al paciente acerca del calor en el tórax que sentirá durante cada aplicación de RF
- Finalmente se trata de inducir la taquiarritmia, hasta que se compruebe el éxito del procedimiento
- Al terminar el procedimiento se retiran los introductores, se realiza presión y se deja cubierto con apósito transparente.
Cuidados después del procedimiento
- Observación constante de la zona de punción ante el riesgo de sangrado o aparición de hematoma por las primeras 6 horas
- Control de signos vitales
- Inmovilización del miembro inferior hasta 6 horas después del procedimiento
- Evaluación de pulsos pedios y tibiales
- Avise si el paciente manifiesta dolor torácico o aparecen arritmias
- Verifique que el paciente esté cómodo, luego de una hora puede movilizarse en bloque
- Reposo durante 24 horas por los efectos sedantes y riesgo de sangrado.
- Control de electrocardiograma y de radiografía de tórax.
Marcapasos en la unidad de arritmias y estimulación cardíaca
Es un dispositivo eléctrico que sensa (reconoce la actividad cardíaca) y reemplaza, si es necesario los impulsos eléctricos del corazón. Está compuesto por un generador y uno, dos o hasta tres electrodos.
El generador consta de dos partes la batería (ánodo y cátodo químicos) y circuito eléctrico. Los electrodos pueden ser, según su vía de implante endocavitarios o epicárdicos. Los primeros se introducen por vía venosa, los epicárdicos se implantan por toracotomía y su utilización está limitada a los niños menores de 10 Kg o en los casos en que la vía venosa no puede ser usada. Según la polaridad pueden ser bipolares, los cuales poseen dos electrodos dístales o monopolares con un electrodo distal.
En los catéteres endocavitarios el electrodo distal es el punto de contacto funcional entre el miocardio y el sistema de estimulación. Los medios de fijación se dividen en activos y pasivos. Son activos aquellos que penetran en el miocardio, mientras que los pasivos consisten en dispositivos que producen el anclaje del electrodo en las trabéculas auriculares y/o ventriculares. En los catéteres epicárdicos el único modo de anclaje es el activo, que consiste en un pequeño tirabuzón que se ancla en el epicardio.
Las alteraciones de los electrodos o catéteres más frecuentes son las soluciones de continuidad de la cubierta aislante y las fracturas del conductor metálico. Ambas se pueden presentar en forma independiente o combinada dando lugar a trastornos de estimulación y sensado adversos, lo cual es indicación de cambio del o los electrodos.(1)
Modos de estimulación
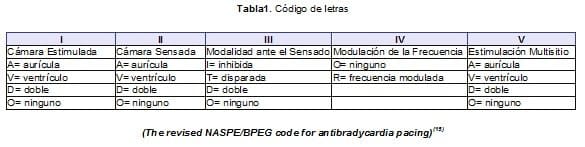
Con el auge de la estimulación cardíaca fue necesario contar con un código que identificara los marcapasos y su modalidad de estimulación de manera universal. La siguiente tabla describe el significado de las letras del código actualmente utilizado. En su orden primera letra (I), segunda letra (II), etc. (Tabla 1)
Técnica de implante
Bajo efectos de anestesia local y por punción venosa subclavia izquierda o derecha, venodisección yugular externa o cefálica se pasan los electrodos endocárdicos al ventrículo derecho y/o aurícula derecha. Una vez ubicados anatómicamente por fluoroscopia se miden los umbrales de estimulación, amplitud de la onda R y la onda P e impedancia de los electrodos.
Mediante sutura se fijan al músculo pectoral con el fin de evitar desplazamientos. Posteriormente, los electrodos se conectan al generador de impulsos que 34 se ubica en el bolsillo subcutáneo pectoral, previamente elaborado. Se realiza hemostasia y se cierra por planos.
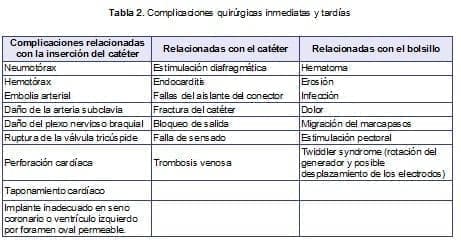
Complicaciones quirúrgicas inmediatas y tardías(1,16)
Las complicaciones que se presentan son inherentes al operador, la técnica y los materiales que se utilizan. Salvo excepciones, los pacientes sometidos a un implante de marcapasos no reciben anestesia general, sino sedación y anestesia local, por lo que los problemas se relacionan con la insercióndel catéter, el catéter en sí mismo y el bolsillo. (Tabla 2)
Preparación del paciente para el implante de marcapasos definitivo(17)
1. Abstenerse de consumir alimentos las 4 horas previas al implante
2. Suspensión de anticoagulantes tipo heparina o warfarina
3. Canalización con líquidos endovenosos del lado contrario del implante. Interrogue al paciente sobre el brazo dominante y la actividad diaria. (Se realiza al lado opuesto del brazo dominante para evitar la aparición de interferencia por miopotenciales y para evitar la activación incorrecta de biosensores sensibles a la actividad física, deben considerarse los casos particulares como, violinistas, cazadores, uso de bastón, pacientes con fístula arteriovenosa, etc.)
4. Rasurado de la zona deltopectoral del lado del implante y axila.
En la sala de procedimiento
1. Monitorización teniendo en cuenta la óptima visualización de los complejos QRS y especialmente de la onda P. Programe el monitor de presión arterial para tomar tensión arterial cada 5 minutos. Observe la pulso oximetría.
2. Administración de 1 gramo de cefazolina (cefalosporina de segunda generación) como profilaxis
3. Disponibilidad de un cardiodesfibrilador en modo sincrónico
4. Ponga la placa de electro bisturí
5. Exponga la zona subclavia colocando un rollo horizontal entre las clavículas
6. Inmovilización de los brazos al lado del cuerpo
7. En mujeres debe retraerse el seno de tal manera que la zona del implante quede anatómicamente alineada
8. Administración de oxígeno y de midazolam según indicación médica.
Cuidados después del procedimiento
1. La herida debe quedar cubierta con un áposito transparente y absorbente
2. Inmovilización del brazo del lado del implante mediante cabestrillo o vendajes elásticos
La enfermera de la unidad de arritmias y estimulación cardíaca tiene a su cargo la instrucción al paciente y su familia a cerca del marcapasos. Ésta debe hacerse antes de la salida del paciente y consiste en:
- Ciclo cardíaco normal
- Conocimiento del sistema de conducción eléctrica y mecanismo que intervienen en la regulación de la frecuencia cardíaca, según el diagnóstico del paciente
- Forma en la cual quedó implantado el marcapasos
- Cuidados inmediatos y para los primeros 8 días
- Recomendaciones, verbales y por escrito, la vida diaria (qué hacer, qué no hacer).
- Entrega de la identificación como portador de marcapasos
- Se da cita para retiro de puntos y próximo control del marcapasos
- Se llena hoja de seguimiento que se lleva a todos los pacientes de la unidad
- Se utiliza un rotafolio durante la explicación al paciente, el cual permite que el paciente y su familia comprendan mejor el por qué del procedimiento, la necesidad del implante del dispositivo, cómo es y cómo funciona el sistema de estimulación y los cuidados posteriores.
Durante la hospitalización
1. Inmovilización del miembro superior, por 24 horas y hasta el control de electrocardiograma y radiografía de tórax
2. Reposo en cama durante 24 horas por el riesgo de desplazamiento de los electrodos intra cavitarios
3. Observación de la herida quirúrgica en busca de hematoma y avisar, se puede colocar hielo local
4. Evaluación de la intensidad del dolor en el sitio de la incisión y administración del analgésico formulado
5. Administración del antibiótico profiláctico hasta completar cuatro dosis
6. Evaluación de la presencia de posibles complicaciones de la punción subclavia.
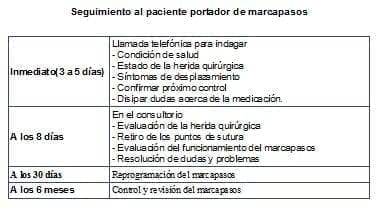
Control o seguimiento del marcapasos
El seguimiento de un marcapasos definitivo comienza una vez se implante. El marcapasos viene programado de fábrica con valores nominales. Por tal motivo los parámetros se deben adecuar a la cardiopatía del paciente y al trastorno de conducción.
Durante el control se llevan acabo los siguientes pasos:
1. El electrocardiograma es una herramienta para evaluar el funcionamiento del marcapasos y ritmo del paciente
2. Aplicación de un imán sobre el generador útil para identificar el modo de estimulación
3. Apertura del marcapasos mediante telemetría con el respectivo programador, con este equipo puede analizarse la programación del dispositivo.
Las funciones programables de los marcapasos son cada día más variadas y complejas. A continuación la definición de los datos más importantes que se verifican en una telemetría:
- Modo: manera en la cual está funcionando el marcapasos. Qué cámara estimula y cuál sensa
- Frecuencia mínima: en la que va a estimular el marcapaso
- Frecuencia máxima: establece la frecuencia máxima de respuesta ante la actividad de la aurícula
- Amplitud: energía entregada por el marcapasos en cada estimulo. Se expresa en voltios
- Ancho de pulso: duración del impulso en milisegundos
- Sensibilidad: valor al cual se realiza la detención de la actividad eléctrica intrínseca. Medición en milivoltios
- Histéresis: prolongación del intervalo de regulación luego de la aparición del ritmo propio
- Umbral: energía entregada por el marcapasos que provoca despolarización del miocardio
- Sensado: menor valor de la sensibilidad con el cual se mantiene el sensado
- Prueba de inhibición por miopotenciales
- Estado del bolsillo del generador.
- La telemetría además informa sobre el estado de la pila y los electro catéteres.
Interferencias con el marcapasos (18)
Se definen como interferencias electromagnéticas (IEM), como las señales eléctricas de origen no fisiológico que afectan, o pueden afectar, a la función normal de un marcapasos. Las IEM pueden afectar el sistema de estimulación a través del marcapasos o indirectamente a través del electrodo, que actúa como una antena.
Las variables que influyen son la intensidad del campo, la distancia entre la fuente de la IEM y el marcapaso, la frecuencia y forma de la onda de la señal, la orientación física de los marcapasos, el tipo de sistema implantado, la programación de la sensibilidad y modo de demanda. Existen varios tipos de respuesta desde asincronía temporal hasta fallo permanente de la función.
Varios procedimientos médicos y equipos pueden inhibir la función del sistema o dañarlo totalmente. Procedimientos médicos y equipos generadores de IEM contra las cuales no están protegidos los marcapasos:
- Electro bisturí
- Cardioversión eléctrica y desfibrilación
- Ablación eléctrica
- Radioterapia
- Resonancia magnética nuclear
- Litotripsia
- Diatermia
- Estimulación eléctrica transcutánea
- Electroshock
- Fresado y ultrasonido en técnicas odontológicas
- Motores de encendido eléctrico
- Antenas y radares.
Marcapaso endocavitario transvenoso temporal. (16,19)
El marcapaso temporal o unidades de estimulación cardíaca no varían en su principio de los marcapasos definitivos, cumplen la función de estimular el corazón produciendo la despolarización y contracción ventricular. Están conformados por la unidad de estimulación externa o marcapasos temporal el cual funciona con una batería alcalina y un electrodo de inserción endocavitaria, con una longitud mayor, que permite su desplazamiento desde una vía periférica al corazón.18,19
Equipo necesario para la introducción del electrodo
- Guantes, gorro, bata estériles y mascarilla
- Jabón y solución yodados o a base de clorhexidina
- Gasas, esparadrapo y apósito estéril.
- Jeringa de 10 ml
- Bisturí
- Seda 0 con aguja recta.
- Lidocaína al 1% SE
- Introductor 7 Fr con dilatador y guía metálica
- Electro catéter
- Fluoroscopia
- Equipos de protección radiológica.
- Unidad de marcapasos con pila nueva.
Vías de inserción
Las vías más usadas son la vena yugular externa, interna, vena subclavia, vena femoral y vena antecubital.
Cuidados antes y durante la inserción
- Explicación del procedimiento paso a paso de ser posible
- Monitorización continua de electrocardiograma
- Valoración constante del patrón hemodinámico
- Canalización y mantenimiento de una vía intravenosa
- Disponibilidad de atropina o isoproterenol
- Decúbito supino y preparación aséptica de la zona para la inserción
- Luego de que el médico ubique el electro catéter en el ventrículo derecho, conecte el generador en posición de apagado introduciendo ambos polos positivo y negativo en los respectivos bornes positivo y negativo del generador
- Encendido del marcapasos en ritmo asincrónico (estimulación 100%) y a una frecuencia superior al ritmo intrínseco del paciente. Inicialmente 100 latidos por minuto (lpm) y luego 60 a 80 lpm, según la condición del paciente
- Ubicación del umbral de estimulación (miliamperios), mediante el in-cremento de la corriente hasta obtener captura en un 100% o la totalidad de despolarizaciones miocárdicas en el ciclo
- Medición del umbral de sensibilidad (milivoltios) gire el dial en dirección de las agujas del reloj hasta que se produzca señal de sensado
- Comprobación de presencia de captura después de respiraciones forzadas o tos
- Aseguramiento del extremo proximal del electro catéter colocando una marca a dos centímetros de la inserción en la piel. Fijación del generador
- Radiografía de tórax para determinar la posición del catéter y detectar complicaciones posteriores a la punción
- Registro en notas de enfermería del procedimiento, frecuencia, amplitud y sensibilidad.
Complicaciones
- Neumotórax
- Hemotórax
- Tromboflebitis y embolia pulmonar
- Perforación del ventrículo derecho
- Fallo del sistema de estimulación por sobre detección o infra sensado
- Fibrilación ventricular
- Nudos en el catéter
- Endocarditis bacteriana.
Cuidados posteriores al implante
- Información al paciente sobre la limitación y su movilidad, y la importancia de no manipular el generador o los cables
- Observación de signos o síntomas de desplazamiento, mareo, hipo, fatiga, sudoración y palpitaciones
- Valoración de la frecuencia y ritmo
- Inspección de la zona de inserción. Cada 24 y 48 horas curación del sitio de inserción usando técnica aséptica
- Revisión de la conexión del electro catéter al generador
- Control de la duración de la batería.
Referencias bibliográficas
1. Seymor F. Historia de la estimulación cardíaca. Tratamiento Eléctrico de las arritmias. Septiembre 2000. p. 1- 5.
2. Micheli – Serra A, Iturralde P. A los 100 años del electrocardiógrafo de Einthoven. Historia y filosofía de la medicina. Gac Med Mex. 2001;132(5).
3. Velasco Caicedo, V. Arritmias Cardíacas . Temas selectos. 1ª. Ed. 2001. p. 1-23.
4. Sims J, Miracle V. Revisión de la taquicardia Supraventricular. Nursing 2001;19(10).
5. Pérez Gómez F, Almería C. Harguindey LS.Indications for cardiac pacing. En Pérez Gómez F. Cardiac pacing. Electrophysiology tachyarrhythmias. Madrid: Editorial Grouz.1985:345 –356.
6. Ley 266 de 1996. Enero 25. Reglamentación de la profesión d enfermería en Colombia. Diario oficial. Año CXXXI. N. 42710. 5.
7. Davis A. Las dimensiones del cuidar de enfermería. Enfermería Clínica.1999; 9(1): 21 – 28.
8. Singer I. Interventional Electrophysiology. First edition. Ed. William & Wilkins. 1997; 54 – 77.
9. Morgado MJ. Análisis de la información y calidad de vida en el paciente portador de un desfibrilador automático implantable. Enfermería en cardiología 2001;22:29 – 33.
10. Schulmeisteir L. Marcapasos. Nursing. 1988; 16(10): 24 – 26.
11. ACC/AHA TASK FORCE REPORT. Guidelines for clinical intracardiac electrophysiological and catheter ablation procedures. J Am Coll Cardiol. 1995;26:555 –573.
12. Cliff DL, Blazewicz PA. Radiofrequency catheter of ablation. Preand post procedure nursing responsabilities. Dimensions of Critical Care Nursing 1993;12:313-318.
13. Martí Tome F. Protocolo de actuación e enfermería en la ablación mediante radiofrecuencia del síndrome de Wolff Parkinson White. Enfermería en cardiología. 2002;25:24 – 29.
14. Bubien RS. Knotts SM. Radiofrequency Catheter of Ablation : Concepts and nursing implications. Cardiovasc nursing 1995;31:15-23.
15. Bernstein Alan D., et al. The Revised NASPE/BPEG Generic Code for Antibradycardia, Adaptive-Rate, and Multisite Pacing. PACE, 2002;25 (2):260 – 264.
16. Oter Rodríguez R, Pascual Roldan P, Bardaji A. Guías de la práctica clínica de la sociedad española de marcapasos. Revista española de cardiología 2000;53:947-956.
17. Steward JV. Permanent pacemarkers: The nurses role in patient education and follow-up care. J Cardiovasc Nursing. 1991;5:15-23.
18. Sergio I, Pinski and Richard G. Interference in implanted cardiac devices. Part I. Journal of pacing and clinical electrophysiology. 2002;25(9).
19. Alconero Camarero AR, Fernández Gutiérrez R. Pérez Mena S. Sola Villafranca JM. Marcapasos endocavitario provisional transvenosos. Enfermería en cardiología 2002;26;21 – 24.
Anexos. Recomendaciones e instructivos entregados a los pacientes
Síncope
El síncope o desmayo es una pérdida temporal de la conciencia, causado por una alteración en el flujo sanguíneo cerebral resultado de una disminución en la presión arterial. Ocurre con una relativa frecuencia en personas sanas o enfermas.
Entre los síntomas que presentan los pacientes encontramos debilidad, mareo seguido de disminución de la audición, visión borrosa, se pueden observar “estrellitas”, dolor a nivel del abdomen o la garganta; también se presentan náuseas e incluso algunas personas manifiestan sacudidas de brazos y piernas de corta duración, que no deben ser confundidas con una epilepsia. Si el paciente se cae puede lastimarse sufriendo heridas o fracturas.
La causa más frecuente es una alteración en un reflejo nervioso que interviene en el control de la frecuencia cardiaca y la presión arterial. También es llamado vasovagal y se relaciona con cambios en la posición corporal produciendo un enlentecimiento del ritmo cardiaco y/o disminución en la presión arterial. También estos desmayos pueden desencadenarse durante la evacuación de la vejiga, el esfuerzo durante al deposición, al soplar una trompeta, al toser o reír a carcajadas.
Los desmayos posturales ocurren cuando una persona está por tiempo prolongado sentada o acostada. Pueden predisponer a estos síncopes la deshidratación o la toma de medicamentos para el manejo de la hipertensión arterial. El examen que le han practicado, confirmó que usted padece de un síncope vasovagal.
Por favor siga estas recomendaciones:
- Evite permanecer por períodos prolongados de pie (filas de bancos, cines, etc.)
- Permanezca bien hidratado: tome bebidas con electrolitos especialmente si va a practicar deportes, si se encuentra en clima cálido o va a permanecer en un recinto cerrado 38
- Evite el ayuno y las comidas abundantes
- No ingiera alcohol; éste lo deshidrata, si lo hace que sea en cantidades mínimas (una copa) y manténgase hidratado
- No realice cambios súbitos de posición después de haber permanecido acostado
- En la noche tenga precaución al incorporarse de la cama, mantenga una bebida cerca para hidratarse antes de levantarse
- Duerma bien
- Realice deporte a diario. Le ayudará a que su cuerpo mantenga una mejor condición y disminuirá los episodios sincopales
- Utilice medias de soporte elástico, esto le ayudará a mantener la presión arterial; no olvide colocárselas estando acostado y con las piernas elevadas
- Su dieta debe ser normal o alta en sal. Su médico le indicará
- Siga las instrucciones del médico en cuanto a medicamentos, tenga mucho cuidado con los antihipertensivos
- Si su síncope no da síntomas previos que lo alerten es recomendable no conducir o practicar deportes u oficios de alto riesgo. (parapente, nadar, pilotear, trabajar en las alturas etc.)
- Avise a sus familiares o amigos más cercanos e instrúyalos en cómo ayudarle en caso de sentir los síntomas o presentar el síncope. Indíquele que haga lo siguiente:
1. Posición boca arriba y piernas levantadas
2. Administre bebidas hidratantes una vez recupere el estado de con-ciencia
3. Si tiene alguna duda comuníquese con nosotros que estamos para servirle.
Recomendaciones al paciente en el postoperatorio de implante de marcapaso
Ahora usted tiene un dispositivo que reemplaza el sistema eléctrico de su corazón
Primer día
Debe permanecer en reposo, no se levante de la cama hasta cumplir 24 horas o bajo indicación de su médico. Al día siguiente le será tomado un electrocardiograma y una radiografía de tórax.
No levante el brazo del lado del implante, ni lo apoye.
Del 2o al 3o día
Debe movilizar su brazo suavemente, puede cepillarse los dientes, peinarse y comer.
No levante objetos pesados ni realice movimientos bruscos o rápidos con el brazo del lado del implante. Observe su herida en busca de signos de infección o hematoma en caso tal avise a su médico. Mantenga la herida descubierta, limpia y seca. Báñese con un jabón suave.
Puede salir de su casa acompañado de otra persona mayor.
Ejecute los ejercicios de: aleteo del brazo, extensión posterior hasta la oreja contraria y posición hindú. Series de 10 tres veces al día. Suavemente.
No salga de la ciudad sin autorización médica.
Recuerde que puede llevar su vida normal incorporando progresivamente movimiento a su brazo.
Del 3o al 8o día
Continúe con las indicaciones del 2o al 3o día, incrementando paulatinamente el movimiento de su brazo.
Del 8o día a la 3o semana
Durante el primer mes usted no debe realizar ejercicios fuertes o deportes de contacto físico extremo, para estas actividades deberá haber trascurrido 3 meses. No debe conducir hasta tanto haya cumplido 30 días y previa autorización médica.
Recuerde solicitar la cita para la reprogramación del marcapaso un mes después del retiro de puntos.
Informe a todos los miembros del equipo de salud (odontólogos, cirujanos, médicos, fisioterapeutas etc.) cuando asista a su consulta, que usted es portador de un marcapasos.
En su vida diaria o en su oficina puede manejar cualquier electrodoméstico con tranquilidad no tendrá ninguna interferencia. Su marcapasos viene protegido contra interferencias electro magnéticas leves y algunas moderadas. Si toma las medidas de precaución debidas es poco probable que sufra interferencias.
Utilice el teléfono celular a 15 cm de distancia del sitio del implante. Llévelo en la cintura al lado contrario del marcapasos.
Guarde una distancia de al menos 10 metros de antenas parabólicas, antenas de radio locución, televisoras o señal de radio.
Cada 6 meses o según indicación médica asista a control de su marcapasos.
Debe evitar los siguientes procedimientos:
- Litotripsia
- Resonancia magnética nuclear
- Electro cauterio
- Diatermia
- Máquinas de masaje tipo vibración.
- Manipulación de imanes.
Recuerde que debe continuar con los controles médicos con su especialista (cardiólogo, neurólogo, internista etc.) el marcapaso sólo le ayuda a mantener la frecuencia dentro de parámetros normales , no lo protege de otras afecciones.
Los sistemas de seguridad que se encuentran en los aeropuertos no afectaran su marcapasos, sin embargo al ser estos equipos detectores de metal y su marcapasos estar recubierto de una carcaza metálica se podría activar la alarma.
Por tal razón debe portar siempre su carné que lo identifica como portador de marcapasos y enseñárselo a las autoridades. Usted puede solicitar una inspección manual. Si utilizan dispositivos manuales de seguridad pida que el aparato no permanezca mucho tiempo cerca de su marcapasos.
Para evitar posibles efectos de los sistemas de seguridad ubicados en las puertas de almacenes, simplemente camine normalmente por ellos.





