Stella Vanegas Morales*
Resumen
Durante el año 2006 el Comité de la Evaluación de la Calidad de la Atención de Enfermería ha dado una mirada a las experiencias vividas durante los 23 años de funcionamiento y aunque algunos de sus miembros, en la actualidad, no forman parte del Comité, para cada uno, en su momento, ha significado la oportunidad de crecer en conocimiento y juicio, y un esfuerzo para actuar en forma ética, imparcial y justa. Siempre existirá el sentimiento del “otro”, el pensar “cómo habría actuado yo” y el reto de estar en el lugar de alguien ya sea como paciente, víctima de un error o de la persona que lejos de la intención de hacer daño, por acción u omisión, expone a riesgo o genera un daño real.
La seguridad que estamos obligados a ofrecer a los pacientes refleja la calidad de los procesos que hacen parte del cuidado, razón de ser de la profesión de enfermería.
Los datos estadísticos presentados en este documento representan el trabajo del grupo y pretende compartir la experiencia institucional, como una base sólida que sirve de herramienta para continuar los esfuerzos en pro de garantizar la seguridad en la atención de salud.
Palabras clave: incidente, evento adverso, seguridad.
Abstract
During the year 2006 the Committee on evaluation of the quality of nursing care analyzed the experience of 23 years of operation. Although some of the original members of the Committee are no longer part of it, for each one of its members, in her own time, this experience has signified an opportunity for advancement in knowledge and judgement, and in the ethical, impartial and fair way of acting. It will always persist the feeling of “the other one”, of thinking “how should I have acted”, and the challenge of being in the place of the one, be it a patient that is the victim of an error or a person that that far away of the intention to cause harm, by action or omission, leads to risk or real harm.
Safety, which we are obliged to render to the patient, reflects the quality of the nursing care processes. These processes constitute the essence of the nursing profession.
The statistical data appearing in this document is the result of the work of the group and pretends to share our institutional experience; it becomes a solid tool for continuing the efforts oriented to guarantee the patient´s safety in the overall process of health care.
Key words: Incident, adverse event, safety.
Conceptualización
El Departamento de Enfermería de la Fundación Santa Fe de Bogotá desde 1983 organizó un grupo de enfermeras encargado de trabajar en la identificación de la ocurrencia de incidentes durante la atención del paciente, con el fin de establecer estrategias de prevención y control. Gran parte de tales estrategias se han relacionado con actividades de capacitación y actualización del personal, la generación de protocolos y estandarización de procedimientos, como consecuencia del análisis de causas y factores del ambiente que pueden estar favoreciendo su ocurrencia y una reflexión en conjunto con la persona comprometida y compañeros de trabajo que permita obtener conclusiones enriquecedoras.
El Centro Nacional de Seguridad del Paciente de Estados Unidos, define evento adverso como “el incidente desfavorable, percance terapéutico, lesión iatrogénica u otro suceso infortunado que ocurre en asociación directa con la prestación de la atención”.(1)
Incidente se define como “cualquier evento irregular o anómalo en la atención a un usuario, por parte del personal de enfermería u otro miembro de la institución, que involucra directa o indirectamente al paciente, familiares y/o colaboradores y compañeros de trabajo”.(2)
Desde el punto de vista de salud ocupacional un incidente es la exposición al riesgo, mientras el accidente es el efecto real del evento adverso o una exposición grave.(3) Este concepto es comparable con el planteamiento de la “quasi falla” o situación que podría haber tenido como resultado un accidente, pero no lo tuvo por casualidad o por intervención oportuna.(1)
En 1999 el Instituto de Medicina de los Estados Unidos en su publicación “Errar es Humano”, menciona cifras entre 44.000 y 98.000 muertes relacionadas con errores en la atención médica o errores médicos, definiendo errores como cualquier equivocación y médico lo relativo a la medicina, ya que son términos de difícil acepción.(4,5)
Proceso de Reporte de Incidentes/Accidentes
El logro de la notificación voluntaria y espontánea de los errores generados es una de las dificultades que enfrenta cualquier entidad. La persona comprometida en el error, especialmente de aquellos cuyo efecto no es evidente o es susceptible de ser ocultado, tiende a negarlo o a esconderlo por varias razones, una de ellas el temor a las acciones punitivas o la posibilidad de perder el empleo. Sin embargo, errores en los que se produce daño o pone en riesgo la vida, enfrentan a la persona a un sentimiento de culpa y caos mental que puede desestabilizar su salud y desempeño.
Es importante maximizar los esfuerzos para que la identificación y reporte de errores redunde en crecimiento individual y de grupo, evitando lesionar a las personas. Los objetivos deben estar encaminados a mejorar los procesos y no a cambiar a las personas.
Dentro del proceso de identificación de errores el Comité diseñó un instrumento para el registro del evento en el momento de su ocurrencia, el cual debe ser diligenciado en primera instancia por la persona comprometida; de lo contrario lo hace la persona que identifica el error, un compañero de trabajo o el jefe inmediato. En algunas ocasiones el error es identificado a través de la queja del paciente quien se siente insatisfecho de un servicio recibido o claramente lo expresa como deficiencia en la calidad de la atención. La persona que recibe la información verbal la registra en el formato correspondiente.
El instrumento de registro se llama “Reporte de Incidentes” y contiene información relacionada con la identificación del paciente: nombre completo, edad, número de historia clínica, localización (servicio/habitación), diagnóstico. La segunda parte corresponde a la descripción del incidente, donde la persona relata lo ocurrido aportando información relevante como medicamentos, estado mental, procedimientos y en general factores que pudieron contribuir a la ocurrencia del evento.
El informe debe contener el nombre, cargo y código institucional de las personas involucradas y es entregado al jefe inmediato de turno, quien junto con la persona responsable complementa la información, realiza el análisis de las posibles causas y establece las actividades de mejoramiento correspondiente (anexo 1).El incidente es entonces entregado a la jefatura del Departamento de Enfermería quien en lectura preliminar, y dependiendo de la complejidad, inicia algunas acciones de intervención y lo remite para el análisis formal por parte del Comité de Evaluación de la Calidad de Atención de Enfermería.
Funcionamiento del Comité
Durante dos horas semanales se revisan y analizan los incidentes remitidos por el Departamento de Enfermería; algunas veces es necesario citar a la persona implicada con el fin de aclarar o precisar la información aportada y facilitar la toma de decisiones y conductas.
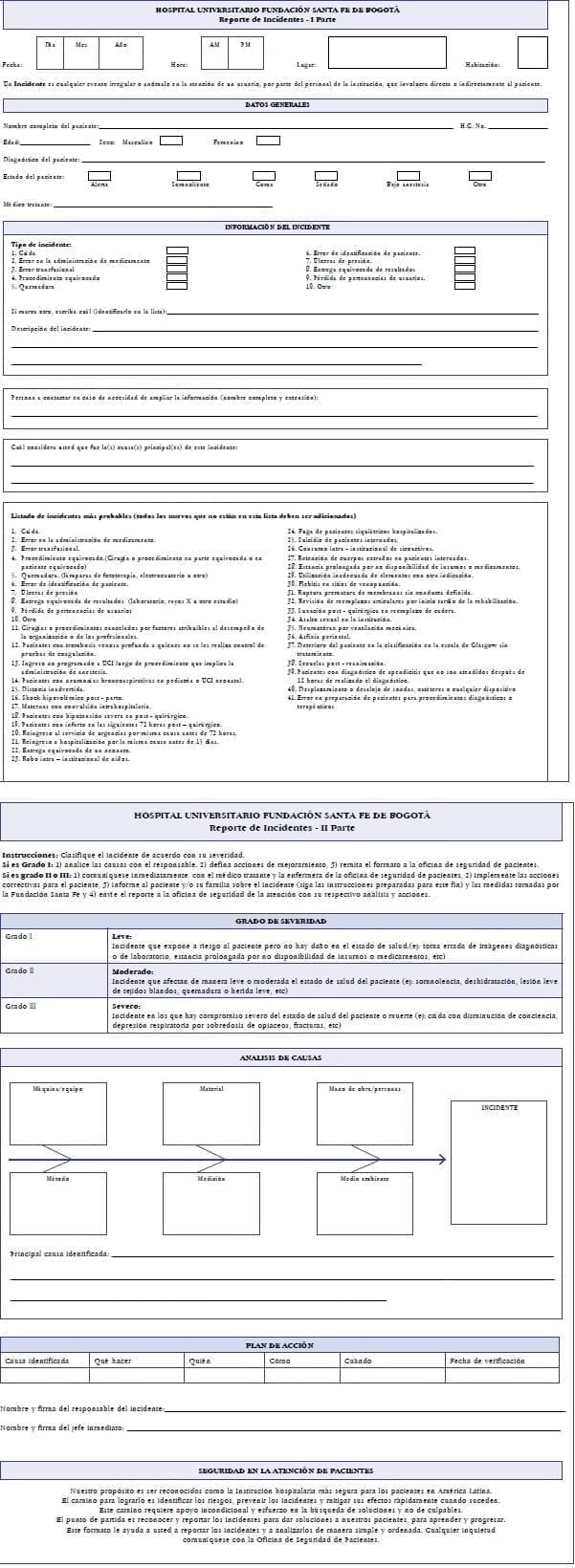
De la experiencia de los primeros años se elaboró un manual con el fin de facilitar la clasificación de los incidentes según el tipo de error (tabla 1).
También se estableció el Grado en un intento de calificar la gravedad según sus implicaciones (tabla 2).

Las conductas propuestas por el Comité corresponden a llamados de atención aunque generalmente están orientadas a que la persona revise un estándar existente o elabore un protocolo si es un proceso nuevo y lo socialice entre su grupo de trabajo.
Esto exige a la persona revisar el conocimiento existente, estudiar y reforzar los conceptos básicos para su desempeño, a la vez que el resto del grupo participa del proceso de aprendizaje.
Cuando se trata de un problema o proceso que compromete a distintos servicios y que se hace necesario garantizar su dominio, este proceso se genera en coordinación con el programa de educación continuada en un proyecto global del Departamento que asegura la asistencia del personal. La divulgación de la información por periodos regulares es determinante con el fin de intervenir oportunamente como un trabajo en equipo entre la gestión administrativa y los actores del cuidado diario.
Incidentes más Frecuentes
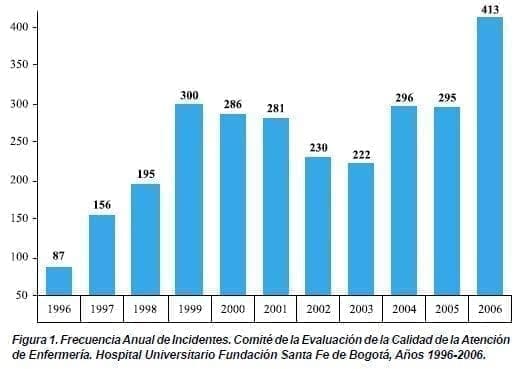
Con base en esta clasificación podemos ver en la figura 1 el comportamiento de la notificación en los últimos 10 años: la gráfica permite observar una tendencia estable. La figura 2 presenta los incidentes de mayor frecuencia.

Desde el año 2001, los incidentes relacionados con Medicamentos han ocupado el tercer lugar en frecuencia después de un seguimiento directo enfocado a garantizar el proceso seguro de los cinco correctos durante la actividad de administración. Los errores más frecuentes son por omisión de registro, omisión de dosis o incumplimiento en el intervalo.
Los incidentes de Cuidado Básico se han relacionado con el incumplimiento de protocolos plenamente definidos y divulgados para todo el personal de enfermería. Estos protocolos son principalmente el de transfusiones de sangre y hemoderivados, preparación para procedimientos quirúrgicos o diagnósticos, manejo de muestras patológicas, entre otros. Otros incidentes de cuidado básico se deben a desplazamiento de dispositivos que porta el paciente durante la movilización o por deficiencia en su fijación para evitar que sean desalojados durante los cambios de posición.
También se ha identificado como una debilidad la falta de valoración sistemática y su correlación con la evolución y manifestaciones de la enfermedad del paciente, lo cual dificulta un pensamiento analítico y juicio crítico para tomar decisiones razonadas.
Los incidentes por Caídas han captado el interés debido a su gran impacto no sólo por las consecuencias en la integridad física del paciente si no por lo que significa para la imagen de seguridad en la cual confían los pacientes y sus familias y la responsabilidad legal de la institución. Del año 2002 al 2006 se han presentado 131 caídas con un promedio de 26 por año; en mayor proporción ocurren en el servicio de Medicina Interna donde la población predominante es de edad avanzada.
En estos cinco años el 46% de los pacientes tenía más de 70 años. El 54% de las caídas ocurrió en la noche y el 27,5% en la mañana. El 42% de los pacientes estaba en compañía de un familiar en el momento del incidente.
El 45% cayó de la cama, a pesar de las barandas y la razón más frecuente fue la necesidad de usar el baño y omitir el uso del timbre para solicitar ayuda. El 24% de las caídas se presentó en el baño mientras el paciente usaba el sanitario o se duchaba. En general, el argumento que esgrime el personal de enfermería comprometido es que el paciente prefirió o pidió estar solo en el momento de eliminar.
El 23% de los casos ocurrió cuando el paciente decide deambular o trasladarse de un sitio a otro, por ejemplo pasar de la cama a la silla, sin ayuda, resbala o presenta mareo.
Desde el año 2003 se implementó una escala de valoración del riesgo de caídas para cada paciente a su ingreso con el fin de implementar estrategias de prevención acordes con la situación individual de riesgo identificado. Como parte del plan de mejoramiento se organizaron grupos de trabajo con las personas implicadas en los eventos para crear en conjunto conciencia de la importancia de su prevención.
Se ha identificado la necesidad de garantizar o favorecer la permanencia de un acompañante informado de los riesgos de su familiar de caer y capacitado en medidas de protección y prevención acordes con el estado de salud y las necesidades individuales. También se ha insistido en la importancia de satisfacer las necesidades básicas (eliminación), detectadas y atendidas a través de rondas frecuentes.
En cuanto al medio ambiente se está mejorando la disponibilidad de bandas de seguridad para el traslado de pacientes en camillas, sillas y en las mesas de examen en áreas de medios diagnósticos.
Es claro que las medidas de prevención de caídas no son estándares válidos para la generalidad de los pacientes, los inmovilizadores pueden ser efectivos para un grupo de pacientes, pero para otros se convierten en una herramienta que incomoda al paciente, le genera agitación y acelera la caída.
Referencias Bibliográficas
1. Sarabia González O. Conceptos de seguridad del paciente. En: Seguridad del Paciente. México: Subsecretaría de Innovación y calidad. Secretaría de Salud. Boletín No. 1 sept. 2005. p.2.
2. Manual operacional. Comité de calidad de la atención de enfermería. Hospital Universitario Fundación Santa Fe de Bogotá, 2006.
3. Manual de Bioseguridad. Salud Ocupacional. Hospital Universitario Fundación Santa Fe de Bogotá, 2006.
4. To err is human, Building a Safer Health System. Institute of Medicine, 2001 p. 1, 30, 31, 55
5. Dovey SM, Phillips RL. Quality and Safety in Health Care. 2004; 13(5): 322 -23. Resumen ¿Qué debemos de reportar a los sistemas de reporte de errores médicos. En: Seguridad del Paciente. México: Subsecretaría de Innovación y calidad. Secretaría de Salud. Boletín No. 2, dic. 2005. p. 2,3.
* Enfermera con posgrado en Cuidado Intensivo de la Universidad Autónoma de Barcelona. Diplomado en Alta Gerencia en Salud de la Universidad Jorge Tadeo Lozano. Coordinadora del Comité de Prevención de Infecciones Intrahospitalarias. Presidenta del Comité de Evaluación de la Calidad de Atención de Enfermería del Hospital Universitario Fundación Santa Fe de Bogotá Correspondencia: epidemiologia@fsfb.org.co Recibido: marzo de 2007 Aceptado para publicación: abril de 2007 Actual. Enferm. 2007;10(2):31-34