Protocolo para la Aplicación del Procedimiento de Eutanasia en Colombia 2015
Introducción – Protocolo para la Aplicación de Eutanasia
Protocolo para Aplicación de la Eutanasia. En Colombia la esperanza de vida ha aumentado ocho años entre 1990 y 2012, pasando de 71 a 79 años en ambos sexos. Encontrándose entre las principales causas de mortalidad las condiciones no transmisibles como las enfermedades del sistema circulatorio y las neoplasias1. Estas enfermedades a menudo tienen un curso lento y progresivo que conlleva a sufrimiento al final de la vida. El cual puede verse prolongado por intervenciones médicas que mantienen con vida al paciente hasta la pérdida de su propia autonomía o afectación grave en su dignidad.
Esta situación ha sido observada por las altas Cortes, es así que en la sentencia C-239 de 1997 MP Carlos Gaviria, si bien dejo el tema en manos del legislador. Acordó que cuando una persona que
i) padezca de una enfermedad terminal que le produzca sufrimiento y que
ii) manifiesta su voluntad de provocar su muerte,
iii) deberá practicársele algún procedimiento médico. Normalmente eutanasia, realizado por un profesional de salud, que garantice su derecho a morir dignamente.
Posteriormente, en la sentencia T-970 de 2014, MP Luis Ernesto Vargas, la Alta Corporación encontró que a pesar de existir un precedente constitucional (Sentencia C-239 de 1997). La ausencia de regulación ha impedido que esa garantía se vea realmente materializada. En consecuencia, estableció las condiciones, sujetos activos, sujetos pasivos, contenidos de las obligaciones y forma de garantizar al derecho a morir con dignidad. En aras de asegurar la primacía de la Constitución ante la inexistencia de la reglamentación respectiva.
Para tal fin, en esta última decisión la Corte emitió dos órdenes al Ministerio de Salud y Protección Social:
(…) (i) Impartir una directriz para que se conformen los Comités Científicos interdisciplinarios que cumplirán las funciones señaladas en la sentencia T-970, entre otras y, (ii) sugerir un protocolo médico que sirva como guía para los médicos el cual será discutido por expertos de distintas disciplinas y que será referente para los procedimientos tendientes a garantizar el derecho a morir con dignidad”(…)
En cumplimiento de este segundo mandato, este Ministerio parte del postulado de que existe multiplicidad de procedimientos que garantizan una muerte digna. En el cual la elección a la garantía del derecho a morir con dignidad esta íntimamente relacionado con la predilección de la misma persona de escoger entre las diferentes opciones terapéuticas existentes cual considera se ajusta a un final digno de su vida. Y en algunas ocasiones, le apuntan al mejoramiento de su calidad de vida.
Un ejemplo de estos procedimientos, es el uso de los cuidados paliativos, reglamentados en el país. Los cuales han sido definido por la Organización Mundial de la Salud – OMS – como un
“Enfoque que mejora la calidad de vida de pacientes y familias que se enfrentan a los problemas asociados con enfermedades amenazantes para la vida. A través de la prevención y alivio del sufrimiento por medio de la identificación temprana e impecable evaluación y tratamiento del dolor y otros problemas, físicos, psicológicos y espirituales”.
Con el incremento de las enfermedades no transmisibles, los cuidados paliativos se convierten en una opción de manejo que ha sido reconocida a nivel Mundial por la 67a Asamblea General de Naciones Unidas. Al igual que se encuentran en el Plan de acción mundial para la prevención y control de las enfermedades no trasmisibles de la OMS de 2013-2020. En Colombia, se ha trabajado para que esta opción de salud, sea cada vez mas difundida y utilizada por los ciudadanos. Mediante la implementación progresiva de servicios de salud especializados, educación a los profesionales y disponibilidad adecuada de medicamentos.
De ahí la importancia de que se les ofrezcan a todas las personas, especialmente a los enfermos en fase terminal, esta posibilidad terapéutica, antes de plantear cualquier otro procedimiento relacionado con la garantía al derecho de la muerte digna. Y de esta manera, junto con la realización de las recomendaciones aquí sugeridas, las cuales aplican para la mayoría de estos procedimientos, se busca disminuir la incertidumbre y lograr el convencimiento de que los profesionales de salud involucrados en la atención han obrado con la debida diligencia.
En consecuencia, y en aras de garantizar que en la formulación, adopción, y evaluación de políticas públicas en materia de salud, salud pública, y promoción social en salud. Sean siempre bajo la observancia de la evidencia científica existente y ante la carencia de guías de prácticas clínicas o protocolos a nivel nacional que validen científicamente y legítimamente aspectos relacionados con el procedimiento de la Eutanasia se conformó un grupo metodológico y un grupo de expertos conformado por Universidades, Fundaciones y Sociedades Científicas. Así como un grupo de pacientes y cuidadores, para generar un protocolo para la aplicación de este procedimiento en Colombia.
Este documento presenta las mejores recomendaciones para la práctica clínica basadas en un análisis crítico de la bibliografía existente, tras una sesión pública se presentó la mejor evidencia disponible, y en consenso, se adoptaron y generaron puntos de buena práctica, las cuales, en ultimas, se constituyen en herramientas de apoyo para la toma asertiva de decisiones clínicas.
Resumen Protocolo del Procedimiento de la Aplicación de la Eutanasia
Recomendación – Definición Enfermo Terminal Susceptible a la Aplicación de Eutanasia En Colombia
Enfermo terminal es aquel paciente con una enfermedad medicamente comprobada avanzada, progresiva, incontrolable que se caracteriza por la ausencia de posibilidades razonables de respuesta al tratamiento, por la generación de sufrimiento físico -psíquico a pesar de haber recibido el mejor tratamiento disponible y cuyo pronóstico de vida es inferior a 6 meses.
Se establecen dos excepciones al criterio del pronóstico en los siguientes casos:
- En la insuficiencia cardíaca, se considerará como terminal, a los pacientes que se encuentran en estadio D y en quienes ha fracasado el soporte mecánico, los procedimientos para facilitar la retención de líquidos, las infusiones de inotrópicos intermitentes, el manejo de la anemia, el trasplante cardiaco u otros procedimientos quirúrgicos experimentales.
- En pacientes con enfermedad de la moto neurona, terminalita se considera en la tercera fase con parálisis total y dificultad respiratoria cuando la capacidad vital forzada sea inferior al 60 %.
Recomendación sobre los Criterios Clínicos y Pronósticos de Enfermos Terminales Oncológicos y no Oncológicos
- Primero, El médico tratante debe contar con el conocimiento necesario de la condición de base del paciente que le permita un buen nivel de predicción de supervivencia para definir su situación como enfermo terminal
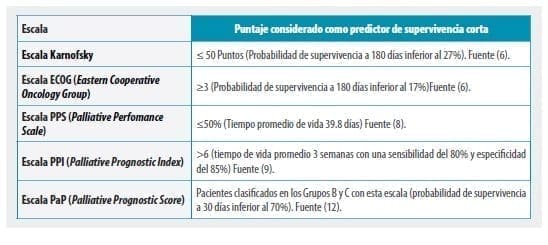
- Segundo, El médico tratante puede establecer la predicción clínica de pacientes con enfermedad oncológica mediante el uso de las siguientes escalas de predicción: Índice Pronostico Paliativo (PPI), Escala Paliativa Funcional (Palliative Perfomance Scale – PPS), Escala del Eastern Cooperative Oncology Group (ECOG), Escala Funcional de Karnofsky (KSP).
- Tercero, El médico tratante puede establecer la predicción clínica de los pacientes con enfermedad no oncológica, mediante el uso de la Guía para pronóstico de enfermedades no oncológicas de la National Hospice and Palliative Care Organization, el Indice de Barthel o una Valoración Multidimensional Individualizada.
(Lea También: Aplicación de La Eutanasia, Presentación)
Recomendaciones sobre los Procesos de Evaluación que Garanticen que el Paciente Tiene Capacidad De Solicitar La Aplicación De La Eutanasia
Requisito 1 – Condición médica
Se determinará la naturaleza de la enfermedad del solicitante (estado terminal). De acuerdo con la condición medica del solicitante. Se establecerá en que momento se esperaría la muerte (pronostico) si la decisión de eutanasia no se llevara a cabo. Debe informarse y registrarse en la historia clínica si el paciente fue informado de esto y si se considera que haya comprendido su situación actual.
Requisito 2 – Evaluación del sufrimiento
Se establecerá la naturaleza y describirá el sufrimiento, determinando si es “intolerable” y si hay o no perspectiva de mejora.
En esta valoración se reúne tanto la percepción del médico tratante (con las interconsultas o entrevistas que considere) como la expresión del solicitante, dando prelación a esta última.
Requisito 3 – Inexistencia de alternativas de tratamiento o cuidado razonables.
Para la condición medica no se proyecta que el paciente tenga opciones de mejoría y no existen alternativas de cuidado o tratamiento razonables. Debe indicarse cuales terapias medicas ha recibido. Incluyendo aquellas relacionadas con el manejo del sufrimiento, el dolor y los cuidados paliativos. Así como los cambios logrados o no con su instauración.
Debe determinarse que el paciente ha tenido acceso a un especialista en dolor y cuidado paliativo. Así como cualquier otro especialista que sea determinante para el tratamiento de su enfermedad. Y debe registrarse en la historia clínica el proceso de información sobre las alternativas para aliviar el sufrimiento y lo que piensa o decide el paciente sobre estas alternativas.
Requisito 4 – Persistencia en la solicitud explícita
El médico tratante valorara cuando fue la primera vez que el paciente expreso su solicitud y si esta se mantuvo en el tiempo (en el periodo legal mínimo de 25 días, sin perjuicio de los demás términos reglamentarios que se dispongan en la materia) o fue reiterada.
El médico tratante establecerá si la solicitud es voluntaria, libre de la influencia de otros y complementara la evaluación con otros medios como conversaciones con el paciente o identificara la existencia de “voluntad anticipada” escrita o registrada en la historia clínica.
Requisito 5 – Evaluación de la capacidad para decidir
Un psiquiatra o psicólogo clínico/de la salud debe establecer la capacidad para tomar decisiones del solicitante y determinara si esa decisión fue bien considerada. Un psiquiatra o psicólogo clínico/de la salud debe establecer la afectación por trastornos mentales o la disminución de la capacidad para toma de decisiones. Esta evaluación debe ser prioritaria y previa a la presentación al comité.
Requisito 6 – Segunda valoración
El Comité científico interdisciplinario para el derecho a morir con dignidad – o quien haga sus veces-, es el segundo evaluador que debe valorar los anteriores requisitos. Este Comité debe ser independiente del médico tratante (en especial, relación jerárquica), no debe haber atendido previamente al solicitante, y no debe tener relación personal/profesional con este. En el caso de discordancia entre las dos valoraciones, el Comité consultara con otro profesional y reevaluara el caso.
Requisito 7 – Integridad de la evaluación
El médico tratante y el Comité científico interdisciplinario para el derecho a morir con dignidad – o quien haga sus veces- deben basar su evaluación en la historia clínica, el documento escrito de solicitud, la conversación y examen clínico presencial del solicitante, y el dialogo con otros miembros del equipo tratante o de la familia, previa autorización del solicitante. Al solicitar la evaluación al Comité, el medico tratante debe realizar un resumen que incluya el objeto de la interconsulta.
Se verificará que el paciente, su familia o cuidadores han sido informados de cada etapa del proceso y acompañados por piscología si es requerido.
Recomendaciones para la Aplicación de Eutanasia en Enfermos Terminales que Han Aprobado los Criterios de Evaluación:
- Debe asegurarse que los medicamentos usados garanticen que el procedimiento de la eutanasia sea corto y certero, utilizando medicamentos de administración simple y letal.
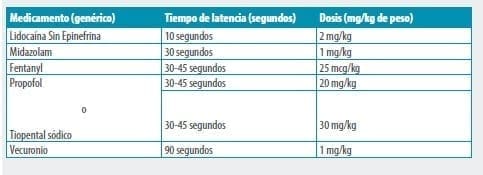
- Se recomienda que en todos los casos la secuencia de medicamentos a administrar sea:
Benzodiacepina
Opioide
Barbitúrico o equivalente
Relajante muscular - Se recomienda la administración sublingual del benzodiacepina (primer medicamento) con el fin de ofrecer una sedación adecuada para los procedimientos subsiguientes que se inician con la canalización venosa. La latencia puede ser hasta de media hora. De no ser posible, puede acudirse exclusivamente a la vía intravenosa
- Se recomienda la administración intravenosa exclusiva de los medicamentos restantes para llevar a cabo la eutanasia, por ser la más segura y expedita, dada la naturaleza del procedimiento a realizar.
- Se recomienda que el protocolo para la vía intravenosa sea (estrictamente en el orden anotado. La opción es Propofol o Tiopental en ningún caso se debe aplicar ambos):
- Recomendaciones de buena práctica del procedimiento:
- Utilizar una vena permeable.
- Debe confirmarse que la vena tenga flujo, el cual debe mantenerse perfundiendo líquidos (SSN 0.9% / Lactato Ringer) al menos a 100 cc/ hora.
- Se recomienda utilizar una aguja calibre 22G (no menor), para una correcta y adecuada perfusión y evitar extravasaciones o infiltraciones.
- Entre la aplicación de uno y otro medicamento, confirmar siempre que la vena en uso tiene flujo adecuado.
Ejemplo_1:Para sedar a un paciente de 60 kg por vía sublingual, debe realizarse lo siguiente: Confirmar que el paciente no este vomitando activamente.
|
Ejemplo_2:Para la aplicación de medicamentos de un paciente de 60 kg administrados todos por vía intravenosa, seguir esta secuencia de actividades: – Antes de iniciar, confirme que tiene a disposición inmediata el doble de la dosis de los medicamentos que calculara para administrar al paciente.
Espere 5 minutos y tome signos vitales del paciente (pulso central y tensión arterial no invasiva). De encontrar signos, repita midazolam, fentanil y propofol a la misma dosis anterior. Espere 5 minutos más y tome nuevamente los signos anotados. Declare la hora del fallecimiento e inicie los trámites que por protocolo tengan la EPS y la IPS relacionadas. |
- No se recomienda usar ninguna otra vía de administración, dado que las otras vías son farmacocinética y farmacodinamicamente no predecibles.
- Se recomienda no cambiar el orden de administración de los medicamentos ni omitir alguno de los medicamentos recomendados.
- No se recomienda administrar en ningún caso Cloruro de Potasio o Insulina.
Recomendación sobre dónde y quien debe Realizar el Procedimiento
Se recomienda que el procedimiento sea realizado en instituciones habilitadas de cuidados crónicos, respetando siempre la elección del paciente si el procedimiento quiere que se realice en un ámbito hospitalario o ambulatorio.
Se recomienda que el proceso sea realizado por un equipo multidisciplinario que incluya un médico especialista.
CLIC AQUÍ Y DÉJANOS TU COMENTARIO