Dr. Fernando Valero Cely
Profesor Asociado – Departamento de Cirugía – Unidad de Urología
Dr. Carlos Guzmán Bastidas
Profesor Asistente – Departamento de Cirugía – Unidad de Urología
Universidad Nacional de Colombia
Introducción
La prostatitis es una de las entidades que más impacto tiene en la calidad de vida de los pacientes, la gran mayoría de ellos han recibido múltiples tratamientos y han sido valorados por más de un urólogo, sin lograr mejoría de su sintomatología. Son sometidos a una serie de estudios que no conducen a un diagnostico acertado y por ultimo deben aceptar su enfermedad como una situación no modificable, con la cual deben aprender a convivir.
A pesar de la alta incidencia en el diagnóstico de Prostatitis, no existen en la literatura Guías de manejo de esta entidad y con gran frecuencia los tratamientos son empíricos, lo que ocasiona grandes costos y un elevado riesgo de desarrollo de resistencia bacteriana a los antibióticos. La prostatitis ha sido una entidad clínica de difícil diagnóstico, de etiología no bien definida, con criterios de diagnóstico no unificados, que hacen que los resultados de la terapia no sean favorables para los pacientes. Se ha denominado a la Prostatitis como “La canasta de la basura de la ignorancia clínica”.
En base a las consideraciones anteriores, se han dedicado grandes esfuerzos en la investigación de esta entidad y han sido de gran importancia los avances logrados durante las últimas tres décadas en el manejo de la prostatitis, en lo relacionado con su clasificación, etiología, patogénesis, diagnóstico y tratamiento.
Epidemiología
Es una patología de importante incidencia y con grandes repercusiones económicas por el número de consultas médicas que genera y por los costos de los estudios y tratamientos ordenados. Entre 1990 y 1996, se realizaron en Estados Unidos dos millones de diagnósticos de prostatitis por año, que corresponden al 8% de las consultas de urología y al 1% de las consultas de medicina general.1,15 Se practicaron en el mismo periodo cuatro millones de consultas por H.P.B.6
En los estudios publicados por McNaughton y col., la prostatitis fue mas comúnmente diagnosticada en hombres entre 36-65, años que en hombres entre 18-35 años. Es la tercera enfermedad más importante de la próstata y se considera que el 35-50% de los hombres serán afectados por prostatitis alguna vez en su vida.2 Los pacientes que han sido diagnosticados con prostatitis tienen un riesgo del 20% al 50% de hacer recurrencia.
Afecta entre del 10% al 14% de los hombres, de todas las edades y razas, con un impacto significativo en su calidad de vida.
Clasificación
En diciembre de 1995 se publicó la última clasificación de esta entidad, desarrollada por el NIDDK (Nacional Institute of Diabetes, Digestive and Kidney Diseases) grupo sobre Chronic Prostatitis. Esta define de una manera más precisa lo que concierne a la prostatitis crónica abacteriana, permitiendo una mejor orientación en el diagnóstico y por ende, obtener resultados más satisfactorios con los tratamientos ordenados.4
Además el Nacional Institute OF Health (N I H) con el grupo sobre prostatitis crónica, Chronic Prostatitis Cohort, (CPC ), validó el Indice de Severidad de Síntomas y calidad de vida para esta entidad.
La clasificación del NIDDK, tiene en cuenta cuatro categorías con una subdivisión de la categoría III.12
Categoría I: Prostatitis aguda bacteriana.
Categoría II: Prostatitis crónica bacteriana.
Categoría III: Prostatitis crónica abacteriana o Síndrome de dolor pélvico crónico.
Categoría IIIA: Síndrome de dolor pélvico crónico inflamatorio.
Categoría IIIB: Síndrome de dolor pélvico crónico no inflamatorio.
Categoría IV: Prostatitis inflamatoria asintomática.
Comparando esta clasificación con la que se tenía anteriormente, la prostatosis corresponde a la Categoría IIIA y la postatodinía a la Categoría IIIB. En esta nueva clasificación se introduce la Categoría IV, que corresponde a los casos en que los estudios anatomopatológicos de piezas quirúrgicas de origen prostático o en estudios del semen, hay evidencia de un cuadro de prostatitis inflamatoria que no ocasionan síntomas en el paciente.
Esta clasificación fue revisada y nuevamente aceptada en el I Trabajo Cooperativo Internacional sobre Prostatitis, realizado en noviembre de 1998.
Etiología
• Bacteriana
Del 5-10% de las prostatitis son de origen bacteriano y el 90-95% son no bacterianas.3,13
Los microorganismos implicados en la prostatitis bacteriana son los mismos que ocasionan la infección del tracto urinario (ITU), y por lo tanto, en su gran mayoría son gérmenes Gram (-): E. Coli, Proteus M., Klebsiella A., Enterobacter, Pseudomona A. y Serratia. Las cepas de E. Coli son las de mayor incidencia y son las responsables del 80% de las prostatitis bacterianas. El resto de Gram (-) son responsables del 10-15%. La infección es causada generalmente por un solo tipo de bacteria, las infecciones polibacterianas se presentan en forma muy ocasional.
En cuanto a los gérmenes Gram (+) se está de acuerdo en que sólo el Enterococo fecalis, es causante de prostatitis bacteriana crónica en el 5-10% de los casos; las demás bacterias Gram (+) rara vez ocasionan prostatitis y un grupo importante de ellas son consideradas flora normal de la uretra distal. El estafilococo aureus puede causar la infección, cuando se adquiere intrahospitalariamente sobretodo en pacientes con cateterismo uretral.
La prostatitis crónica abacteriana inflamatoria, es decir la Categoría IIIA, posiblemente sea causada por patógenos de difícil identificación como la Chlamydia, el Ureaplasma, los bacteroides o algún tipo de virus, sin embargo no hay estudios concluyentes que confirmen esto.
La prostatitis causada por hongos como Cándida, Blastomyses, Criptococos, Histoplasma, Coccidioides y Paracoccidioides, son raras y generalmente hace parte del cuadro clínico de una micosis sistémica, que se presenta en pacientes con severas alteraciones en su sistema inmunológico. Se pueden presentar también en forma incidental después de procedimientos transuretrales. El cuadro clínico es el de una prostatitis aguda que no responde a la terapia antibiótica usual y que puede evolucionar a abscesos prostáticos que requieren drenaje transuretral.7
El Mycobacterium Tuberculosis puede comprometer la próstata y causar una prostatitis tuberculosa que se asocia al cuadro clínico de una TBC genitourinaria o una TBC miliar.
La Prostatitis causada por Neisseria gonorrhoea, se presenta como complicación de un cuadro inicial de uretritis y en estos pacientes usualmente los cultivos de secreciones prostáticas son negativos, pero los estudios inmunológicos, como la presencia de anticuerpos contra N.gonorrhoea, confirman el diagnóstico. Por lo tanto, es importante tener en cuenta los antecedentes de Uretritis Gonocóccica en pacientes con prostatitis crónica abacteriana y orientar en tratamiento de una manera más precisa hacía una posible prostatitis gonocóccica.
• No Bacteriana
El Síndrome Obstructivo Urinario Bajo (SOUB), de origen mecánico, como en el caso de la HPB o la estrechez uretral de origen funcional, como las disinergias detrusor esfínter, o las vejigas nerurogénicas, se han considerado factores importantes en la etiología de la prostatitis crónica abacteriana. En estos casos las altas presiones que se originan en la uretra prostática favorecen el reflujo de orina a través de los ductos prostáticos desencadenando cambios inflamatorios en el parénquima prostático responsables de la sintomatología (Figura 1).
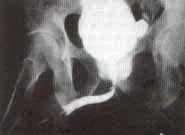
Figura 1 Uretrocistografía retrógrada que muestra severo reflujo de medio de contraste al parénquima prostático, en un paciente con prostatitis crónica, secundaria a una estrechez de la uretra bulbar. Se aprecia además un divertículo vesical.
En la Prostatitis categoría IIIB en donde no hay cambios inflamatorios, el síndrome doloroso pélvico puede ser parte del cuadro clínico de una neuropatía, que a su vez puede ser la causante de la disfunción miccional que favorece el fenómeno del reflujo de orina intraprostática.
Hay estudios de investigación que han demostrado procesos inflamatorios prostáticos de tipo inmunológico que indicarían una respuesta a un antígeno desconocido.
Patogénesis
La prostatitis bacteriana es el resultado de la colonización, a través de los ductos prostáticos que desembocan a nivel de la uretra prostática, del parenquima prostático. Esta colonización se lleva a cabo por el reflujo de orina infectada a través de dichos conductos, o por el ascenso de gérmenes patógenos causantes de la uretritis bacteriana. La inoculación bacteriana intrauretral, luego de actividad sexual, ocasionada por procesos inflamatorios bacterianos vaginales de la pareja, es un factor a tener en cuenta como paso inicial en la contaminación bacteriana prostática. Los hábitos sexuales de la pareja son importantes, sobre todo en aquellas parejas que mantienen coito anal sin ningún tipo de protección.
La mayoría de las infecciones de la próstata ocurren en la zona periférica, esto en parte favorecido por la orientación mas horizontal de los conductos prostáticos que facilita el reflujo de orina hacia los mismos.
También puede ser colonizada la próstata por vías hematógena o linfática aunque en una proporción muy baja y sobre todo en pacientes con fallas en su sistema inmunológico.
El reflujo de orina intraprostático ha sido demostrado en estudios de investigación con la instilación de partículas de carbono en la vejiga de pacientes que posteriormente eran sometidos a procedimientos quirúrgicos y la identificación en el espécimen quirúrgico de estas partículas en el parenquima prostático. El estudio cristalográfico de los cálculos intraprostáticos que confirman que sus componentes solo se encuentran en la orina, es una prueba más del papel que juega el reflujo, en la patogénesis tanto de la prostatitis bacteriana como la no bacteriana.
En la prostatitis no bacteriana, es probable que los componentes de la orina puedan desencadenar un proceso inflamatorio de origen químico responsable de la sintomatología referida por el paciente.
En el estudio realizado por Zermann y col., en 103 pacientes con Síndrome de dolor Pélvico, el hallazgo mas frecuente fue la disfunción del piso pélvico, manifestada como la falta de una adecuada relajación de los músculos estriados del piso pélvico o espasmo miofascial. La evaluación urodinámica de estos pacientes reveló espasmo o hipersensibilidad en la región del esfínter uretral externo, esfínter hipertónico y disinergia detrusor esfínter, que se traducía en un flujo obstructivo funcional. Debe tenerse en cuenta, entonces, que el dolor pélvico y la disfunción miccional en los pacientes diagnosticados con prostatitis Categoría III B, pueden ser causados por un desorden a nivel del SNC voluntario, que regula las vías implicadas en el control de la micción. Una mejor comprensión de la fisiopatología del dolor pélvico y de la actividad de los músculos estriados pélvicos, podrá conducir a una mejor prevención, una mejoría de los estudios diagnósticos y una mejor y más efectiva terapia.14
Todo factor que aumente la colonización bacteriana uretral o vesical, aumenta el riesgo de generar una prostatitis. Esto sucede en pacientes que manejan catéteres uretrales o que utilizan aparatos recolectores en el manejo de vejigas neurogénicas, la presencia de cuerpos extraños intrauretrales o intravesicales, la epididimitis y las derivaciones vesicales permanentes. La disfunción secretoria prostática, manifestada como las bajas concentraciones de zinc, un potente factor antibacteriano de las secreciones prostáticas, es un hecho a tener en cuenta.
Clínica
• Prostatitis Bacteriana Aguda (PBA)
El cuadro clínico es típico y fácilmente identificado por el médico. El paciente consulta por dolor pélvico o abdominal bajo, además dolor a nivel perineal y cuadros variables de dificultad para la micción, dolor miccional severo y aumento de la frecuencia urinaria. A este cuadro se asocian síntomas de respuesta inflamatoria sistémica: taquicardia, fiebre, escalofríos, malestar general, nausea y vómito, y si el proceso infeccioso se generaliza se presentará un cuadro de sepsis con hipotensión y alteraciones de conciencia. Al tacto rectal la próstata se encuentra aumentada de tamaño, hipertérmica, muy dolorosa. En caso de formación de abscesos se palparán áreas fluctuantes en el parénquima. En esta fase, esta contraindicada la practica de masaje prostático para obtención de secreciones para estudio bacteriológico. La sola toma de muestra de orina para urocultivo nos permitirá identificar el gérmen causante de la prostatitis.
Histológicamente en la P.B.A. se encuentra un marcado cuadro inflamatorio agudo focal o generalizado, con gran infiltración de polimorfonucleares, descamación celular intraductal, presencia de macrófagos, células plasmáticas, hiperemia, edema y formación de micro abscesos o grandes abscesos en los casos mas complicados.
• Prostatitis Crónica (PC)
El cuadro clínico de la prostatitis crónica es similar tanto en la prostatitis bacteriana como en la no bacteriana o sea las categorías II y III. Se caracteriza por una sintomatología de larga evolución, mayor de tres meses, consistente en dolor perineal, dolor hipogástrico asociado a síntomas irritativos urinarios bajos, disuria, aumento de la frecuencia urinaria y síntomas obstructivos micionales variables similares a los referidos por los pacientes con H.P.B. Puede presentarse dolor peneano o testicular, molestias con la eyaculación y hemospermia. Al tacto rectal se puede encontrar un espasmo doloroso del esfínter anal externo. La próstata puede ser dolorosa, pero generalmente no hay cambios específicos que confirmen el diagnostico.
Histológicamente en la (PC), el cuadro inflamatorio no es específico y es menos severo que en la (PBA). El proceso inflamatorio es más focal y hay infiltración de células plasmáticas, macrófagos y linfocitos. Este mismo cuadro se ve en los casos de prostatitis crónica no bacteriana inflamatoria.
Diagnóstico
El diagnóstico de prostatitis se debe basar en la Historia Clínica, el Examen Físico y los estudios complementarios de las secreciones protáticas. Sin embargo, en el caso de la prostatitis crónica el cuadro clínico es muy variable y los exámenes de laboratorio no son concluyentes; estos pacientes han sido sometidos a tratamientos sin una respuesta adecuada y con frecuencia han sido valorados por varios médicos buscando solución a su patología sin encontrar una respuesta favorable luego de múltiples tratamientos.
Loa estudios radiológicos y endoscópicos pueden identificar patología asociada, pero no confirman el diagnostico de prostatitis crónica. En casos especiales, como en la Prostatitis Granulomatosa, las biopsias de próstata son el único medio confirmatorio de la patología; en el resto de Prostatitis Crónicas, los hallazgos histopatológicos no son confiables, pues existe la posibilidad de no encontrar ninguna alteración y esto debido a que por ser los cambios inflamatorios focales, en una toma de biopsia estos pueden quedar excluidos.
En la Prostatitis Bacteriana Aguda se tomará muestra de orina para Urocultivo, Cuadro Hemático, Pruebas de Función Renal y los laboratorios que se requieran de acuerdo a la gravedad del cuadro clínico.
En la Prostatitis Crónica Bacteriana el cultivo de orina y de secreciones prostáticas permitirá identificar el germen causante de la infección.
Los estudios Urodinámicos y de Videocistografía están indicados en los pacientes con Prostatitis Categoría III A y B.
