A propósito de un Caso Ilustrativo. Revisión de la literatura y recuento histórico
José Félix Restrepo Suárez 1, Enrique Calvo Páramo 2, Federico Rondón Herrera 3, Adriana Rojas Villarraga 4, Paúl Méndez Patarroyo 5, Antonio Iglesias Gamarra 6
1 Profesor Asociado de Medicina Interna y Reumatología.
Coordinador Unidad de Reumatología. Universidad Nacional de Colombia.
2 Profesor Asistente de Radiología. Universidad Nacional de Colombia.
3 Profesor Asistente de Medicina Interna y Reumatología. Universidad Nacional de Colombia.
4 Residente de IV año de Reumatología. Universidad Nacional de Colombia.
5 Residente de IV año de Reumatología. Universidad Nacional de Colombia.
6 Profesor titular de Medicina Interna y Reumatología. Universidad Nacional de Colombia.
Resumen
Presentamos el caso de una paciente con neumonitis lúpica, a quien se le hizo tratamiento con altas dosis de glucocorticoides, presentando desmineralización marcada de hueso a nivel de columna vertebral, con fracturas severas, de aparición rápida, el cual ilustra de manera clara los efectos secundarios de estos medicamentos sobre el hueso y la importancia de conocerlos, prevenirlos e implementar una terapia adecuada tempranamente. Hacemos una corta revisión histórica desde el inicio del descubrimiento de los glucocorticoides hasta llegar a las primeras descripciones sobre efectos secundarios de estos medicamentos, en especial la osteoporosis; analizamos la epidemiología, la etiopatogénesis y las formas de prevención y tratamiento de la osteoporosis inducida por glucocorticoides.
Palabras Clave: Glucocorticoides, osteoporosis.
Summary
We present a case of lupus neumonitis in a woman, who received high doses of glucocorticoids as part of her treatment, and who presented severe bone demineralization of in the spine with fractures, of rapid development, that illustrate clearly the side effect of these drugs over the bone and the importance of recognize, prevent and treat it early and appropriately. We make also a short historical revision since the discovery of glucocorticoid until the first descriptions about the side effects of these drugs, in special the osteoporosis. We also analyze the epidemiology, the etiopathogenesis and the form to prevent and treat the glucocorticoid induced osteoporosis.
Key Words: Corticosteroids, osteoporosis.
Presentación del caso clínico
Mujer de 19 años, estudiante de segundo semestre de una carrera técnica en el SENA quien presentó tres años atrás eritema malar, fotosensibilidad, dolor y edema articular comprometiendo en forma simétrica manos, metacarpofalángicas, interfalángicas proximales, carpos, codos, rodillas y cuello de pies, dolor en hombros y cadera limitándola funcionalmente en forma severa; adicionalmente presentó derrame pulmonar. Tenía pruebas inmunológicas de julio de 2001 encontrando ANAs 1: 2560 moteado y 1: 320 citoplasmático, anticuerpos anti Ro 89. 6EU, anti Sm 190. 7EU, anti RNP 318. 3EU, anti DNA positivo y consumo de la fracción C4 del complemento y proteína C reactiva elevada.
Inicialmente fue valorada por dermatología iniciando prednisona y cloroquina, con diagnóstico de Lupus Eritematoso Sistémico, pero no siguió un tratamiento ni seguimiento regular.
Como antecedentes de importancia es G0P0 con amenorrea de un año de evolución y la madre de la paciente sufre de Lupus Eritematoso Sistémico. La paciente fue intervenida quirúrgicamente en agosto de 2001 por peritonitis secundaria a apendicitis durando casi dos meses hospitalizada y gran parte de este tiempo en la Unidad de Cuidado Intensivo. En abril de este año fue hospitalizada por síndrome febril prolongado, disnea de medianos esfuerzos y edema articular. Durante esta hospitalización se realizó estudio radiológico de tórax donde se aprecia disminución del volumen pulmonar del hemitórax derecho con infiltrados de tipo intersticial en la base del mismo hemitórax, ecocardiografía transtorácica dentro de límites normales, curva de flujo volumen con un patrón restrictivo, sedimento urinario anormal por proteinuria de 75mg/dl, leucocitos de 2025xC, hematíes 2025xC, cilindros granulosos 02xC y hialinos 24xC, anticuerpos anticardiolipinas IgG e IgM negativos (Tablas 1 y 2) y por la presencia de adenomegalias cervicales anteriores se le realiza biopsia de ganglio linfático que fue informada con algunos acúmulos linfoides y descartando malignidad. Fue dada de alta un mes después tomando prednisona a dosis de 45 mg al día, cloroquina 250 mg al día e isoniazida a dosis profilácticas de 300 mg al día, sin fiebre y con diagnóstico de egreso de neumonitis lúpica.
Tabla 1. Pruebas inmunológicas realizadas
| Julio de 2001 | Abril de 2002 | |
| ANAs anti Ro (VR <80EU) anti La (VR <80EU) anti Sm (VR <80EU) anti RNP (VR <80EU) anti DNA (VR <80EU) C3 (85-120 mg/dl) C4 (12-20 mg/dl) RA test Anti cardiolipina IgG (VR <20 GPL/ml) Anti cardiolipina IgM (VR <20 MPL/ml) |
1: 2560 moteado 1: 320 citoplasmático 89. 6 EU 8. 2 EU 190. 7 EU 318. 3 EU Positivo +++ 109 mg/dl 9 mg/dl Negativo |
17. 1 UGPL/ml 5. 6 UMPL/ml |
Tabla 2. Pruebas de Laboratorio
| Julio de 2001 | Mayo de 2002 | |
| Proteína C reactiva (VR <6 mg/dL) | 12 mg/dL | |
| Parcial de Orina · Proteínas · Eritrocitos |
75mg/dL 150 por mcL |
|
| Sedimento urinario · Células epiteliales bajas · Leucocitos · Hematíes · Bacterias · Moco · Cilindros granulosos · Cilindros hialinos |
6-10xC 20-25xC 20-25xC ++ ++++ 0-2xC 2-4xC |
Fue vista por el Servicio de Reumatología de la Universidad Nacional de Colombia en el servicio de consulta externa de la Clínica Carlos Lleras el 4 de julio de 2002 encontrando severos signos de hipercortisolismo por fascies cushingoide, congestión facial, obesidad centrípeta, signo de la joraba de búfalo, aumento de la cifosis dorsal, atrofia en extremidades y atrofia cutánea, por lo cual se inicia disminución gradual de prednisona hasta 30 mg al día y se solicita depuración de creatinina y proteinuria en orina de 24 horas y estudios radiológicos de columna dorsolumbar. Asiste a la consulta por segunda vez el 27 de septiembre de 2002 refiriendo dolor intenso e incapacitante a nivel de columna dorsal baja y región lumbar con irradiación en banda hacia región anterior en forma bilateral. Este dolor limitaba parcialmente las actividades cotidianas básicas y le impedía la asistencia al estudio. Al examen físico se aprecia aumento de la cifosis dorsal y disminución de la lordosis lumbar con intenso dolor a la palpación a nivel de T8 a L2 con gran limitación por dolor exquisito.
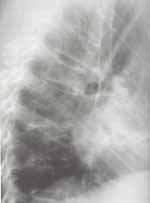
El estudio radiológico de columna dorsolumbar mostró fracturas por acuñamiento grado uno a nivel de T5 y de T10 a L1 y grado tres a nivel de T7, fracturas bicóncavas grado uno a nivel de T3, T5, T8 a T 11, grado dos en T12 y L1 y llama la atención un grueso borde esclerótico en el borde superior del cuerpo vertebral de L1, bordes inferiores de los cuerpos vertebrales de T11 y T12 y un borde esclerótico más delgado en cara superior de T10 a T12 y carillas inferiores de los cuerpos vertebrales de T10 y T11 (Figuras 1 a 3).
Figura 1. Condensación periférica del borde superior del cuerpo vertebral de L1, de los bordes inferiores de los cuerpos vertebrales de T11 y T12, así como de los bordes superiores de T10 a T12 y carillas inferiores de los cuerpos vertebrales de T10 y T11. Estos cambios que conducen a unos márgenes vertebrales superior e inferior radiodensos, son una característica de la osteoporosis inducida por glucocorticoides.
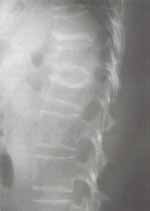
Figura 2. Fracturas por acuñamiento grado uno a nivel de T10 a L1.
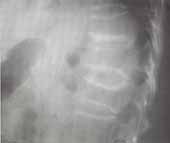
Figura 3. Fractura por acuñamiento grado uno de T5.
Discusión
En el tratamiento de las enfermedades reumáticas, los glucocorticoides (GC) constituyen un papel fundamental por su potente acción antiinflamatoria e inmunosupresora, pero su utilidad se puede ver cuestionada por la presencia de efectos adversos que en algunos casos pueden ser peores que la enfermedad misma. Está muy bien establecido que los GC inducen pérdida ósea y favorecen la aparición de fracturas, con la incapacidad consiguiente y altos costos en su atención.
El caso presentado aquí de una paciente con neumonitis lúpica, a quien se le hizo tratamiento con altas dosis de glucocorticoides, presentando desmineralización marcada de hueso a nivel de columna vertebral, con fracturas severas y de aparición rápida, ilustra de manera clara los efectos secundarios de estos medicamentos sobre el hueso y la importancia de conocerlos, prevenirlos e implementar una terapia adecuada tempranamente. Hacemos una corta revisión histórica desde el inicio del descubrimiento de los glucocorticoides hasta llegar a las primeras descripciones sobre efectos secundarios, en especial la osteoporosis.
Historia
Los glucocorticoides (GC) fueron utilizados por primera vez hace más de 50 años en la Clínica Mayo en Rochester para el tratamiento de la artritis reumatoide (AR) por Philip Hench y sus colaboradores. Desde entonces, innumerables estudios se han realizado donde se demuestran los beneficios, así como las desventajas de usarlos en la AR y otras enfermedades inflamatorias 1-3.
De acuerdo con la narración de Philip S. Hench, realizada en Estocolmo el 11 de diciembre de 1950 al recibir el Premio Nobel de Medicina y con su relato en mayo de 1953, la historia de los esteroides empieza cuando él observó el 4 de abril 1929 un paciente en la Clínica Mayo quien expresaba que la inflamación articular que padecía mejoraba después de un episodio de ictericia, y que la sintomatología reaparecía con la mejoría de la misma; así mismo observó mejoría de la artritis durante el embarazo. El Dr. Hench consideró que existía una sustancia X, que podría ser una hormona común a ambos sexos, que era la responsable del efecto antirreumático y antialérgico 4-6 en las pacientes embarazadas o con ictericia.
En mayo de 1948, los colaboradores del Dr. Hench, especialmente los doctores Kendall y Harold L Mason, lograron sintetizar una pequeña cantidad de 17-hidroxi-11- dehidrocorticosterona, llamada “Componente E” derivada de la bilis. En septiembre de 1948, los Drs. Hench, Slocumb y Polley les suministraron este Componente E a varios pacientes con AR.
La cortisona fue utilizada en una mujer casada de 29 años que tenía una artritis reumatoide de cuatro años y medio de evolución; en los estudios de rayos X se observaron cambios destructivos en cadera derecha y muchas articulaciones además de inflamadas, se encontraban rígidas. Debido a la incapacidad de la paciente fue hospitalizada el 20 de septiembre de 1948 y el día 21 de septiembre de 1948 por primera vez se utiliza la cortisona en una paciente con una enfermedad reumática.
Se le inició tratamiento con 100 mg IM del Compuesto E. El día 24 de septiembre la paciente pudo levantarse, caminar y mejorar su orexia. El día 27 de septiembre, una semana después del inicio del tratamiento con el Compuesto E, la mejoría de las manifestaciones articulares, la rigidez muscular y el dolor mejoraron espectacularmente. Ocho días se mantuvo la terapia con una dosis de 100 mg/día, cuatro días con 50 mg/día y luego a 25 mg/día, con esta dosis hubo una recaída. La alegría y el entusiasmo de Hench y col fue grande. La administración de la cortisona en forma de acetato resultó en una pronta mejoría de las manifestaciones esqueléticas, constitucionales y de laboratorio. Los investigadores observaron la recaída al suspender la cortisona dos a cuatro días después y describieron los signos del hiperadrenalismo con la administración prolongada y su mejoría al descontinuarla. Después de esto, el Dr. Hench escribió: “El efecto antirreumático del Componente E es distinto a todos los remedios conocidos hasta ahora, excepto la ictericia y el embarazo”7-12 .
En marzo de 1949 los doctores Hench, Slocumb y Polley recibieron del Dr. Harold Hailman de los Laboratorios Upjohn otro compuesto derivado de la corteza adrenal que se denominó Compuesto F de Kendall (o hidrocortisona) y que también se utilizó en otro paciente con artritis por dos semanas, cuyos efectos fueron comparables al Compuesto E y a la ACTH 13 .
Con el fin de asegurarse de estos hallazgos antes de su publicacion oficial, el Dr. Hench invitó a cinco investigadores de artritis de varias ciudades norteamericanas para que observaran de primera mano a dos pacientes con AR sometidos al tratamiento con el Componente E. La demostración fue muy convincente y estos investigadores fueron invitados a utilizar el nuevo tratamiento durante dos semanas en dos pacientes de su propia localidad y a informar los resultados en forma independiente en el Séptimo Congreso Internacional de Enfermedades Reumáticas de la ciudad de Nueva York, que se considera como el aporte más importante al conocimiento de las enfermedades reumáticas.
En el año 2002 se cumple el 52 aniversario de la entrega del Premio Nobel de Medicina al Dr. Hench y sus colaboradores Kendall y Reichstein por el descubrimiento del tratamiento de las enfermedades reumáticas con glucocorticoides.
Louis J. Soffer, Marvin F. Levitt y George Baehr 14 del Mount Sinai de New York utilizaron cortisona y ACTH en 34 pacientes con varias enfermedades (14 pacientes con lupus, 6 con hipertiroidismo, 2 con poliarteritis nodosa, 4 con artritis reumatoide, 1 con dermatomiositis, 1 con síndrome nefrótico, 1 con glomerulonefritis crónica, 1 con síndrome de Löeffler, 1 con pénfigo, 1 caso de esclerodermia y 2 con fiebre reumática). Utilizaron 150 a 200 mg/día y 100 a 150 mg de ACTH, se administraron en cuatro dosis. Los pacientes se trataron por dos a cuatro semanas, la mejoría se presentó rápidamente con la mayoría de los síntomas; la leucopenia, la trombocitopenia y la nefritis mejoraron, pero al suspender el tratamiento se producía una recaída para el ACTH entre las 12 a las 18 horas de la suspensión y con la cortisona a los dos a cuatro días. Once de los catorce pacientes de lupus respondieron adecuadamente a los esteroides y en los casos con leucopenia, trombocitopenia y nefritis el tratamiento se prolongó hasta por siete meses. Este grupo de investigadores describió por vez primera las complicaciones de los esteroides como hipertensión, depresión, convulsiones, pigmentación, hirsutismo, estrías, insuficiencia cardiaca congestiva, alcalosis y diabetes. En 1954 Soffer, Elster y Hamerman 15 informaron sobre 32 pacientes (6 hombres y 26 mujeres) tratados con cortisona y ACTH, algunos de los cuales tenían 40 meses de observación, cuyas edades oscilaban entre 11 a 60 años. Describieron otras complicaciones de los esteroides como el síndrome de Cushing, las infecciones, el acné, la alopecia, el hirsutismo, la alcalosis metabólica, las estrías abdominales, la diabetes, la úlcera péptica y describen tres casos de OSTEOPOROSIS, además describieron la fractura por comprensión a nivel de la primera vértebra lumbar y la XII vertebral dorsal, es decir, mencionan por primera vez la OSTEOPOROSIS inducida por esteroides y utilizan para ello la metiltestosterona para el dolor, pero hacen hincapié en que no hay mejoría radiológica, pero sí del dolor.
Con el entusiasmo por los efectos antiinflamatorios de la cortisona, también creció el desencanto por los efectos potencialmente serios e indeseables, no obstante la importancia del descubrimiento de los GC, va mucho más allá del interés como antirreumático. Este hecho cambió para siempre la investigación médica y abrió las puertas a la investigación de la inflamación, la inmunología, con la participación de la bioquímica y la genética en las enfermedades reumáticas.
Epidemiología
Sin tener en cuenta la edad, sexo o raza, el tratamiento con GC disminuye rápidamente la masa ósea en los primeros doce meses, la cual puede ser parcialmente reversible al descontinuar la terapia. No hay un acuerdo unánime acerca de que sean los corticoides, los únicos responsables de esta pérdida, se implican factores predisponentes, como baja ingesta de calcio, inmovilización, postmenopausia y factores dependientes de la enfermedad y de su tratamiento.
Los GC constituyen el principal factor de pérdida ósea, existiendo controversia sobre la dosis que produce pérdida ósea; algunos autores indican que dosis mayores a 7,5 mg/día de prednisona o su equivalente aumentan la pérdida ósea fisiológica, y que dosis menores o iguales a 7,5 mg/día se consideran de relativa seguridad en su acción sobre el hueso y es la que menos se asocia con osteoporosis clínicamente significativa 16-17 .
La administración en días alternos no previene la pérdida ósea y su uso por vía intra-articular no parece tener efectos sistémicos.
Es importante considerar los efectos propios de las enfermedades reumáticas como consecuencia de la inflamación e inmunosupresión, así como de las disfunciones hormonales, de las drogas utilizadas, y las características individuales de cada paciente como el peso, la predisposición genética, etc.
Los GC usados generalmente son los de vida media corta e intermedia como la hidrocortisona, prednisolona, prednisona, metilprednisolona, deflazacort y triamcinolona. El deflazacort, corticoide de tercera generación, tiene menos efectos secundarios sobre el metabolismo óseo, el crecimiento y el metabolismo de los hidratos de carbono.
Aunque hay acuerdo general sobre la utilidad de los GC, así como sobre los riesgos para el sistema óseo, ni los reumatólogos ni otros especialistas del área de medicina interna utilizan en forma sistemática medidas de prevención para la pérdida ósea mediada por los GC.
En un estudio realizado en Notinngham (Reino Unido), se encontró que el 0,5% de la población utiliza GC en forma crónica, de éstos sólo el 14% había recibido alguna medida profiláctica en 4 años 18 , y para hacer las cosas peores, en el subgrupo de mujeres mayores de 45 años en terapia con GC, sólo un 10% recibía terapia hormonal de reemplazo.
En un estudio de pacientes con AR, se encontró que el 25% de usuarios de GC presentó fracturas, comparado con el 15% en los no usuarios 19 , el estudio de Saag mostró que las fracturas son el efecto adverso más serio en los pacientes recibiendo GC 20 , lo cual ha sido confirmado por otros 21 .
Entre el 30 y el 50% de pacientes presenta fracturas a los 10 años de tratamiento con GC, 30% de la masa ósea trabecular se pierde en los primeros meses de tratamiento y la densidad mineral ósea está disminuida entre un 10 y 20% en los pacientes usuarios de GC comparado con los que no los usan 22.
