Para Disminuir las Complicaciones Relacionadas con el Catéter Subcutáneo
Strategy in Oncologic Nursing for Reducing Complications Relating Subcutaneous Catheters
María Isabel Camacho Rojas*
Resumen
La vía subcutánea es el acceso de elección para el cuidado domiciliario de los síntomas del paciente con enfermedad crónica y oncológica terminal. El catéter subcutáneo puede ser insertado en diferentes sitios anatómicos, aunque el tercio medio de la cara antero-externa del brazo (deltoides) y la región infraclavicular se utilizan con mayor frecuencia. Tiene indicaciones precisas y múltiples ventajas, pero aunque es un procedimiento tolerado por el paciente puede presentar complicaciones en especial las infecciosas.
Este artículo pretende mostrar la experiencia del Servicio de Cuidado Paliativo y estandarizar el proceso de enfermería.
Palabras clave: enfermería, complicaciones catéter subcutáneo, cuidado paliativo.
Abstract
The subcutaneous access is the method of election in the home care of patients with chronic or neoplastic illnesses in terminal condition. The subcutaneous catheter can be placed in different anatomic sites, although the middle third of the anterior and external areas of the arm (deltoid) and the infraclavicular region are most frequently utilized. It has specific indications and multiple advantages, but although it is well tolerated by the patient, it can develop complications, especially septic.
This article pretends to demonstrate the experience of our Palliative Service and standardize the procedure.
Key words: nursing care, subcutaneous catheter complications, palliative care.
El acceso subcutáneo está indicado en casos de pacientes con disfagia, en estado de coma, obstrucción intestinal no quirúrgica, náuseas y vómito, confusión, delirio, convulsiones, últimos días de vida, agonía, necesidad de sedación y dolor crónico, entre otras.(1,2)
Puede ser utilizado de forma continua e intermitente.(1) La forma continua es la más utilizada y se realiza a través de infusores, que liberan la medicación en el tejido celular subcutáneo de una manera continua, alcanzando niveles constantes en el plasma y la posibilidad de mezclar varios fármacos en el mismo infusor, aunque se recomienda no mezclar más de tres fármacos. En la forma intermitente los fármacos se administran a través de un catéter plástico (22 Ga) colocado en el tejido celular subcutáneo.(1-4)
Tiene como ventajas: la seguridad de la técnica, no es doloroso, permite la administración de medicamentos solos o combinados y la hidratación en casa; es poco costoso, de fácil cuidado y supervisión, disminuye las complicaciones infecciosas, no limita la movilidad del paciente y evita múltiples punciones. A pesar de ser un procedimiento de baja complejidad, se presentan complicaciones asociadas que requieren un seguimiento durante el tiempo de utilización.(5-8)
Con el objetivo de implementar una estrategia de enfermería oncológica para disminuir las complicaciones y debido al desconocimiento del manejo de esta vía por parte del personal de enfermería, se realizó seguimiento a 14 pacientes durante cuatro meses. Nueve pacientes requirieron cambio, para un total de 30 catéteres utilizados.
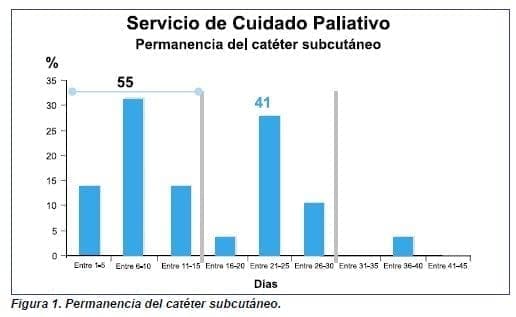
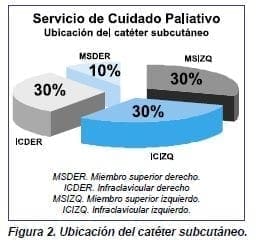
Se pudo determinar el porcentaje de duración del catéter subcutáneo de acuerdo con el lugar de inserción del catéter, información que permitió identificar las principales complicaciones (figuras 1-3).
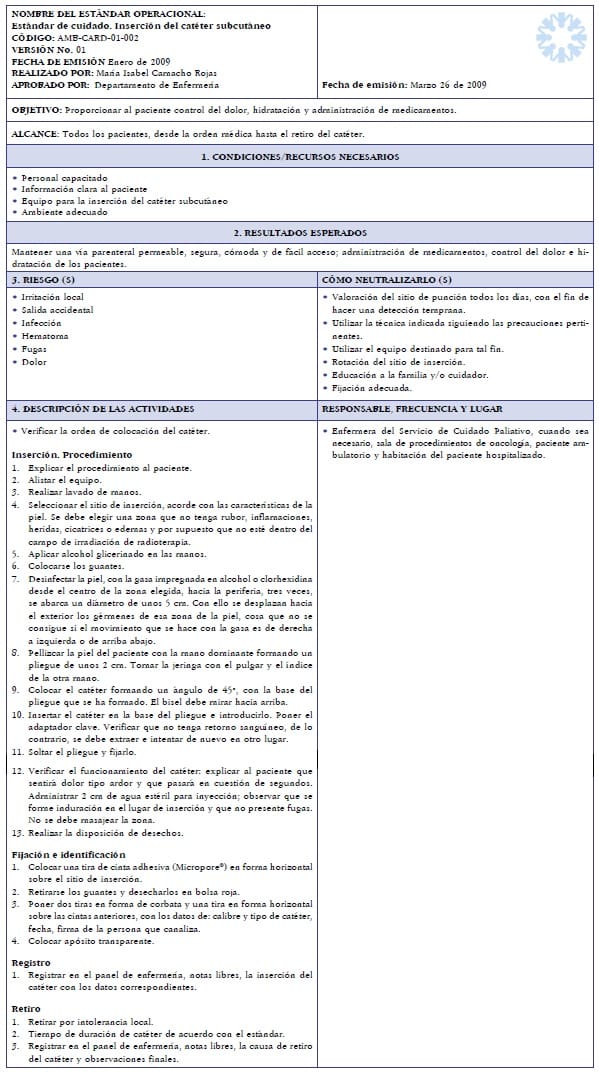
Después de analizar los resultados de este trabajo se diseñó el estándar de cuidado, instrumento que el personal de enfermería utiliza para unificar criterios, conocer el proceso, realizar el seguimiento e identificar los posibles riesgos. Se elaboró el consentimiento informado, documento que contiene la información general sobre el procedimiento, indicaciones y riesgos, que el paciente firma una vez se explica, lee y entiende. Se diseñó la hoja de registro y seguimiento y se definió el equipo básico de inserción y los indicadores de seguridad del paciente que complementan el desarrollo del trabajo.
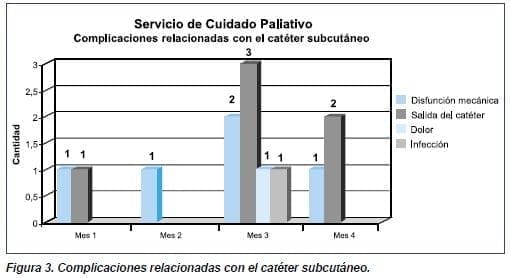
La aparición de complicaciones relacionadas con la utilización del catéter subcutáneo depende de tres factores: sitio de inserción, educación brindada al cuidador y el seguimiento realizado. Controlados estos factores se logrará prolongar el tiempo de permanencia lo cual redundará en una mejor calidad de vida para el paciente, se evitan múltiples punciones y el incremento de problemas como el reingreso a la institución, la reaparición de los síntomas y los desplazamientos innecesarios, entre otros.
Referencias Bibliográficas
1. Pascual López L, Sanmartin Almenar A. Utilización de fármacos por vía subcutánea en cuidados paliativos. Societat Valenciana de Medicina Familiar i Comunitaria. Disponible en: https://www.svmfyc. org/Fichas/Indice.asp. Consultado en: mayo de 2009.
2. Pascual L, Portaceli A, Ros A. Utilización de la vía subcutánea para el control de síntomas en un centro de salud. Aten Primaria 2001; 28(3):185-187.
3. Busquet X, Morros C, Busquet C, Duocastella P, Gomis M. La vía subcutánea en atención domiciliaria: un estudio prospectivo. Medicina paliativa 2001;8(4):173-80.
4. Hernández Pérez B, Lopez López C, García Rodríguez MA. Vía subcutánea. Utilidad en el control de síntomas del paciente terminal. MEDIFAM 2002;12(2): 44-54.
5. Ibor P y col. Vía subcutánea: una vía de administración alternativa de medicamentos en asistencia domiciliaria a pacientes terminales. Colombia Médica 2006;37:219–21
6. Lamelo F, San Martin J, Vila M, Aldamiz B, Rodriguez A. La administración subcutanea de medicamentos en cuidados paliativos. Med Integ 1996; 27(9):383-386.
7. Llimós A, Sibina M. Porta J, Ylla-Catalá E, Ferrer M. Utilización de la vía subcutánea en Cuidados Paliativos. Med. Pal 1999;6(3):121-7.
Bibliografía
• Astudillo W, Mendinueta C, Orbegozo Ana. Presente y futuro de los cuidados paliativos Disponible en:
https://www.oncologiasalamanca.org/Titulo%20propio/documentos/29Noviembre2008/lecturas_4%20de%20Nov%202008/PRESENTE%20Y%20FUTURO.pdf
• Lopez I E. Enfermería en Cuidados Paliativos. Madrid: Ed. Medica Panamericana, 1998, p 197-207.
• Schumacher K, Setsujo, K. West C., Hawkins C. Johnson C. et al. Putting cancer pain management regimens into practice at home. J. Pain Symptom Manage 2002;23:369-82.
Anexo 1. Estándar de Cuidado. Inserción del Catéter Subcutáneo
Anexo 2. Consentimiento Informado de la Inserción del Catéter Subcutáneo


* Enfermera, Especialista en Enfermería Oncológica. Servicio de Cuidado Paliativo, Hospital Universitario de la Fundación Santa Fe de Bogotá, Colombia
Correspondencia: maria.camacho@fsfb.org.co
Recibido: mayo de 2009
Aceptado para publicación: mayo de 2009
Actual. Enferm. 2009;12(2):29-33
El equipo de salud
• Optimizar las relaciones interpersonales y propiciar mejor comunicación entre los diferentes actores relacionados con la atención en salud a través de reuniones interdisciplinarias, revisión en conjunto de los pacientes en cada turno, seguimiento común de datos, resultados y procedimientos realizados que se constituyen en un punto primordial para la disminución y prevención de los EA, Sin embargo, poco sirven las medidas antes descritas si no se reconoce, divulga y analiza el problema de la ocurrencia del evento adverso.
• Desarrollar espacios para la divulgación, discutir y analizar los EA, sin conductas punitivas, lo que permite reconocerlos, tipificarlos y caracterizar las condiciones de ocurrencia.
• Implementar en las unidades de cuidado intensivo comités de “calidad en el cuidado”, donde se realizan reuniones interdisciplinarias que evalúen los procesos en la unidad a partir del análisis de los indicadores, adherencia a los estándares, reporte de los incidentes y eventos adversos.
• Participación de un profesional de enfermería, médico intensivista, auxiliar de enfermería en los comités generales de seguridad que permitan enriquecer los análisis de los eventos adversos y las posibles soluciones desde su experticia y formación académica, ya que es más fácil hacer análisis de las situaciones cuando se conoce el contexto y el funcionamiento de áreas especializadas.
Finalmente a partir de los eventos adversos más frecuentes reportados en la literatura por enfermería y en nuestra propia experiencia en la práctica, se recomienda:
Administración de Medicamentos
Diseñar programas de detección de problemas relacionados con errores en la administración de medicamentos utilizando como punto de partida y de control herramientas validadas, tales como el instrumento de la “taxonomía de errores de medicamentos para seguimiento en la UCI”, el cual permite obtener información del error, consecuencias, medicamentos implicados, características de error, causas, factores contribuyentes y tipo de errores.(51) Con este instrumento y sus indicadores se logra seguimiento estricto de los EA de los medicamentos y el inicio de investigaciones que proporcionen evidencia.
• Diseñar, implementar y evaluar periódicamente los protocolos y estándares en el proceso de administración de medicamentos haciendo énfasis en los medicamentos de mayor riesgo y los involucrados en los incidentes o EA más frecuentes (sedantes, antibióticos, analgésicos, anticoagulantes, hipoglicemiantes, fibrinolìticos, antiagregrantes plaquetarios, soluciones hipertónicas, inotrópicos, vasopresores, antiarrítmicos, etc.).
• Realizar rondas de seguridad utilizando listas de chequeo en las que se verifique la forma de preparación de mezclas, su tiempo de duración, concentración, compatibilidades, programación de bombas o perfusores, identificación de medicamentos y soluciones (rotulación de bombas, equipos y vías), de forma habitual mínimo dos veces por turno, al momento de recibir el turno y en el transcurso del mismo.
Balance de líquidos
• Evaluar en cada turno que el aporte de líquidos endovenosos sea adecuado según la condición clínica del paciente: edad, pruebas de función renal, fracción de eyección, requerimientos, pérdidas sensibles e insensibles y factores de comorbilidad.
• Incorporar las pérdidas insensibles en el balance de líquidos de 24 horas.
• Estandarizar criterios específicos que justifiquen la colocación de dispositivos invasivos (catéter central de inserción periferica o catéter central).
• Incluir en el control horario de constantes vitales el gasto urinario como una variable determinante del seguimiento hemodinámico.
• Determinar los líquidos que no se contabilicen en el balance de líquidos (irrigaciones, lavados, Dianeal, etc.)
• Incluir el balance acumulado y diario en los registros de enfermería haciendo el respectivo análisis de los mismos con el fin de determinar, el requerimiento, aporte y restricción de líquidos.
Hipoglicemia
Diseñar, implementar y evaluar protocolos soportados con evidencia científica en el que se incluyan los siguientes elementos:(52,53)
• Establecer las indicaciones de cuando iniciar infusión de insulina teniendo en cuenta las cifras de glucometría y glicemia (mayor de 180 mg/dl) documentadas en estudios actuales.(54)
• Construir una escala que permita determinar la cantidad de insulina requerida según las cifras de la glucometría, de acuerdo con las condiciones clínicas particulares de los pacientes.
• Seguimiento de las cifras de glucometría y glicemia determinando un intervalo de tiempo según los requerimientos de insulina.
• Valoración estricta de signos de hipoglicemia según intervalo de tiempo establecido ante los requerimientos de insulina con mayor seguimiento en los turnos de la noche.
• Realizar controles periódicos de los dispositivos utilizados para el control con el fin de minimizar el margen de error producido por el equipo.
• Validar las cifras obtenidas en los controles con los signos del paciente.
La monitorización del paciente o los cuidados que necesita
• Utilizar en la valoración de ingreso y estancia del paciente en estado crítico escalas validadas (Branden y Cubbin Jackson) que permitan identificar oportunamente los factores de riesgo y prevención de las úlceras por presión.(55)
• Diseñar protocolos de sedación(56) que proporcionen lineamientos en donde se establezca periódicamente el objetivo de la sedación-analgesia para cada paciente, evaluación de las respuestas en forma continua, valoración de los efectos adversos de los sedantes- analgésicos, medidas de prevención del delirium y el síndrome de abstinencia, aplicación de escalas para la evaluación del dolor y grado de sedación así como las medidas específicas en el manejo del paciente ansioso y agitado.
• Establecer lineamientos que orienten el uso correcto de la sujeción donde se establezca que el objetivo principal de la inmovilización es evitar el retiro voluntario o accidental de dispositivos (tubos, sondas, drenajes, catéteres) así como impedir la lesión involuntaria al personal de salud, y sólo debe ser usada en situaciones apropiadas y no como un procedimiento de rutina, comodidad y tranquilidad para los profesionales de enfermería, debe ser lo menos invasiva, capaz de optimizar la comodidad, seguridad del paciente y dignidad, utilizada el menor tiempo posible y su indicación debe quedar escrita en la historia clínica.(56)
• Incluir en la ronda de seguridad la verificación de la programación las alarmas con los valores mínimos y máximos de acuerdo con los valores de las variables hemodinámicas y de la condición clínica del paciente, esta actividad debe hacerse al recibo y entrega de turno.
• Reconocer los sistemas de telemetría como un instrumento de apoyo en el seguimiento, control y reconocimientos de cambios clínicos, que no funciona como una herramienta terapéutica y no remplaza la valoración directa del paciente.
Infección nosocomial
• Implementar paquetes de medidas “bandles” para la prevención de la neumonía nosocomial y bacteriemia por catéter, los cuales contienen información precisa de prevención basada en evidencia científica, que permite estandarizar procesos de manejo en el cuidado del paciente en estado crítico.(57)
Maniobras de reanimación
• El aprendizaje de reanimación no está dado solamente por un componente teórico sino que es necesario un aprendizaje práctico, siendo imprescindible la práctica secuencial repetida a través de simulacros de las diversas maniobras de reanimación hasta su realización casi automática. La periocidad de estos simulacros idealmente debe ser mensual, no obstante también se hace necesario la programación de cursos de reentrenamiento como mínimo cada seis meses que permita desarrollar y mantener destreza y habilidades adquiridas.
• Realización de registros que permitan llevar una información ordenada respecto al número de paros cardiorrespiratorios intrahospitalarios, causas, duración del paro, tiempo de reanimación, sobrevida de las reanimaciones, secuelas de las reanimaciones, errores durante la reanimación, todos estos datos se transformarán en indicadores de calidad que permitan medir el éxito o fracaso de las reanimaciones; a la vez que se convierten en insumo para iniciar trabajos de investigación que permitan evaluar el éxito de las reanimaciones, el impacto de la educación continua y los cursos de reentrenamiento en los profesionales.
Conclusiones
• Divulgar, caracterizar y analizar los eventos adversos que ocurren alrededor del proceso de atención de enfermería al paciente en cuidado crítico dentro de una cultura de no culpabilidad como primer paso para mejorar procesos y hacer sistemas más seguros y de mayor calidad.
• Minimizar el riesgo de sufrir un evento adverso es una meta de trabajo conjunto y requiere compromiso de tres actores: los profesionales de la salud con la cultura de desarrollar buenas prácticas, las instituciones de salud como centros seguros y finalmente la implementación de la política de seguridad que genere cambios en el Sistema Nacional de Salud y en la sociedad.
• Se requiere unificar conceptos relacionados con la seguridad clínica de manera que todos los involucrados en la prestación de servicios de salud hablen un mismo lenguaje y posean claridad para su divulgación, identificación y prevención de los eventos adversos.
• Las unidades de cuidado intensivo, caracterizadas por tener equipamientos y tecnologías avanzadas son un reto para el profesional de enfermería en la oferta del cuidado, siendo importante el reconocimiento de factores de riesgo como la falta de formación académica, sobrecarga laboral, déficit en la implementación de políticas, ausencia de estandarización de procesos, protocolos, elaboración de guías, complejidad de los pacientes y las barreras de comunicación para prevenir y minimizar la ocurrencia de errores y eventos adversos.
• Para la minimización de los eventos adversos se debe conocer la magnitud y gravedad del problema a prevenir, la importancia de la evidencia que soporte la necesidad de modificar el problema de seguridad mediante intervenciones efectivas y viables en relación con la complejidad y los costos implementando estrategias dirigidas a los factores de riesgo y a los eventos adversos más frecuentes en las unidades de cuidado intensivo.
Referencias Bibliográficas
1. Brennam TA, Leape NM, et al. Incident of adverse events and negligent care in hospitalized patients. Results of Harvard Medical Practice Study. I. N Engl J Med 1991;324:370-6.
2. Wilson RMcL, Runciman WB, Gibberd RW, et al. The Quality in Australian Health Care Study Med J Austr 1995;163:458-71.
3. Kohn LT, Corrigan J, Donaldson MS (Eds.). To err is human: Building a safer health system. Washington, DC: National Academy Press, 1999.
4. Organización Mundial de la Salud. Resolución WHA55.18. Ginebra: Organización Mundial de la Salud, 2002.
5. World Health Organization. World Health Alliance for Patient Safety, Forward Programme. Geneve: World Health Organization, 2004. Disponible en: https://www. who.int/patientsafety/en/bro chure_final.pdf. Consultado 23 marzo 2009.
6. Restrepo F. Experiencia de la implementación del estudio IBEAS en Colombia. Ministerio de la Protección Social. IV Conferencia Internacional de Seguridad del Paciente. Madrid, 2008.
7. Llineamientos para la implementación de la política de seguridad del paciente en la República de Colombia, Bogotá, 11 de junio de 2008.
8. Franco A. La seguridad clínica de los pacientes. Revista Colombiana Médica 2005; 36(2):130-3.
9. World Health Organization. The World Health Report 2002. Reducing Risks, Promoting Healthy Life. Geneve: WHO, 2002.
10. Osmon S, Harris CB, Dunagan WC, Prentice D, Fraser VJ, Kollef MH. Reporting of medical errors: an intensive care unit experience. Crit Care Med 2004;32:727-33.
11. Donchin Y, Seagull FJ. The hostile environment of the intensive care unit. Curr Opin Crit Care 2002;8:316-20.
12. Winters B, Dorman T. Patient-safety and quality initiatives in the intensive care unit. Curr Opin Anesthesiol 2006;19:140-5.
13. Hayward R, Hofer TP. Estimanting hospital deaths due to medical errors; preventability is in the eye of the reviewer. JAMA 2004;286:415-20.
14. Pronovost PJ, Thompson DA, Holzmueller CG, Lubomsky LH, Morlock LL. Defining and measuring patient safety. Crit Care Clin 2005;21:1-19.
15. Burke JP. Infection control –A problem for patient safety. N Engl J Med. 2003;348:651-6.
16. Hwang W, et al. Efecto de las horas trabajadas sobre el cuidado y la seguridad de los pacientes críticos. American Journal of Critical Care 2006;15:30-7.
17. Ching-Huey Chen, Fu-In Tang Ien-Lan, Shuh-Jen Sheu Shu Yu. Nurses relate the contributing factors involved in medication errors. Journal of Clinical Nursing .2007;15(3):447-57.
18. Bauer M, et al. La seguridad de los pacientes en cuidados intensivos: resultados de un estudio multinacional sobre evaluación de eventos centinela (SEE). Intensive Care Medical 2006;32:1591-8.
19. Donchin Y, et al. Una mirada a la naturaleza y causa de los errores en la Unidad de Cuidado Intensivo. Critical Care Medicine 1995;23:294 – 300.
20. Cassiani de B, et al. Errores en la administración de medicamentos: análisis de situaciones relatadas por los profesionales de enfermería. Investigación y educación en enfermería. Universidad de Antioquia 2001;19(2):26- 35.
21. Barach P, Small SD. Reporting and preventing medicalmishaps: lessons from non-medical near miss reporting systems. Br Med J 2000;320:759-63.
22. Graf J. Do you know the frequency of errors in your intensive care unit? Critical Care Medicine 2003;31:1277- 8.
23. Hart GK, Baldwin I, Gutteridge G. Adverse incident reporting in intensive care. Anaesth Intensive Care 2000;22:556 – 61.
24. Valentin A, Capuzzo M, Guidet B, Moreno R, Dolanski l, Bauer P, Metnitz P; Research group on quality improvement of european society of intensive care medicine; sentinel events evaluation study investigators. Patient safety in intensive care: results from the multinational sentinel events evaluation (SEE) study. Intensive Care Med 2006; 32:1591-8.
25. Cousins C. Sistema de reporte en errores en la medicación. Asociación Farmacéutica Americana 1999.
26. Grillo Padilla K, Toffoletto MC. Conseqüências dos erros de medicação em unidades de terapia intensiva e semi-intensiva. Revista Escola Enfermagem USP. 2006; 40(2):247- 52.
27. Manias E. Medication errors and adverse drug events in an intensive care unit. Australia Critical Care 2008;20(1):33-5
28. Araujo T. Análise do Planejamento dos Horários de Administração de Medicamentos em Unidade de Terapia Intensiva Cardiológica. Revista Enfermería UERJ. 2006.14(3):342-9.
29. Bond C, Raehl C, Franke T. Clinical Pharmacy Services, Hospital Pharmacy Staffing, and Medication Errors in the United States Hospitals. Pharmacotherapy 2002;22(2):134-47.
30. Aurea Gutiérrez A. Estudio para la disminución de errores en el registro de los balances hídricos de pacientes críticos ingresados en una unidad de cuidados intensivos. Revista Enfermería Intensiva 2005;16(3):100-9.
31. Vriesendorp Titia M, Van Santen S, DeVries J Hans, Jonge Evert, Rosendaal Frits, Schultz, Marcus, Hoekstra Joost B. Predisposing factors for hypoglycemia in the intensive care unit. Critical Care Medicine 2006;34(1):96-101,
32. Boulkina Lioubov S; Braithwaite. Practical aspects of intensive insulinization in the intensive care unit. Current Opinion Clinical Nutrition and Metabolic Care 2007; 10(2):197–205.
33. Rood E, Bosman RJ, van der Spoel JI, et al. Use of a computerized guideline for glucose regulation in the intensive care unit improved both guideline adherence and glucose regulation. Journal of the American Medical Informatics Association 2005;12(2):172-80.
34. Herrera Rojas J. Iatrogenia relacionada con el acto de enfermería: diagnóstico en las unidades de cuidado intensivo de adultos. Actualizaciones en Enfermería. 2004;7(1):15-8.
35. Bautista Paredes L. Las úlceras por presión en pacientes sometidos a ventilación mecánica en la unidad de cuidados intensivos e intermedios del INER. Revista Instituto Nacional de Enfermedades Respiratorias 2003;17(2):200-7.
36. Moreira R. Ocorrências iatrogênicas com pacientes submetidos à ventilaçäo mecânica em Unidade de Terapia Intensiva Revista Acta Paulista de enfermagem 2001; 14(2):9-18.
37. Fresneda G. Prevalencia puntual de infección nosocomial. Revista Cubana de Enfermería 2001;17(2):84-9.
38. The International Liaison Committee on Resuscitation (ILCOR) 2005. European Resuscitation Council and International Liaison Committee on Resuscitation. Resuscitation 2005; 67:157-334.
39. Martin MC, Ruiz J. Adverse events in intensive medicine. Managing risk. Med Intensiva 2006;30(6):284-92.
40. Vincent C. Understanding and responding to adverse events. N Engl J Med. 2003;348:1051-6
41. Dorman T. Pronovost M. Building safety into ICU Care. Journal of Critical Care, 2002;17(2):78-85.
42. Kerfoot K. The power of collaboration with patient safety programs: Building Safe Passage for Patients, Nurses, and Clinical Staff. The Journal of Nursing Administration 2006;36(2):582-8.
43. Hart GK, Baldwin I, Gutteridge G. Adverse incident reporting in intensive care. Anaesth Intensive Care 2004; 22:556 – 61.
44. Durie M, Beckmann U, Gillies DM. Incidents relating tarterial cannulation as identified in 7,525 reports submitted to the Australian incident monitoring study (AIMS-ICU). Anaesth Intensive Care 2002;30:60-5.
45. Bañares J. Los sistemas de notificación de incidentes y eventos adversos. Plan de Calidad. Sistema Nacional de Salud. Madrid 2006.
46. Ovretveit J. What are the best strategies for ensuringquality in hospitals? HEN, WHO Region Office for Europe, Copenhagen, November. 2003.
47. Otero MJ. Errores en la medicación: estandarización de la terminología y clasificación. Revista Farm Hosp Madrid 2003; 27(3):137-49
48. Megan T. Performance Improvement Measures in Achieving Glycemic Control in the Acute Brain Injury Population Journal of Neuroscience 2009;55:1096-9.
49. Ellger B, Debaveye Y, Vanhorebeeck I, Langouche L, Giulietti A, van Etten E, et al. Survival benefits of intensive insulin therapy in critical illness: Impact of maintaining normoglycemia versus glycemia-independent actions of insulin. Diabetes Nursing. Retrieved March 2007;2:72-82.
50. The Nice- sugar Study investigators. Intensive versus conventional glucose central in critically ill patients. The New England Journal of Medicine 2009;360(13):1-15.
51.Pancorbo P, Garcia F. Valoración del riesgo de desarrollar úlceras por presión: uso clínico en España y metaanálisis de la efectividad de las escalas. Gerokomos [online]. 2008; 19(2):40-54.
52. Schweickerti W, Kress J. Strategies to Optimize Analgesia and Sedation. Critical Care 2008.
53. Lisboa T, Rello J. Prevención de infecciones nosocomiales: estrategias para mejorar la seguridad de los pacientes en la Unidad de Cuidados Intensivos. Med. Intensiva [online]. 2008, 32(5):248-52.

