Post-Cholecystectomy Syndrome: Descriptive analysis of aprospective cohort
Resumen
Introducción. El síndrome post-colecistectomía fue descrito hace más de 70 años y se define como la presencia de síntomas gastrointestinales que pueden persistir después de la colecistectomía o aparecer como nuevos síntomas. Este síndrome, poco conocido, puede manifestarse desde pocos meses hasta varios años luego de la cirugía y ocurre entre 5 % y 40 % de los pacientes.
Método. Estudio de cohorte prospectiva, que incluyó pacientes a quienes se les realizó colecistectomía laparoscópica en tres unidades quirúrgicas de Bogotá, D.C., Colombia, durante un período de ocho meses, con seguimientos periódicos durante dos años. El síndrome post-colecistectomía se definió como la presencia de al menos un síntoma gastrointestinal a partir del primer mes de la cirugía.
Resultados. Se incluyeron 380 pacientes de los cuales 183 (48,2 %) desarrollaron el síndrome. La edad tuvo diferencia estadísticamente significativa entre aquellos que lo desarrollaron y los que no (p=0,024). La diarrea fue el único síntoma preoperatorio asociado al desarrollo del síndrome. El síndrome post-colecistectomía se encontró en el 42,1 % de los pacientes al primer mes de seguimiento y en el 17,4 % al segundo año.
Conclusiones. El síndrome post-colecistectomía ocurre en un porcentaje importante de pacientes. En concordancia con la literatura, se encontró que la diarrea prequirúrgica es un factor de riesgo independiente para el desarrollo del síndrome. Se recomienda un adecuado seguimiento de los pacientes después de una colecistectomía.
Palabras clave: síndrome post-colecistectomía; cirugía; dolor abdominal; diarrea; crónico.
Abstract
Introduction. Post-cholecystectomy syndrome (PCS) was described more than 70 years ago and is defined as the presence of gastrointestinal (GI) symptoms that may persist after cholecystectomy or can present as new symptoms. This little-known syndrome can appear from a few months to several years after surgery and occurs between 5% and 40% of patients.
Method. Prospective cohort study, which included patients who underwent laparoscopic cholecystectomy in three surgical units in Bogotá, Colombia, during a period of eight months, with periodic follow-up for two years. PCS was defined as the presence of at least one GI symptom from the first month after surgery.
Results. Three-hundred and eighty patients were included, of which 183 (48.2%) developed the syndrome. Age had a statistically significant difference between those who developed PCS and those who did not (p=0.024). Diarrhea was the only preoperative symptom associated with the development of PCS. Post-cholecystectomy syndrome was found in 42.1% at the first month of follow-up and in 17.4% at the second year.
Conclusions. Post-cholecystectomy syndrome occurs in a significant percentage of patients. Consistent with the literature, preoperative diarrhea was found to be an independent risk factor for the development of the syndrome. Adequate follow-up of patients after cholecystectomy is recommended.
Keywords: post-cholecystectomy syndrome; surgery; abdominal pain; diarrhea; chronic.
Introducción
El término síndrome post-colecistectomía (SPC) hace referencia a la persistencia o aparición de síntomas posteriores a la realización de la colecistectomía. Fue descrito en 1947 por Womack y Crider y se define como la presencia de síntomas gastrointestinales que pueden persistir después de la colecistectomía o aparecer como nuevos síntomas 1.
En muchos casos, este síndrome corresponde a una enfermedad crónica que afecta el diario vivir de los pacientes y que puede persistir por largos periodos, sin lograrse la remisión completa de síntomas en un grupo considerable de pacientes 2.
Se estima que hasta el 90 % de los pacientes llevados a colecistectomía presentan resolución completa de sus síntomas, sin embargo, esto depende de las definiciones para el SPC, observándose alta heterogeneidad entre los estudios. Este síndrome se manifiesta especialmente por diarrea, dolor abdominal localizado en el cuadrante superior derecho o dispepsia, y varía entre el 5-40 % de los pacientes luego de la colecistectomía 3-5.
Al realizar una búsqueda de la literatura nacional, no se encontraron trabajos que determinen la incidencia del SPC en Colombia. En Latinoamérica, son pocos los trabajos realizados, observándose alta variabilidad entre los criterios empleados para definir el SPC, o únicamente reportes de casos 2,6-8.
El objetivo de este trabajo fue establecer la incidencia del SPC y sus características clínicas en una muestra de la población afiliada a una entidad administradora de planes de beneficios en la ciudad de Bogotá, D.C., Colombia, durante un periodo de 12 meses; así como establecer potenciales predictores clínicos para el desarrollo del síndrome.
Métodos
Estudio de cohorte prospectiva, que incluyó pacientes a quienes se les realizó colecistectomía laparoscópica en tres sedes quirúrgicas de Compensar EPS (Calle 94, Calle 26 y Autosur), en la ciudad de Bogotá, D.C., Colombia. Inicialmente se planteó un periodo de reclutamiento de doce meses comprendidos entre agosto de 2019 y julio de 2020.
Sin embargo, debido a la emergencia sanitaria en relación con la pandemia de COVID-19 declarada por la Organización Mundial de la Salud el 11 de marzo de 2020 9, que llevó al cierre de todas las unidades de cirugía electiva ordenado por la Secretaría distrital de Salud de la ciudad, solo se incluyeron pacientes operados entre agosto de 2019 y marzo de 2020.
Compensar EPS, es una de las principales entidades administradoras de planes de beneficios a nivel nacional, con uno de los mayores números de afiliados en la ciudad.
Desde el año 2006, instituyó un programa de colecistectomía laparoscópica ambulatoria, con un protocolo estandarizado, donde se incluyen pacientes entre los 15 y los 75 años de edad con diagnóstico clínico y ecográfico de colelitiasis o colecistitis, excluyendo pacientes con sospecha de cáncer o vesícula escleroatrófica.
Durante el periodo establecido, previa explicación de la investigación y aceptación por parte de los usuarios mediante consentimiento informado, se le aplicó una encuesta protocolaria para los pacientes participantes del programa de colecistectomía laparoscópica, y se utilizó la información recolectada para este estudio con el fin de evaluar las características clínicas y paraclínicas.
Estos datos se recolectaron utilizando un formato diseñado para el estudio. Se realizó seguimiento telefónico de los pacientes consultando los síntomas asociados al SPC en los meses 1, 6, 12 y 24 después de la cirugía.
Se realizó el muestreo por conveniencia y se incluyeron consecutivamente los pacientes que aceptaron su participación en el estudio. Excluyeron aquellos pacientes en los que no se pudieron realizar los cuatro controles telefónicos, o en quienes la información registrada en el formato no fue completa.
Se definió como SPC la presencia de al menos un síntoma gastrointestinal a partir del primer mes de la cirugía.
Análisis estadístico
El análisis estadístico se realizó mediante los aplicativos Microsoft Excel® 2019 (v19.0) y SPSS Statistics® v28.0.1. Las características clínicas y sociodemográficas se presentaron en forma de números absolutos y porcentajes para las variables cualitativas.
Se realizó prueba de normalidad utilizando la prueba de Kolmogorov-Smirnov que identifica que las variables cuantitativas de la muestra siguen una distribución no normal, por lo que la información se presentó en medianas y rangos intercuartiles.
Para las variables cuantitativas con perdida menor al 10 % se imputaron los datos faltantes utilizando la media de los demás datos; cuando la perdida fue superior al 10 % no se realizó el análisis estadístico.
Como prueba de hipótesis para las variables cuantitativas se utilizó la prueba U de Mann-Whitney, mientras que para las variables categóricas se utilizó la prueba de chi cuadrado y la prueba exacta de Fisher en caso de bajas frecuencias absolutas. Se estableció un valor de p<0,05 como estadísticamente significativo.
Se calculó el Odds Ratio (OR) con su respectivo intervalo de confianza del 95 % (IC95%) para establecer la asociación entre síntomas prequirúrgicos con el desarrollo del SPC. Y se realizó análisis multivariado utilizando regresión logística para evaluar las características clínicas asociadas con el desarrollo del SPC, incluyendo las variables con significancia estadística en el análisis bivariado definido por un valor de p<0,05 y se adicionaron aquellas con un valor de p<0,20.
Resultados – Síndrome Post-Colecistectomía
Durante el periodo del estudio, se realizaron 1046 colecistectomías laparoscópicas en las instituciones participantes, incluyendo inicialmente 411 pacientes que aceptaron participar en el estudio.
Del análisis final se excluyeron 31 registros, dado que en 23 de ellos no se logró completar de forma adecuada el seguimiento telefónico en los tiempos establecidos, cinco pacientes manifestaron no aceptar continuar con el estudio y tres fallecieron por causas no relacionadas con la cirugía, por lo que el análisis final incluyó 380 pacientes (figura 1).

Figura 1. Población de estudio del síndrome postcolecistectomía en un periodo de ocho meses.
Fuente: Los autores
De estos, 183 (48,2 %) desarrollaron el SPC en algún momento de los dos años de seguimiento.
Las características clínicas y sociodemográficas se presentan en la tabla 1. La mediana de edad tuvo diferencia estadísticamente significativa entre ambos grupos (p=0,024), siendo más jóvenes los pacientes que desarrollaron el síndrome (mediana de 41 años), en comparación con los pacientes sin síntomas posteriores al procedimiento (mediana de 47 años).
El género femenino fue predominante, tanto para los pacientes con SPC (80,3 %) como para los pacientes sin el síndrome (73,1 %), sin diferencias estadísticamente significativas (p=0,096) en los grupos.
Tabla 1. Características clínicas de los pacientes llevados a colecistectomía laparoscópica con y sin síndrome post-colecistectomía

Entre los hallazgos ecográficos prequirúrgicos, los más frecuentes incluyeron colelitiasis, colecistitis aguda y pólipos vesiculares, sin diferencias estadísticamente significativas.
De forma llamativa se encontró que aproximadamente la mitad de los pacientes en cada grupo presentaron signos ecográficos de hígado graso. En cuanto a las concentraciones séricas preoperatorias de bilirrubina total (p=0,253), bilirrubina directa (p=0,210) o fosfatasa alcalina (p=0,324), no hubo diferencias estadísticamente significativas entre el grupo que desarrolló el síndrome y el que no.
Entre los pacientes con SPC, el 87,4 % (n=160) presentaron síntomas en el primer mes posterior al procedimiento, el 4,9 % los desarrollaron en los siguientes seis meses y el 7,7 % durante el año posterior al procedimiento.
A los dos años, el 36,1 % del grupo que en algún momento había tenido el SPC, continuaba con síntomas.
Del total de pacientes operados (n=380), el 17,4 % presentaban síntomas a los dos años de seguimiento. El síntoma más común fue la diarrea, seguida por el dolor en hipocondrio derecho y la epigastralgia (tabla 2).
Tabla 2. Síntomas reportados por los pacientes con síndrome postcolecistectomía durante el seguimiento

En los pacientes que desarrollaron el síndrome, se encontró la presencia prequirúrgica de síntomas con una mediana de tres, mientras que los pacientes que no lo desarrollaron informaron una mediana de dos síntomas antes de la colecistectomía (p<0,001).
En el cálculo del OR para cada uno de los síntomas prequirúrgicos, la diarrea, las náuseas, el reflujo gastroesofágico, la distensión abdominal, el dolor en hipocondrio derecho y la epigastralgia, fueron predictores de aparición de SPC en el análisis bivariado (tabla 3), sin embargo, al realizar el análisis multivariado solamente la diarrea correspondió a un predictor clínico estadísticamente significativo (tabla 4).
Tabla 3. Síntomas prequirúrgicos presentados por los pacientes incluidos en el estudio.

Tabla 4. Asociación entre síntomas prequirúrgicos y el desarrollo o no del síndrome post-colecistectomía

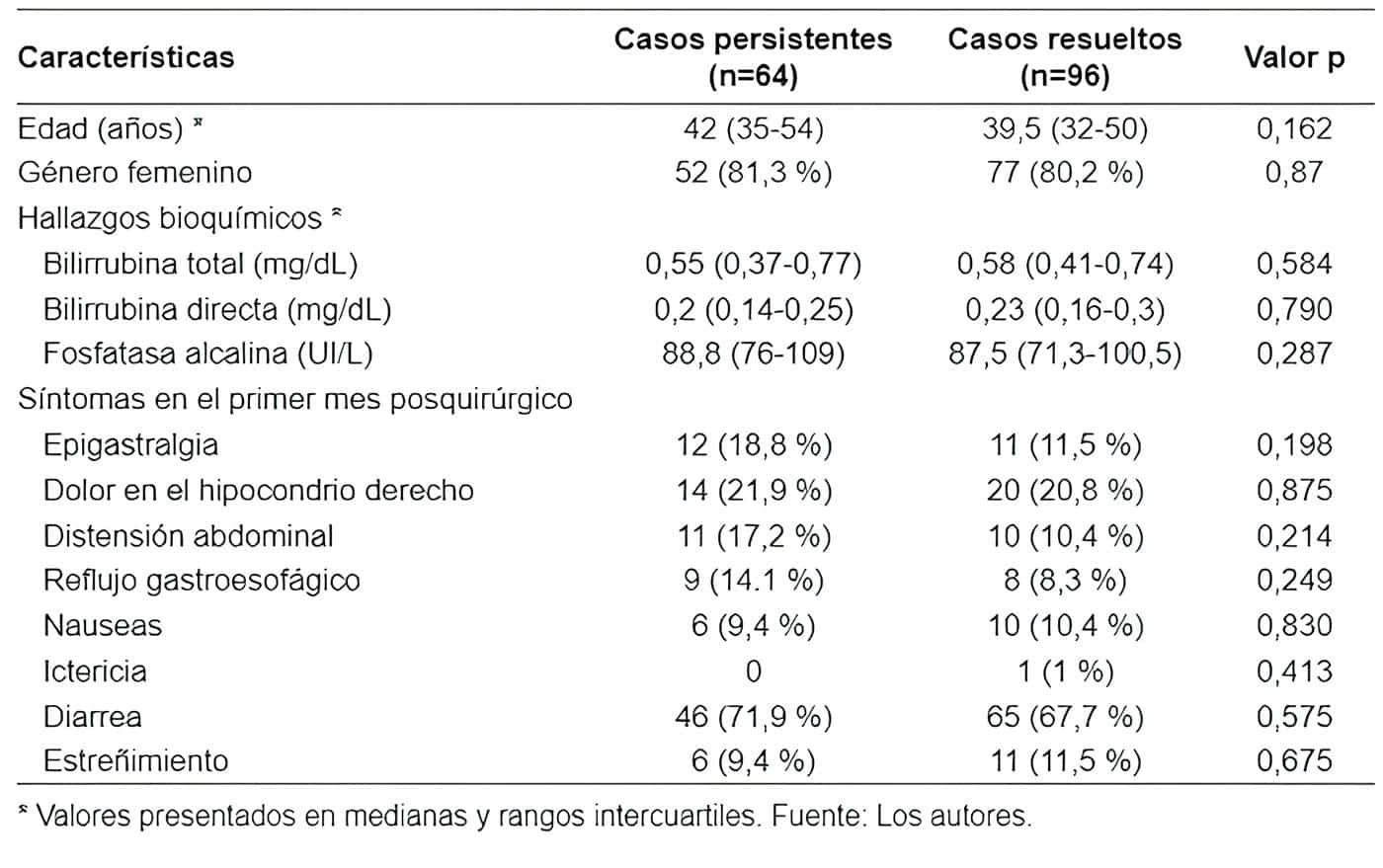
Entre los pacientes que desarrollaron el SPC en el primer mes de la cirugía, el 40 % (n=64) persistió con síntomas más allá de los seis meses del seguimiento, por lo que se condujo un análisis secundario para evaluar la presencia de predictores para la persistencia de los síntomas.
Entre los síntomas en el primer mes postquirúrgico fueron más comunes la epigastralgia, la distensión abdominal, el reflujo gastroesofágico y la diarrea, sin diferencias estadísticamente significativas (tabla 5).
Tabla 5. Comparación de los síntomas persistentes entre los pacientes con síndrome post-colecistectomía al primer mes de seguimiento
Discusión – Síndrome Post-Colecistectomía
En Estados Unidos se realizan en promedio 700.000 colecistectomías por año y en el Reino Unido 60.000 colecistectomías, y se ha observado la persistencia del dolor abdominal postquirúrgico hasta en el 33 % de los casos 10.
En Colombia, de acuerdo con un estudio retrospectivo de cohortes, entre 2012 y 2016 se realizaron 192.002 colecistectomías en pacientes afiliados al régimen contributivo de salud en la ciudad de Bogotá, D.C., Colombia, sin determinar la presencia de síntomas posteriores 11.
Otros estudios 12,13 informaron que después de una colecistectomía laparoscópica, los síntomas abdominales pueden estar presentes a largo plazo hasta en el 40 % de los pacientes.
Esto equivaldría a un crecimiento anual de 280.000 casos con síntomas abdominales postquirúrgicos en los EE.UU., lo que representa una carga significativa para los sistemas de salud, ya que el 56 % de estos pacientes necesitan atención médica adicional para el diagnóstico y tratamiento, frente a costos hospitalarios medios directos de U$ 555 por año por paciente y de U$ 361 por incapacidades y pérdida de producción por año por paciente.
A pesar de la frecuencia del SPC, no existe hasta el momento un consenso que unifique criterios diagnósticos, incluyendo la probable asociación con otras entidades clínicas, lo que aumenta la heterogeneidad entre los estudios e implica dificultades en establecer la verdadera incidencia de este síndrome.
En diferentes estudios 3,14 se han utilizado definiciones variables para el síndrome post-colecistectomía:
Haciendo referencia a la persistencia de síntomas como cólico biliar o dolor abdominal en el cuadrante superior derecho y de síntomas gastrointestinales luego de una colecistectomía, o a la aparición de nuevos síntomas después de la cirugía, como intolerancia a los alimentos grasos, náuseas, vómito, dispepsia, flatulencia, indigestión, diarrea, ictericia y episodios intermitentes de dolor abdominal, que pueden presentarse en el postoperatorio temprano, pero que también puede manifestarse meses o años después de la cirugía, afectando la calidad de vida de los pacientes.
Nuestros resultados, así como los de la literatura, plantean que es una entidad clínica frecuente, sin embargo, al no ser incapacitante, en la mayoría de los casos recibe poca atención en los textos médicos, encuentros académicos o programas médicos de pre y postgrado 2.
El periodo comprendido entre la cirugía y la aparición de los síntomas se denomina periodo asintomático y según algunos estudios 4,15 puede variar entre un mes y nueve años.
El 40 % de los casos del SPC se puede manifestar en los primeros seis meses y hasta el 65 % en el primer año, en contraste con nuestro estudio en donde el porcentaje de los casos que se manifestó en el primer mes de la cirugía fue muy superior, probablemente por la naturaleza prospectiva de este estudio y la periodicidad del seguimiento.
En uno de los primeros estudios prospectivos realizados y tras un año de seguimiento, Peterli et al. 16:
Identificaron síntomas en el 35 % de los pacientes luego de la colecistectomía, de ellos el 28 % correspondían a síntomas leves, el 5 % a síntomas moderados y solo el 2 % a síntomas severos.
En dicho estudio, el 26 % de los casos se relacionaban con trastornos funcionales, el 4 % se atribuyó a enfermedad ácido-péptica, el 2,4 % a dolor en la herida quirúrgica, el 1 % a coledocolitiasis residual y el 0,4 % a hernia incisional.
En nuestro estudio, el síndrome post-colecistectomía se encontró en el 42,1 % del total de la población (n=380) al primer mes de seguimiento y en el 17,4 % al segundo año.
El síntoma más común en nuestros pacientes fue la diarrea, seguida por el dolor en el hipocondrio derecho y la epigastralgia.
En un estudio realizado en Chile 17, entre diciembre de 2014 y marzo de 2015 se encuestó a 100 pacientes (73 % mujeres) luego de ser sometidos a colecistectomía laparoscópica, evaluando la diarrea post-colecistectomía (DPC), definida como la presencia de deposiciones líquidas o inusualmente disgregadas que hubiesen comenzado luego de la intervención, y la diarrea prolongada, definida como la duración de síntomas mayor de cuatro semanas.
Se encontró una prevalencia global de diarrea del 35 % y de diarrea prolongada en el 15 %, con la resolución en el 57 % de los casos, en este último grupo en un plazo medio de 99 ± 29 días. Los autores encontraron que los pacientes con SPC prolongado no consultaron ni solicitaron tratamiento para la diarrea.
En otro estudio realizado en México 18, se evaluaron 156 pacientes llevados a colecistectomía laparoscópica electiva (n=118, 75,6 %) y de urgencias (n=38, 24,4 %) en 2017, analizando los cinco síntomas prequirúrgicos más frecuentemente relacionados con el SPC:
Dolor abdominal en cuadrante superior, náuseas, vómito, diarrea y distensión abdominal. Se encontró que, al primer año postquirúrgico el SPC se presentó en 23,1 % (n=36) de los pacientes, y que los síntomas persistentes fueron distensión abdominal (21,8 %), dolor (14,7 %), náusea (5,8 %), diarrea (4,5 %) y vómito (0,6 %). Los síntomas de dolor abdominal tipo biliar, náuseas y vómito redujeron significativamente al año de la cirugía.
La cirugía no modificó el riesgo de presentar diarrea y fue un factor de riesgo para presentar distensión abdominal (OR 2,08). De acuerdo con los resultados de nuestro estudio, se observaron desenlaces similares, en donde los pacientes con diarrea prequirúrgica presentaron mayor riesgo de desarrollar el SPC.
La presencia de diarrea fue informada al primer mes de seguimiento en el 29,2 % del total de los pacientes (n=380) y en el 60 % de los pacientes que presentaron el SPC. Durante el seguimiento se observó una disminución de la misma al 23 % (n=42) al sexto mes de seguimiento, al 18,6 % (n=34) al año y al 12,6 % (n=23) a los dos años de posoperatorio.
En cuanto a la edad y el género, Freud 19 encontró que los pacientes de 20-29 años presentaron el SPC en el 43 % de los casos, los de 30 a 39 años en el 27 %, los de 40 a 49 años en el 21 %, los de 50 a 59 años en el 26 % y los de 60-69 años en el 31 %.
En nuestro estudio, la mediana de edad tuvo diferencia estadísticamente significativa entre ambos grupos (p=0,024), siendo más jóvenes los pacientes que desarrollaron el síndrome (mediana de 41 años), en comparación con los pacientes sin síntomas posteriores al procedimiento (mediana de 47 años).
Y en cuanto al género, Freud 19 no encontró diferencia estadísticamente significativa, mientras entre nuestros pacientes, el 28 % de las mujeres y solo el 15 % de los hombres presentaron el SPC.
No existen estudios contundentes respecto a la posible etiología del SPC; el cual se ha asociado con cálculos biliares residuales y recidivantes, otras comorbilidades gastrointestinales, alteraciones emocionales o estrés y a síntomas incidentes relacionados con complicaciones quirúrgicas, e incluso a la disfunción del esfínter de Oddi, siendo reportada en el 3-40 % de los pacientes llevados a colecistectomía 20.
En una revisión sistemática Isherwood J. et al. concluyeron que, dentro de los tres primeros años posteriores a la cirugía, los síntomas del SPC son causados principalmente por patologías no biliares y después de este periodo se relacionan especialmente con patologías de origen biliar no relacionados con la colecistectomía 21.
La colecistectomía está asociada a cambios fisiológicos en el tracto gastrointestinal superior que pueden explicar la persistencia o el desarrollo de nuevos síntomas después de la cirugía.
Se ha postulado la alteración del reflejo del esfínter de Oddi, del reflejo colecisto-antral, del reflejo colecisto-esofágico y cambios hormonales locales del tracto gastrointestinal superior como causantes de los síntomas, debido al aumento en la incidencia de gastritis, reflujo duodeno-gástrico alcalino y reflujo gastroesofágico después de la colecistectomía 22.
Los pacientes con enfermedad de hígado graso no alcohólico son comúnmente remitidos al gastroenterólogo para valoración por dolor postquirúrgico.
Clouse RE, et al. 23 publicaron que el 40 % de estos pacientes presentaban el mismo dolor desde antes de la cirugía sin lograr la resolución a pesar del tratamiento quirúrgico, es decir que la cirugía no les había representado beneficio alguno; contrastando con los resultados de nuestro estudio donde no hubo diferencias estadísticamente significativas en la frecuencia de hígado graso entre los pacientes con o sin el SPC.
En un estudio realizado por Kim H, et al. entre 2012 y 2013 24, se hizo un análisis factorial de tres grupos de síntomas distintos presentados por pacientes después de la colecistectomía, encontrando que el grupo de dolor abdominal en el cuadrante superior derecho y la diarrea se asociaron con el SPC, sin lograr identificar ningún factor de riesgo entre el grupo sintomático alto y el grupo sintomático bajo.
Como limitante de este trabajo consideramos el hecho de haberse realizado en un grupo de pacientes llevados a cirugía electiva ambulatoria, sin poder someter al análisis los pacientes que son operados en los servicios en urgencias.
Como fortaleza recalcamos que este es el primer estudio prospectivo que conocemos en pacientes con SPC realizado en nuestro país y uno de los pocos prospectivos realizados con un seguimiento a dos años, lo que le da mayor validez a los resultados, comparado con estudios retrospectivos.
Conclusiones – Síndrome Post-Colecistectomía
El síndrome postcolecistectomía afecta a un porcentaje considerable de los pacientes que se someten a esta cirugía, por lo que consideramos importante brindar esta información a los pacientes y priorizar la realización de estudios que permitan identificar factores de riesgo para el mismo y potenciales opciones terapéuticas.
En nuestro estudio, al igual que en otros previos, se concluye que la diarrea prequirúrgica es un factor de riesgo independiente para el desarrollo de SPC, por lo que se debe esclarecer el beneficio quirúrgico en estos pacientes y realizar un seguimiento postquirúrgico más estrecho.
El manejo de los pacientes con SPC requiere un equipo interdisciplinario, que además del cirujano incluya médicos generales, internistas, gastroenterólogos, nutricionistas, e incluso soporte psicológico.
Agradecimientos
Expresamos nuestro agradecimiento a Compensar EPS, a su personal administrativo y a los pacientes que aceptaron formar parte de este estudio.
Cumplimiento de normas éticas
Consentimiento informado: Se cuenta con el consentimiento informado firmado por parte de los pacientes autorizando su presentación, la cual por ser de tipo observacional implicó riesgo mínimo para ellos.
El proyecto de investigación fue sometido al comité de proveedores de Compensar EPS obteniendo la aprobación para su desarrollo.
Este proyecto tuvo en cuenta el Código de Núremberg (1947), la declaración de Helsinki (1964), el informe Belmont (1979), y acorde a la legislación colombiana en consideración el artículo 11 de la resolución 8430 de 1993, corresponde a una investigación con riesgo menor al mínimo dado su carácter observacional.
Conflicto de interés: ninguno declarado por los autores.
Fuente de financiación: Con recursos propios de los autores.
Contribución de los autores
– Concepción y diseño del estudio: Robin Germán Prieto-Ortiz, Óscar A. Guevara-Cruz, Jhon Edison Prieto-Ortiz.
– Adquisición de datos: Robin Germán Prieto-Ortiz
– Análisis e interpretación de datos: Robin Germán Prieto-Ortiz, Carlos Moreno-Ramírez, Óscar A. Guevara-Cruz, Jhon Edison Prieto-Ortiz.
– Redacción del manuscrito: Robin Germán Prieto-Ortiz, Carlos Moreno-Ramírez, Óscar A. Guevara-Cruz, Jhon Edison Prieto-Ortiz.
– Revisión crítica: Robin Germán Prieto-Ortiz, Carlos Moreno-Ramírez, Óscar A. Guevara-Cruz, Jhon Edison Prieto-Ortiz.
Referencias – Síndrome Post-Colecistectomía
1. Womack NA, Crider RL. The persistence of symptoms following cholecystectomy. Ann Surg. 1947;126:31-55. https://doi.org/10.1097/00000658-194707000-00004
2. Espinosa-Brito AD, Espinosa-Roca AA. Síndrome post-colecistectomía: problema frecuente, poco tratado. Rev Cubana Med. 2014;53:337-47.
3. Jaunoo SS, Mohandas S, Almond LM. Postcholecystec-tomy syndrome. Int J Surg. 2010;8:15-7. https://doi.org/10.1016/j.ijsu.2009.10.008
4. Murshid KR. The postcholecystectomy syndrome: A review. Saudi J Gastroenterol. 1996;2:124-37.
5. Schmidt M, Søndenaa K, Dumot JA, Rosenblatt S, Hausken T, Ramnefjell M, et al. Post-cholecystectomy symptoms were caused by persistence of a functio-nal gastrointestinal disorder. World J Gastroenterol. 2012;18:1365-72.
6. León-Barúa R. Diarrea crónica postcolecistectomía. Rev Gatroenterol Peru. 2013;33:82-4.
7 Pérez-Carnero A. Diarrea crónica en el adulto: un reto diagnóstico. Galicia Clin. 2013;74:152-5. https://doi.org/10.22546/25/541
8. Csendes A, Csendes P, Rojas J, Sánchez M. Resultados de la colecistectomía a 10 años plazo. Rev Méd Chile. 2000;128:1309-12.
Bibliografías – Síndrome Post-Colecistectomía
9. World Health Organization. WHO Director-General’s opening remarks at the media briefing on COVID-19 – 11 March 2020. Fecha de consulta: 6 de abril de 2020. Disponible en: https://www.who.int/director-general/speeches/detail/who-director-general-s-opening-re-marks-at-the-media-briefing-on-covid-19—11-march-2020
10. Afdhal N, Vollmer Ch. Complications of laparoscopic cholecystectomy. UpToDate. Fecha de consulta: 6 de febrero de 2020. Disponible en: https://www.uptodate.com/contents/complications-of-laparoscopic-chole-cystectomy
11. Escalante-Arbeláez D, Bernal-Gutiérrez M, Buitrago-Gu-tiérrez G. Mortalidad perioperatoria y volumen quirúr-gico de colecistectomías en el régimen contributivo en Colombia. Rev Colomb Cir. 2021;36:83-90. https://doi.org/10.30944/20117582.705
12. Wennmacker S, Lamberts M, Gerritsen J, Roukema JA, Westert G, Drenth J, et al. Consistency of patient-re-ported outcomes after cholecystectomy and their im-plications on current surgical practice: a prospective multicenter cohort study. Surg Endosc. 2017;31:215-24. https://doi.org/10.1007/s00464-016-4959-x
13. Wennmacker SZ, Dijkgraaf MGW, Westert GP, Drenth JPH, van Laarhoven CJHM, de Reuver PR. Persistent abdominal pain after laparoscopic cholecystectomy is associated with increased healthcare consumption and sick leave. Surgery. 2018;163:661-6. https://doi.org/10.1016/j.surg.2017.09.004
14. Schofer JM. Biliary causes of postcholecystectomy sy-ndrome. J Emerg Med. 2010;39:406-10. https://doi.org/10.1016/j.jemermed.2007.11.090
15. Kumar D, Kumar R, Babu A, Jha RN. Postcholecystec-tomy syndrome after laparoscopic cholecystectomy: A single center experience from Eastern India. East J Med Sci. 2017;2:25-28. https://doi.org/10.32677/EJMS.2017.v02.i02.002
16. Peterli R, Merki L, Schuppisser JP, Ackermann C, Herzog U, Tondelli P. Postcholecystectomy complaints one year after laparoscopic cholecystectomy. Results of a pros-pective study of 253 patients. Chirurg. 1998;69:55-60. https://doi.org/10.1007/s001040050373
Lecturas Recomendadas – Síndrome Post-Colecistectomía
17. Manríquez E, Tejos R, Rojas A, Pimentel E, Vega T, Achu-rra P, et al. Diarrea poscolecistectomía: ¿un problema frecuente? Rev Chil Cir. 2017;69:376-81. https://doi.org/10.1016/j.rchic.2017.04.007
18. Aldama LKE, Alberti MP, Sanabria TR. Incidencia del síndrome postcolecistectomía en pacientes adultos. Acta Médica Grupo Ángeles. 2021;19:61-6. https://doi.org/10.35366/98572
19. Freud M, Djaldetti M, de Vries A, Leffkowitz M. Postcho-lecystectomy syndrome: a survey of 114 patients after biliary tract surgery. Gastroenterología. 1960;93:288-93. https://doi.org/10.1159/000202839
20. Latenstein CSS, Wennmacker SZ, de Jong JJ, van Laar-hoven CJHM, Drenth JPH, de Reuver PR. Etiologies of long-term postcholecystectomy symptoms: A systema-tic review. Gastroenterol Res Pract. 2019;4:1-9 https://doi.org/10.1155/2019/4278373
21. Isherwood J, Oakland K, Khanna A. A systematic review of the aetiology and management of post cholecystec-tomy syndrome. Surgeon. 2019;17:33-42. https://doi.org/10.1016/j.surge.2018.04.001
22. Shirah BH, Shirah HA, Zafar SH, Albeladi Kb. Clinical patterns of postcholecystectomy syndrome. Ann He-patobiliary Pancreat Surg. 2018;22:52-7. https://doi.org/10.14701/ahbps.2018.22.1.52
23. Clouse RE, Mayer EA, Aziz Q, Drossman DA, Dumitrascu DL, Mönnikes H, et al. Functional abdominal pain syn-drome. Gastroenterology. 2006;130:1492-7. https://doi.org/10.1053/j.gastro.2005.11.062
24. Kim H, Han IW, Heo JS, Oh MG, Lim CY, Choi YS, Lee SE. Postcholecystectomy syndrome: symptom clusters after laparoscopic cholecystectomy. Ann Surg Treat Res. 2018;95:135-140. https://doi.org/10.4174/astr.2018.95.3.135
Autores – Síndrome Post-Colecistectomía
1 Robin Germán Prieto-Ortiz, Médico, especialista en Cirugía general y en Gastroenterología y endoscopia digestiva, Compensar EPS, Bogotá, D.C., Colombia.
2 Carlos Moreno-Ramírez , Médico, especialista en Epidemiología, Subred de servicios de salud Centro Oriente, Bogotá, D.C., Colombia.
3 Óscar A. Guevara-Cruz, MD., MSc., especialista en Cirugía Hepatobiliar y pancreática, Instituto Nacional de Cancerología y Hospital Universitario Nacional; profesor titular, Universidad Nacional de Colombia; presidente, Asociación Colombiana de Cirugía, Bogotá, D.C., Colombia
4 Jhon Edison Prieto-Ortiz, Médico, especialista en Medicina interna, Gastroenterología y Hepatología, Centro de Enfermedades Hepáticas y Digestivas (CEHYD), Bogotá, D.C., Colombia.
Fecha de recibido: 22/10/2022 – Fecha de aceptación: 05/11/2022 – Publicación en línea: 03/02/2023
Correspondencia: Robin Germán Prieto-Ortiz, Calle 127 A # 19 A – 28 consultorio 412, Edificio Acomédica I, Bogotá, D.C., Colombia.
Teléfono: +57 3173673337, Correo electrónico: rgprietoo@hotmail.com
Citar como: Prieto-Ortiz RG, Moreno-Ramírez C, Guevara-Cruz OA, Prieto-Ortiz JE. Síndrome post-colecistectomía: análisis de una cohorte prospectiva. Rev Colomb Cir. 2023;38:313-22. https://doi.org/10.30944/20117582.2274
Este es un artículo de acceso abierto bajouna Licencia Creative Commons-BY-NC-ND https://creativecommons.org/licenses/by-nc-nd/4.0/deed.es