Diagnóstico diferencial
El diagnóstico diferencial del feocromocitoma hay que hacerlo con un número impreciso de condiciones. cuya lista es la siguiente:
Ansiedad
Hi pertiroidismo- Taquicardia paroxística
Menopausia
Cefalea (migraña)
Síndrome de insuficiencia coronaria
Diabetes me/titus
Lesiones intracraneales
Síndrome carcinoide
Hipoglicemia
Neuroblastoma y ganglioneuroblastoma
Toxemia del embarazo.
Diagnóstico
El diagnóstico del feocromocitoma depende de: l. La sospecha clínica. 2. La demostración de niveles altos de catecolaminas libres en el plasma y en la orina o de altos niveles de sus metabolitos en la orina. 3.
La localización del tumor por técnicas apropiadas de imágenes diagnósticas, incluyendo la tomografía axial computarizada (TAC), resonancia magnética (RM), y escintigrafía con metayodobenzilguanidina 1131 (MIBG).
Las indicaciones para el diagnóstico deben tener en cuenta: síntomas de feocromocitoma, hipertensión resistente al régimen terapéutico establecido (en ocasiones con tres drogas), una hipertensión aceleradamente maligna,.
Respuesta paroxística a drogas antihipertensivas, especialmente a betabloqueadores; crisis hipertensivas durante el ejercicio, la intubación endotraqueal, inducción anestésica, manipulación de vísceras abdominales, parto o angiografías. Miembros de familia de pacientes que tienen síndromes MEN o feocromocitoma familiar sin MEN, y marcada hipotensión ortostática en ausencia de terapia antihipertensiva.
Pruebas bioquímicas
Las pruebas más confiables desde el punto de vista de sensibilidad y especificidad son las mediciones de las catecolaminas en el plasma (epinefrina, norepinefrina) y sus metabolitos en la orina (metanefrina y normetanefrina) (Tabla 5).
Tabla 5. Sensibilidad y especificidad de las diferentes pruebas en el diagnóstico del feocromocitoma.
 NE + E= norepinefrina más epinefrina; NMN + MN = normetanefrina más metanefrina; VMA = Acido vanilmandélico.
NE + E= norepinefrina más epinefrina; NMN + MN = normetanefrina más metanefrina; VMA = Acido vanilmandélico.
El ácido vanilmandélico en la orina, es menos sensible, pero es tan específico como los otros.
Cuando los niveles son altos (ej: catecolaminas en el plasma 2.000 pg/mL o metanefrinas en la orina 3 mg124 h en pacientes hipertensos con síntomas típicos, deben efectuarse imágenes apropiadas. Cuando las catecol inas son altas, pero no diagnósticas (catecolaminas de 400 -2.000 pg/mL y metanefrinas urinarias de 1,4 a 3 mg/24 h) se deben llevar a cabo pruebas farmacológicas en conjunción con la determinación de las catecolaminas en el plasma.
Se recomienda una prueba estimuladora intravenosa con un bolo de I mg de glucagón, si las catecolaminas del plasma son relativamente bajas (400 a 1.000 pg/mL) y la presión sanguínea es menor de 170/100 mmHg. El objetivo es estimular el feocromocitoma, si está presente, para que secrete catecolaminas. Se toman muestras cada 3 meses después de la inyección de glugagón. Una alza de tres veces los niveles plasmáticos de catecolaminas o por encima de 2.000 pg/mL, es diagnóstica.
La prueba supresora con c10nidina es preferible, si la presión es más elevada de 160/90 mmHg y las catecolaminas plasmáticas están entre 1.000 y 2.000 pg/mL. La clonidina inhibe la actividad simpática cerebral, reduciendo las catecolaminas plasmáticas en pacientes con hipercatecolaminemia inducida neurológicamente, pero no en pacientes con feocromocitoma. Sin embargo, la presión sanguínea disminuye en ambas situaciones. Las catecolaminas se determinan antes y 3 horas después de la administración de 0.3 mg de c10nidina (7).
Localización e imágenes
Después de que el diagnóstico de feocromocitoma ha sido confirmado por pruebas de laboratorio, el tumor debe ser anatómicamente localizado.
La TAC es la técnica de imagen más confiable para su localización (Fig.l). Más del 97% de los tumores pueden ser demostrados por TAC. El factor que contribuye a esta exactitud tan alta es el hecho de que la mayoría de los tumores sintomáticos son de un tamaño mayor de 3 cm de diámetro y están localizados en una sola glándula adrenal.
Pero la técnica suministra información adicional útil si la patología es unilateral o bilateral, si hay invasión a las estructuras vasculares como la vena renal y la vena cava inferior, y si hay o no metástasis.
Dicha técnica puede fallar en niños o en pacientes muy delgados (debido a la carencia de grasa retroperitoneal) o en pacientes en quienes previamente se ha llevado a cabo cirugía que desorganiza los planos tisulares normales (13).
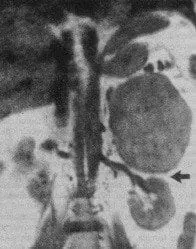
 Fig. 1. TAC abdominal que señala la presencia de un feocromocitoma en una mujer de 32 años con crisis hipertensivas paroxísticas.
Fig. 1. TAC abdominal que señala la presencia de un feocromocitoma en una mujer de 32 años con crisis hipertensivas paroxísticas.
La resonancia magnética nuclear (RMN) permite en forma rápida secciones e imágenes en varios planos, evita la exposición a las radiaciones ionizantes y ofrece algún grado de características tisulares in vivo.
La RMN no requiere administración de contraste. Es muy satisfactoria para la imagen de tumores en la proximidad de los vasos mayores, debido a la señal vacía del flujo sanguíneo. Puede ser ideal para la localización de feocromocitomas en pacientes embarazadas, debido a que no usa radiaciones ionizantes (Figs. 2 y 3) (37). A pesar de esto, la especificidad de la imagen con RMN no es más grande que la de la TAC.
 Fig. 2. Resonancia magnética nuclear de un tumor adrenal izquierdo. No’ hay compromiso del riñón (flecha).
Fig. 2. Resonancia magnética nuclear de un tumor adrenal izquierdo. No’ hay compromiso del riñón (flecha).
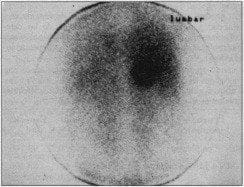
La tercera modalidad de imagen es el us? de la escintigrafía con el metayodobenzilguanidina (1 31 MIBG), un isótopo que específicamente concentrado por el feocromocitoma adrenal o extraadrenal, pero no en tejidos cromafínicos normales. El MIBG es tomado y concentrado dentro de las vesículas adrenérgicas y su captación es directamente proporcional al número de ellas presentes en el tejido. Esta técnica permite la localización de un feocromocitoma primario o sus metástasis en cualquier parte del cuerpo (Fig. 4) (44).
La MIBG escintigrafía ha localizado exitosamente feocromocitomas en el mediastino que no fueron diagnosticados por la TAC, así como metástasis óseas de feocromocitoma no detectadas por los escintigramas óseos convencionales. Aunque con los neuroblastomas y carcinoides se pueden obtener imágenes con MIBG, la especificidad para el feocromocitoma en el aspecto clínico y bioquímico excede el 95%.
 Fig. 3. Resonancia magnética nuclear del mismo tumor. La flecha blanca señala la vena adrenal izquierda y la negra, la vena renal izquierda. Ninguna de las dos muestra invasión.
Fig. 3. Resonancia magnética nuclear del mismo tumor. La flecha blanca señala la vena adrenal izquierda y la negra, la vena renal izquierda. Ninguna de las dos muestra invasión.
 Fig. 4. Escintigrafía con metayodobenzilguanidina, que localiza un feocromocitoma en la adrenal derecha (vista posterior).
Fig. 4. Escintigrafía con metayodobenzilguanidina, que localiza un feocromocitoma en la adrenal derecha (vista posterior).
En resumen, la TAC, la RMN y la MIBG son procedimientos de imaginología complementarios. Los dos primeros suministran detalles anatómicos, mientras que la MIBG define información funcional.
Tratamiento
El tratamiento quirúrgico del feocromocitoma comprende 3 etapas específicas: l. Preparación preoperatoria. 2. Técnica operatoria y anestésica. 3. Cuidado postoperatorio.
Preoperatorio
El diagnóstico de feocromocitoma autoriza el bloqueo alfa adrenérgico. Este debe empezar I a 2 semanas antes de la cirugía electiva o de cualquier procedimiento invasor. El clínico dispone hoy de un gran número de agentes farmacológicos que funcionan como alfa o beta antagonistas.
No sólo reducen los signos y síntomas del feocromocitoma en el período preoperatorio, sino también reducen la incidencia y severidad de la hipertensión en la cirugía. Lo adecuado del bloqueo alfa adrenérgico puede ser medido igualmente, por la caída del hematocrito a un nuevo nivel estable cuando la repleción del volumen intravascular ocurre.
El agente para iniciar el bloqueo alfa adrenérgico es la fenoxibenzamina, una alfa antagonista de acción prolongada, que se puede administrar por vía oral. La dosis inicial es de 20 a 40 mg/día, en 2 o 3 dosis divididas. La dosis se va incrementando gradualmente hasta cuando la presión sanguínea sea controlada y los paroxismos desaparezcan o muestren una reducción significativa en frecuencia.
La mayoría de los pacientes requieren entre 20 y 100 mg/día, aunque ocasionalmente pueda ser más alta de 300 mg/día. Los efectos colaterales incluyen letargia, congestión nasal. taquicardia y visión borrosa (40). La última dosis se administra a las 10:00 pm, la noche anterior a la cirugía.
La fentolamina es un alfa antagonista de corta duración; su uso está generalmente limitado a la administración intravenosa para una rápida reversión de la hipertensión durante un paroxismo espontáneo o inducido durante un procedimiento radiológico invasor en la cirugía. Pueden ser administrados de I a 5 mg en bolo o en una infusión intravenosa continua.
El prazosin es un antagonista selectivo que causa menos taquicardia.
Es de acción más corta que la fenoxibenzamina, lo cual permite un más rápido ajuste de la dosificación y una hipotensión postoperatoria menos prolongada. La dosis inicial es de l mg c/8 horas, incrementándose hasta un máximo de 8 a 12 mg/día.
La alfa metil paratirosina es otro agente útil para la inducción del bloqueo alfa. Este agente inhibe la enzima tirosina hidroxilasa, la cual cataliza la conversión de tirosina a dehidroxifenilalanina (Dopa).
Es, por lo tanto, una enzima que limita el índice de biosíntesis de las catecolaminas. Su bloqueo alfa raramente es completo. Puede ser especialmente útil para tratar pacientes con cardiomiopatía inducida por catecolaminas y, por largos períodos, en feocromocitomas que resultan inoperables. La dosis oscila entre 250 y 500 mg vía oral, cuatro veces al día.
La droga puede causar cristaluria, que se evita tomando agua cada 2 horas. En ocasiones se presenta ansiedad, depresión, hipertonicidad y parkinsonismo, probablemente como resultado de la inhibición de la síntesis cerebral de dopamina.
La combinación de alfa y beta bloqueo mediante la droga labetalol, ha sido usada exitosamente en el tratamiento preoperatorio del feocromocitoma. Los bloqueadores de los canales del calcio tales como la nifedipina, pueden reducir la secreción de catecolaminas (17).
En la mayoría de los casos, el bloqueo beta no es necesario. Los bloqueadores beta nunca se deben administrar antes de instituir el bloqueo alfa, ya que al bloquearse el efecto vasodilatador en la musculatura lisa, no hay oposición para que los alfa agonistas producidos por el tumor, ejerzan su acción vasoconstrictora, con las consecuentes crisis hipertensivas (23).
Además, los beta bloqueadores a través de su efecto inotrópico negativo, inducen a falla cardíaca congestiva y aun a edema pulmonar agudo.
Sin embargo, el bloqueo beta es generalmente reservado para pacientes con taquiarritmias, pero sólo después de que el bloqueo efectivo alfa haya sido establecido.
Si el propanolol es necesario, una dosis inicial de 10 mg 4 veces al día se va gradualmente aumentando hasta cuando la taquiarritmia esté controlada. En la mayoría de los pacientes, el propanolol (beta bloqueador no específico) en dosis divididas de SO a 120 mg/día es suficiente. También pueden ser usados el atenolol o metropolol.
En caso de que el paciente presente insuficiencia cardíaca congestiva, ya sea por la hipertensión prolongada o por la cardiomiopatía por catecolaminas, la digital puede estar indicada, pero a dosis mínima, debido a que las catecolaminas sensibilizan el miocario para arritmias asociadas a la digital (40).