Capítulo IV
Dr. Germán Barón Castañeda, M.D.
El conocimiento del útero como estructura anatómica se remonta a varios siglos atrás.
Herófilo en el Siglo IV a.C. describió sus diferentes posiciones. Hay descripciones del útero como órgano diferente a la vagina en papiros egipcios y escrituras hindúes que datan del año 2.500 a.C. Andrea Vesalius en el Siglo XVI fue el primero en revelar en forma adecuada la presencia de la cavidad endometrial.
El útero es un órgano que se desarrolla en conjunto con las trompas de Falopio y la porción superior de la vagina a partir de la fusión de los conductos de müller en la décima semana de vida intrauterina; este proceso sucede en ausencia de la hormona anti-mülleriana (factor inhibitorio mülleriano).
Esta hormona hace parte de la familia del factor de crecimiento de transformación – a y es sintetizada por las células de Sertoli; es responsable de la regresión del conducto de müller ipsilateral hacia la semana 8 de gestación.
Inicialmente los conductos fusionados están cubiertos por un epitelio cuboidal simple que luego se vuelve columnar y pseudoestratificado; por debajo del epitelio aparece el mesénquima condensado que dará origen al estroma y a las células del músculo liso. Hacia la semana 20 se desarrolla el endometrio a partir de la mucosa uterina.
Se cree que este desarrollo está gobernado por factores locales y que es independiente de las hormonas esteroideas. Experimentos animales han demostrado que es indispensable la interacción que existe entre el mesénquima y el epitelio, siendo el mesénquima el órgano blanco donde actúan los factores de crecimiento.
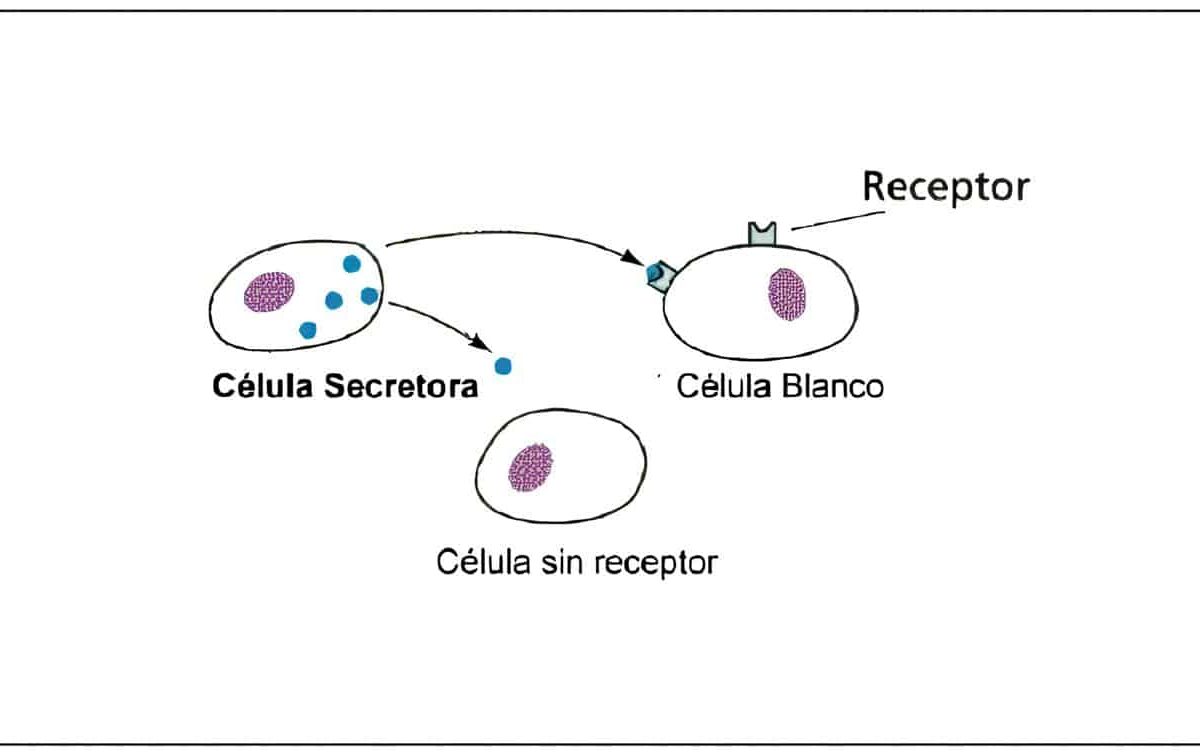
La menstruación espontánea, cíclica, predecible y regular es la característica principal de los ciclos ovulatorios como resultado de una cuidadosa interacción entre el hipotálamo, la hipófisis, los ovarios y el tracto genital femenino.
Cambios histológicos del endometrio en un ciclo ovulatorio
Los cambios secuenciales que sufre el endometrio fueron reportados magistralmente desde 1950 por Noyes, Hertig y Rock; su descripción incluye los cambios anatómicos y funcionales que sufren las glándulas, los vasos y el estroma.
Morfológicamente el endometrio puede dividirse en una capa funcional y una capa basal. La primera ocupa las dos terceras partes y es la encargada de prepararse para la implantación del blastocisto. Es por lo tanto el sitio en el cual suceden la proliferación, secreción y degeneración. La capa basal tiene como función proveer un substrato para que el endometrio pueda regenerarse después de la pérdida de la funcional con la menstruación.
El endometrio consta de cuatro compartimientos importantes que se interrelacionan por mecanismos complejos:
- El epitelio glandular, encargado de aportar los nutrientes necesarios al embrión que se ha implantado.
- El epitelio luminal, importante en el desarrollo de la receptividad del útero.
- El estroma, sitio en el cual sucede la implantación y.
- Las células del sistema inmune.
El endometrio menstrual
Es un tejido relativamente delgado pero denso. Está compuesto por el estrato basal y una cantidad variable de estrato esponjoso. Este último puede exhibir una serie de estados funcionales variables incluyendo desarreglo y ruptura de glándulas, fragmentación de vasos y estroma, persistencia de necrosis, infiltración de glóbulos blancos y diapedesis hemorrágica a pesar de lo cual siempre hay signos de regeneración en todos lo componentes.
El endometrio se ve delgado, no solo por la pérdida tisular, sino también por colapso de la matriz de soporte.
En las áreas que han sido completamente denudadas hay síntesis de DNA en la capa basal. La proliferación rápida de estas células resulta en la reepitelización. En este tejido hay un soporte de fibroblastos que forman una masa compacta a través de la cual pueden migrar las células. Esta reparación es rápida, estando cubiertas dos terceras partes para el día 4 del ciclo y en su totalidad hacia el día 6.
Fase Proliferativa
Está asociada con el crecimiento folicular y su correspondiente secreción elevada de estrógenos. Las glándulas son las que demuestran una mayor respuesta inicial a este estímulo hormonal. Inicialmente son delgadas y tubulares, tapizadas por células epiteliales columnares bajas, poco a poco se van haciendo evidentes las mitosis y se observa pseudoestratificación.
El estroma sale de su condición menstrual, densa; pasa por un breve período de edema y finalmente adquiere un aspecto suelto, semejante a un sincitio. A través de él se extienden los vasos espirales hasta un punto por debajo de la membrana epitelial.
Todos estos componentes demuestran gran proliferación con un pico hacia los días 8 a 10 del ciclo. Este cambio está caracterizado por una gran cantidad de mitosis, aumento en el contenido de DNA nuclear y en la síntesis de RNA citoplasmático. La concentración intranuclear de receptores para estrógenos y progesterona alcanza un pico hacia la mitad del ciclo, antes del momento ovulatorio.
Durante la fase proliferativa el endometrio aumenta su espesor de 0.5 mm a 3.5 – 5 mm. No solo hay crecimiento del tejido sino también reexpansión del estroma. Una característica importante de esta fase dominada por estrógenos es el aumento en las células ciliadas y microvellosidades, incremento que empieza en los días 7 a 8 del ciclo.
La concentración de estas células ciliadas alrededor de la apertura de las glándulas y los movimientos de las cilias permiten la movilización y distribución de las secreciones endometriales durante la fase secretora.
(Lea También:El Útero como Órgano Endocrino)
Fase Secretora
Después de la ovulación el endometrio demuestra una reacción combinada a estrógenos y progesterona. La altura total del endometrio permanece estable en 5 a 6 mm. La limitante para este crecimiento está dada por la presencia de la progesterona que disminuye la actividad mitótica y la síntesis de DNA.
Este efecto es debido a la interferencia de la progesterona sobre la expresión de receptores estrogénicos y por aumento de la actividad de las enzimas 17-b-hidroxiesteroide deshidrogenasa y sulfotransferasa que convierten el estradiol a sulfato de estrona.
Componentes individuales siguen demostrando crecimiento, pero al estar confinados a una estructura fija, lleva a que tanto las glándulas como los vasos espirales adquieran una apariencia tortuosa. En forma progresiva aparecen los efectos secretores, inicialmente intracelulares y luego intraluminales hacia el día 7 post-ovulatorio.
El primer cambio histológico evidente que demuestra que ha ocurrido una ovulación es la aparición de vacuolas de glucógeno intracitoplasmáticas subnucleares. En las células glandulares aparecen mitocondrias gigantes y el sistema de canales nucleolares gracias a la presencia de la progesterona.
Luego, estas alteraciones estructurales son seguidas por la secreción de glicoproteínas y péptidos hacia la cavidad endometrial; la transudación de plasma también contribuye a estas secreciones. El pico de secreción ocurre hacia el día 7 post-ovulatorio, coincidente con el momento de implantación del blastocisto.
Fase de implantación
Entre los días 7 y 13 después de la ovulación el endometrio sufre una serie importante de cambios. Llega a diferenciarse en tres capas distintas al final de este período. Cerca de la cuarta parte corresponde a la basal que no ha sufrido alteraciones.
La porción intermedia que corresponde más o menos al 50% del espesor total es el estrato esponjoso, compuesto de un estroma laxo y edematoso con los vasos espirales enrollados y las glándulas tortuosas y dilatadas. La capa más superficial es conocida como el estrato compacto y ocupa aproximadamente el 25%; su principal característica histológica es la glándula del estroma que se ha vuelto polihédrica, con los cuellos de las glándulas y vasos engurgitados.
En el momento de la implantación el estroma es edematoso. Este cambio puede ser secundario al aumento de prostaglandinas endometriales inducido por los estrógenos y la progesterona lo cual lleva a un incremento en la permeabilidad vascular. Se sabe que los vasos endometriales tienen receptores para los esteroides sexuales y que tanto el músculo liso vascular como el endotelio tienen la capacidad de sintetizar prostaglandinas.
Las células del estroma también tienen la capacidad de responder a los estímulos hormonales y producir prostaglandinas. Cuando se convierten en células deciduales producen una variedad de sustancias entre las cuales se pueden citar, prolactina, relaxina, renina y IGF-I.
El proceso de decidualización se presenta hacia el día 23 gracias a la influencia de la progesterona:
El cambio inicial se presenta alrededor de los vasos y se caracteriza por el aumento citonuclear, de la actividad mitótica y la formación de una membrana basal. Estas células deciduales tienen gran importancia durante el embarazo; no solo controlan la naturaleza invasiva del trofoblasto, sino que juegan un papel paracrino y autocrino importante tanto para la madre como para el feto.
Fase de Ruptura Endometrial
Si no hay fecundación e implantación, no aparece la gonadotropina coriónica, el cuerpo lúteo completa su función y caen los niveles de estrógenos y progesterona. En la primera parte de la fase secretora la fosfatasa ácida, la metaloproteinasa y otra serie de enzimas líticas se encuentran en el interior de los lisosomas, acción mediada por los estrógenos que inducen la síntesis de lisosomas y por la progesterona que estabiliza sus membranas.
Con la caída de los niveles hormonales se pierde la estabilidad de las membranas y estas enzimas son liberadas hacia el citoplasma; esto conlleva digestión de los componentes celulares y liberación de prostaglandinas, extravasación de glóbulos rojos, necrosis tisular y trombosis vascular.
La supresión de estrógenos y progesterona lleva a tres eventos endometriales: reacciones vasomotoras, pérdida tisular y menstruación. El primer evento observado es la contracción del espesor del tejido con una gran respuesta vasomotora de las arteriolas espirales. Estos vasos sufren un proceso de vasoconstricción y vasodilatación; cada episodio de espasmo es más prolongado y profundo hasta llegar a la necrosis del tejido.
Estas reacciones son mediadas por las prostaglandinas que alcanzan su pico máximo de producción antes de la menstruación. Existen otras sustancias que aunque no se ha demostrado su acción específica, posiblemente juegan un papel importante en los cambios vasculares del endometrio; entre ellas se pueden citar el factor de crecimiento de células endoteliales vasculares, las endotelinas y el óxido nítrico.
Los cambios vasculares llevan a extravasación y finalmente a hemorragia por ruptura de arteriolas y capilares superficiales. Este es un evento progresivo. A medida que aparece el sangrado se van formando trombos y coágulos de fibrina que lo limitan.
Existe un límite entre la basal y el estrato esponjoso:
Cuando se ha alcanzado este punto, el estroma del estrato esponjoso se descama y colapsa. Como resultado de la vasoconstricción prolongada, el colapso tisular, la estasis vascular y la aparición de los estrógenos el sangrado cede. A diferencia del puerperio, en este momento no es necesaria la contracción miometrial como mecanismo hemostático.
El endometrio basal nunca es descamado y a partir de él sucede la regeneración. Se encuentra protegido de las enzimas líticas por una capa mucinosa de carbohidratos liberados de las glándulas y las células del estroma.
El flujo menstrual está compuesto por la capa funcional, exudado inflamatorio, glóbulos rojos, enzimas proteolíticas y plasmina que rompe los coágulos de fibrina a medida que se forman. La gran actividad fibrinolítica ayuda a evacuar el útero por la licuefacción del tejido y de la fibrina.
La Menstruación Normal
Siempre se ha considerado que es el resultado de un ciclo ovulatorio, lo cual implica una serie de eventos ordenados con estímulo estrógeno-progestacional. Su intervalo normal está entre 21 y 35 días, con un promedio de 28. La duración normal del sangrado suele ser de 2 a 8 días.
El volumen normal de sangre menstrual va de 30 a 80 cc, considerándose anormal por encima de esta cifra.