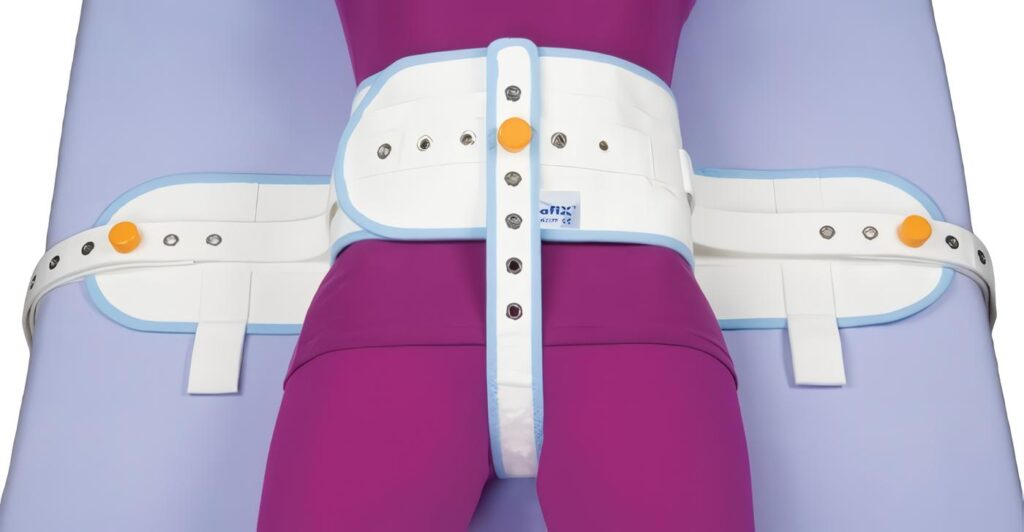
La contención física hace referencia a un método en el que prima la seguridad del paciente, por lo que se hace necesaria la presencia de personal entrenado. Esta contención se hace para prevenir que el paciente se haga daño a sí mismo o a otros, o que ponga en riesgo el ambiente terapéutico (2).
Según consta en el actual Código de Prácticas para la Ley de Salud Mental (Acta 1983), la intervención que involucre la contención física debe ser un último recurso; solo debe ser utilizada en casos de emergencia, en los que se identifique una posibilidad real de daño (2), y una vez se hayan intentado otras estrategias para contener al paciente. La primera pauta de intervención es intentar la contención verbal, donde es importante generar una empatía con el paciente; además, debe darse al paciente una información clara acerca de las posibilidades terapéuticas, y deben evitarse las amenazas o las falsas promesas, ya que esto perjudica la relación terapéutica. La actitud debe ser tranquilizadora, pero con firmeza y seguridad; usar un tono de voz neutro favorece la comunicación. Debe considerarse la posibilidad de ofrecer medicación sedante por vía oral o parenteral, durante la contención verbal (1).
Aunque en la literatura se encuentra poca evidencia referente a la seguridad y la eficacia de tal tipo de medidas de contención (3), estas constituyen una estrategia para el manejo de la agitación psicomotriz; predominantemente, en el área de urgencias. Debido a que se usan específicamente para el control del episodio agudo, deben ser llevadas a cabo solo según las indicaciones señaladas y por un periodo corto. Además, debe ajustarse el esquema terapéutico farmacológico en pro de impedir que aparezca una nueva agitación psicomotriz en el paciente, quien, a su vez, debe permanecer en tratamiento en la sección de urgencias, para evitar inmovilizaciones prolongadas: estas conllevan para el paciente riesgos, tanto físicos como para el restablecimiento de su condición mental.
No se debe perder de vista que las causas de la agitación psicomotriz son diversas; y aunque el enfoque inicial sea la contención mecánica, el abordaje terapéutico debe ir dirigido a tratar la causa (1).
Para el abordaje del paciente agitado se consideran los siguientes aspectos fundamentales: seguridad, intervención verbal, contención física y contención farmacológica (1).
Es imprescindible garantizar la seguridad del personal, del paciente, de los familiares de este y del entorno; debe disponerse, además, del personal suficiente para el abordaje (la literatura habla de un equipo mínimo de cinco personas) (1). La presencia del personal de seguridad de la institución es importante para proteger el entorno, pues el actuar del paciente agitado es impredecible; deben identificarse las posibles desventajas que se hallen en el ambiente (objetos con los que se puede lesionar la persona o lesionar a otros, o barreras propias de la infraestructura del sitio). Es útil identificar una vía de evacuación, así como las entradas y las salidas, con el fin de preservar la seguridad del personal; es aconsejable mantener una distancia de seguridad, no permitir que el paciente se ubique entre el personal y la ruta de evacuación, y no darle la espalda al paciente (1).
La contención física, como se ha mencionado, debe considerarse como último recurso; sin embargo, puede constituir la primera intervención en casos de agitación grave o con riesgo inminente tanto de heteroagresividad como de autoagresividad (1).
En todos los casos debe informarse al paciente que se le va a practicar la contención física explicando el motivo y dejando claro que es una intervención terapéutica, y no un castigo. Siempre debe explicarse al paciente el procedimiento que se le va a realizar y cuáles son las opciones terapéuticas disponibles, según sea el caso. En condiciones ideales, el paciente debe conocer con anterioridad los motivos de su estancia hospitalaria, así como el protocolo por seguir si se presenta un episodio de agitación o una conducta violenta (4). Aunque en muchos casos la contención física se dará como primera intervención al ingreso en el servicio de urgencias, siempre debe explicarse al paciente qué procedimiento se la va a realizar, así su condición mental esté muy alterada.
El médico dirige la intervención. Debe existir un plan específico, el cual tenga previsto que haya una persona asignada para tomar cada una de las extremidades, y otra para la cabeza. Se sujeta al paciente por las axilas, con una mano empujando hacia arriba, y por la muñeca con la otra mano empujando hacia abajo; se asegura la inmovilidad de las grandes articulaciones (hombros, codos, rodillas) y se protege todo el tiempo la cabeza. Para trasladarlo a la cama (o la camilla, si el procedimiento se realizó en el piso), se le sujetan las piernas a la altura de las rodillas y los bra zos alrededor del codo, con apoyo bajo los hombros; en la cama o la camilla se le ponen en las muñecas y los tobillos los elementos para la sujeción. Si el paciente se encuentra muy agitado, puede colocarse una quinta sujeción a la altura del pecho. En la mayoría de los protocolos se sugiere la posición decúbito supino, ya que permite un mejor control y una mejor vigilancia del paciente. Si la inmovilización es prolongada, deben revisarse periódicamente las ataduras, en procura de que el paciente no se lastime (1).
Muchos protocolos consideran que la contención física debe ser un paso previo y necesario a la contención farmacológica (1); sin embargo, se considera que la contención mecánica es una intervención estresante y generadora de ansiedad para el paciente, por lo cual rara vez se usa una contención física sin llevarse a cabo simultáneamente la farmacológica, con un esquema de sedación, ya que protege al paciente del estrés generado por la contención mecánica y hace parte del abordaje de la agitación psicomotriz. En términos generales, si la contención física está indicada, se acompaña de contención farmacológica.
Referencias
1. Gallego VF, Pérez EM, Aquilino JS, Angulo CC, Estarlich MCG. Manejo inicial del paciente agitado. Emergencias. 2009;21:121–32
2. National Collaborating Centre for Nursing and Supportive Care (UK). Violence: The Short-Term Management of Disturbed/Violent Behaviour in In-Patient Psychiatric Settings and Emergency Departments [Internet]. London: Royal College of Nursing (UK); 2005 [cited 2014 Feb 25]. Available from: http://www.ncbi.nlm.nih.gov/books/NBK55521/
3. Nelstrop L, Chandler-Oatts J, Bingley W, Bleetman T, Corr F, Cronin-Davis J, et al. A systematic review of the safety and effectiveness of restraint and seclusion as interventions for the short-term management of violence in adult psychiatric inpatient settings and emergency departments. Worldviews Evid-Based Nurs Sigma Theta Tau Int Honor Soc Nurs. 2006;3(1):8–18.
4. Nelstrop L, Chandler-Oatts J, Cowl J, Field-Thorn J, Abbott-Butler P. The Experien¬ces of Black Service Users in UK In-Patient Settings in Relation to the Short-Term Management of Disturbed/Violent Behaviour (Supplement) [Internet]. London: Royal College of Nursing (UK); 2005 [cited 2014 Feb 25]. Available from: http://www.ncbi.nlm.nih.gov/books/NBK55906Descripción de las intervenciones psicoterapéuticas y psicosociales evaluadas
Las intervenciones psicológicas y psicosociales son acciones dirigidas a la solución de problemas psicológicos y sociales, en las cuales se espera una participación activa de los sujetos participantes (1).
| Tipo de intervención | Características |
| Terapia cognitivoconductual (TCC) | Emplea técnicas más estructuradas que las de otro tipo de psicoterapias: incluye la discusión de sentimientos, pensamientos y acciones, con el fin de lograr un mejor entendimiento de los síntomas; se pretende unir los patrones de pensamientos y de sentimientos del paciente con sus conductas. El paciente debe tomar parte activa en la terapia, con la idea de: 1) Cambiar sus patrones habituales de pensamiento; 2) Examinar la evidencia a favor y en contra de las creencias, y 3) Utilizar habilidades de razonamiento o su experiencia para desarrollar interpretaciones alternativas que le permitan modificar su conducta (2). Cuando hay síntomas persistentes (delirios o alucinaciones), se trabaja con técnicas de adaptación que le permitan al paciente modificar su conducta, aun en presencia de ellos; el propósito de ello es lograr que el paciente rompa el ciclo de aislamiento derivado de los síntomas, y así mejore su socialización. Otro uso de la TCC es la prevención de recaídas. Para ello se discute específicamente con el paciente la necesidad de tratamiento, se hace una evaluación costo-beneficio de dicho tratamiento y se trata de incluir a la persona en la toma de decisiones sobre el tema; el propósito de esto es mejorar la adherencia al tratamiento farmacológico (3). La intervención incluye diez sesiones durante los primeros seis meses. |
| Terapia de adherencia | Es una terapia individual breve, con una aproximación cognitivoconductual y basada en intervenciones motivacionales. La intervención es colaborativa y centrada en el paciente, y su objetivo principal es promover la adherencia en personas con esquizofrenia; el objetivo final es tomar una decisión frente al tratamiento, que involucre al terapeuta y al paciente, para que este último se convierta en una parte activa del manejo y de la toma de decisiones. Se plantea que la adherencia mejora en la medida en que el paciente es involucrado en las decisiones sobre su propio manejo (4). La aproximación que se usa es breve y práctica, y puede usarse en pacientes hospitalizados y ambulatorios; la intervención consiste en 4-6 sesiones de 20-60 minutos, que se pueden llevar a cabo una o 2 veces por semana. En las 2 primeras sesiones se revisa la historia de su enfermedad y se conceptualiza el problema; las 2 siguientes se usan para discutir más específicamente sobre los síntomas y los efectos adversos del tratamiento, y durante las 2 finales se habla del estigma asociado al tratamiento. En pacientes psicóticos, la aproximación es un poco distinta: se busca una alianza terapéutica más sólida, así como la resolución guiada de problemas y un componente educacional mayor (5). |
| Terapia de apoyo | No hay una definición aceptada universalmente de terapia de apoyo; se refiere, en términos generales, a cualquier intervención individual que tiene el objetivo de mantener el funcionamiento actual o ayudar a la persona con sus habilidades preexistentes; lo que se busca, entonces, es mejorar la adaptación del paciente a su enfermedad, más que cambiar los mecanismos de defensa existentes. No incluye intervenciones cuyo objetivo es educar, entrenar o cambiar mecanismos de defensa (6). Se considera un tipo de terapia útil en pacientes con mal funcionamiento, muy frágiles, o con muy poca motivación para iniciar con ellos otro tipo de terapia, más centrada en la expresión (7). |
| Intervención familiar | Se pretende que la familia y el paciente aprendan la importancia de la adherencia terapéutica, y que los familiares tengan herramientas que les permitan enfrentarse a la falta de adherencia por parte del paciente, a las recaídas y a las conductas disruptivas. También se busca que aprendan a manejar el estrés que genera tener a un familiar con una enfermedad mental. Para una intervención familiar se pueden usar múltiples estrategias; estas pueden incluir: a) Construir una alianza con los cuidadores; b) Disminuir el ambiente adverso en la familia; c) Aumentar la capacidad de los familiares para detectar y resolver problemas; d) Disminuir expresiones de rabia y de culpa por parte de los familiares; e) Mantener expectativas razonables sobre el rendimiento del paciente; f) Lograr que haya límites claros entre el paciente y sus familiares, y g) Cambiar el comportamiento y el sistema de creencias de los familiares (8). |
| Psicoeducación | Educación a una persona con un trastorno mental, en áreas que son útiles para su tratamiento y su rehabilitación; se enfoca en adquirir conocimientos y en la potencial influencia de estos en cambios conductuales (9). Implica brindarle al paciente información sobre su diagnóstico, su tratamiento, su pronóstico, sus mecanismos de afrontamiento y sus derechos. Se busca que el paciente se empodere de su tratamiento obteniendo información sobre su enfermedad, y que de esta forma mejoren sus mecanismos para afrontar los síntomas y manejarlos más adecuadamente (10). Pueden ser intervenciones individuales o grupales, y se dan por la interacción directa entre el paciente y quien provee la información. Sus objetivos principales tienen que ver con disminuir la rehospitalización mejorando la adherencia al tratamiento farmacológico; además de esto, procura mejorar la adaptación del paciente a sus propios síntomas, y, de esta forma, lograr un cambio conductual que tenga impacto en el funcionamiento de la persona (9). |
| Psicoeducación | La psicoeducación también puede brindarse a los familiares del paciente, con el nombre de psicoeducación familiar; incluye el compromiso de la familia y del paciente, brindarles educación sobre la enfermedad y el tratamiento y guiarlos sobre la recuperación (11). Trata de educar a las familias sobre cómo sus conductas hacia el paciente pueden facilitar o impedir su recuperación. Los programas de psicoeducación familiar pueden tener diferencias en cuanto al formato (una familia, grupos de familias), la estructura (incluir o no al paciente), la duración y la intensidad del tratamiento, y el sitio donde se lleva a cabo (hospital, consulta, casa). También pueden usarse distintas técnicas y dárseles un énfasis variable (didáctico, emocional, cognitivo, conductual, rehabilitador, sistémico). Todos se enfocan en la resiliencia y en las fortalezas de la familia y en cómo estas pueden influir en la recuperación sintomática y funcional del paciente (11). |
| Entrenamiento en habilidades sociales | Es una técnica conductual que usa instrucción, modelamiento, ensayo, retroalimentación y trabajo en casa, y cuya idea es enseñar o reforzar habilidades sociales. Usualmente se enfoca en aspectos muy específicos de la conducta, como el contacto visual, el lenguaje corporal y el discurso; así mismo, se intenta cubrir áreas más generales, como la disfunción en el autocuidado, el manejo de los síntomas y de los medicamentos, las herramientas vocacionales y la recreación (12,13). Implica métodos de aprendizaje tradicional u otros métodos que involucran demostraciones conductuales, juegos de roles, entrenamiento, modelamiento y reforzamiento secundario; también, que se busque generalizar la conducta por medio de tareas por fuera de la sesión (14). |
| Terapia ocupacional | Se basa en la realización de diferentes actividades que le permiten al paciente experimentar con otros y comunicarse. Las actividades terapéuticas de este tipo tienen tres características principales: 1) Incluyen la participación en actividades; 2) Persiguen la consecución de una meta, y 3) Se hacen paso a paso (15). |
Referencias
1. National Collaborating Center for Mental Health. Psychological therapy and psychosocial interventions in the treatment and management of schizophrenia. Schizophrenia The NICE guideline on core interventions in the treatment and management of schizophrenia in adults in primary and secundaru care. London: The British Psychological Society and The Royal College of Psychiatrist; 2010. p. 243–327.
2. Jones C, Hacker D, Cormac I, Meaden A, Irving CB. Cognitive behaviour therapy versus other psychosocial treatments for schizophrenia. In: The Cochrane Collaboration, Jones C, editors. Cochrane Database of Systematic Reviews [Internet]. Chichester, UK: John Wiley & Sons, Ltd; 2012 [cited 2013 Jun 15]. Available from: http://doi.wiley.com/10.1002/14651858.CD008712.pub2
3. Rathod S, Phiri P, Kingdon D. Cognitive behavioral therapy for schizophrenia. Psychiatr Clin North Am. 2010 Sep;33(3):527–36.
4. Gray R, Leese M, Bindman J, Becker T, Burti L, David A, et al. Adherence therapy for people with schizophrenia European multicentre randomised controlled trial. Br J Psychiatry. 2006 Dec 1;189(6):508–14.
5. Kemp R, Hayward P, Applewhaite G, Everitt B, David A. Compliance therapy in psychotic patients: randomised controlled trial. BMJ. 1996 Feb 10;312(7027):345– 9.
6. Buckley LA, Pettit TA, Adams CE. Supportive therapy for schizophrenia. In: The Cochrane Collaboration, Buckley LA, editors. Cochrane Database of Systematic Reviews [Internet]. Chichester, UK: John Wiley & Sons, Ltd; 2007 [cited 2013 Jun 15]. Available from: http://doi.wiley.com/10.1002/14651858.CD004716.pub3
7. HELLERSTEIN DJ, PINSKER H, ROSENTHAL RN, KLEE S. Supportive Therapy as the Treatment Model of Choice. J Psychother Pract Res. 1994;3(4):300–6.
8. Pharoah F, Mari JJ, Rathbone J, Wong W. Family intervention for schizophrenia. In: The Cochrane Collaboration, Irving CB, editors. Cochrane Database of Systematic Reviews [Internet]. Chichester, UK: John Wiley & Sons, Ltd; 2010 [cited 2013 Jun 15]. Available from: http://doi.wiley.com/10.1002/14651858.CD000088.pub3
9. Xia J, Merinder LB, Belgamwar MR. Psychoeducation for schizophrenia. In: The Cochrane Collaboration, Xia J, editors. Cochrane Database of Systematic Reviews [Internet]. Chichester, UK: John Wiley & Sons, Ltd; 2011 [cited 2013 Jun 15]. Avai¬lable from: http://doi.wiley.com/10.1002/14651858.CD002831.pub2
10. National Collaborating Center for Mental Health. Psychological therapy and psychosocial interventions in the treatment and management of schizophrenia. Schizophrenia. The NICE guideline on core interventions in the treatment and management of schizophrenia in adults in primary and secundaru care. London: The British Psychological Society and The Royal College of Psychiatrist.; 2010.
11. McFarlane WR, Dixon L, Lukens E, Lucksted A. Family psychoeducation and schizophrenia: a review of the literature. J Marital Fam Ther. 2003 Apr;29(2):223–45.
12. Huxley N, Rendall M, Sederer L. Psychosocial treatments in schizophrenia: a review of the past 20 years. J Nerv 2000;188(April):187–201.
13. Patterson TL, Leeuwenkamp OR. Adjunctive psychosocial therapies for the treatment of schizophrenia. Schizophr Res. 2008 Mar;100(1-3):108–19.
14. Kern RS, Glynn SM, Horan WP, Marder SR. Psychosocial treatments to promote functional recovery in schizophrenia. Schizophr Bull. 2009 Mar;35(2):347–61.
15. Tatsumi E, Yotsumoto K, Nakamae T, Hashimoto T. Effects of occupational therapy on hospitalized chronic schizophrenia patients with severe negative symptoms. Kobe J Med Sci. 2011;57(4):E145–154.Descripción de las modalidades de atención
Las modalidades de atención en salud mental basadas en la comunidad involucran la prestación de servicios por parte de grupos de profesionales cuyo nicho es la comunidad. En general, los principales objetivos de dichas modalidades de intervención incluyen (1):
- Disminuir los síntomas del paciente.
- Prevenir o reducir la readmisión hospitalaria por medio de un tratamiento más intensivo en casa, y basado en la comunidad.
- Mejorar el compromiso de los pacientes con los servicios de salud.
- Mejorar los desenlaces sociales y ocupacionales.
| Modalidad | Características |
| Equipos de resolución de crisis y tratamiento en casa | Promueven la detección temprana de las exacerbaciones y la oferta de un tratamiento rápido e intensivo en el entorno comunitario, el cual es limitado en el tiempo. El tratamiento, generalmente, incluye manejo psicofarmacológico, consejería, terapia o ayuda para el mantenimiento de hábitos y el apoyo a los familiares cercanos. Una vez se ha estabilizado al paciente, este es direccionado a otras modalidades de atención más apropiadas para el manejo de mantenimiento (2). El objetivo de esta modalidad es evitar, en lo posible, la hospitalización, el empeoramiento de los síntomas y el estrés de los familiares o de otras personas involucradas en la situación (3). |
| Equipos de salud mental comunitaria | Atención en salud mental en la comunidad por parte de equipos multidisciplinarios compuestos por enfermeros, trabajadores sociales, psicólogos y psiquiatras, ubicados en los centros de salud mental comunitarios. El tamaño de los equipos puede oscilar entre 10-12 personas, o hasta 20, dependiendo de si incluyen programas de intervención precoz, de intervención en crisis, atención domiciliaria, etc. (1,4). Proveen una evaluación especializada y ofrecen atención y tratamiento a una población definida (5). |
| Hospital día de agudos | Se plantea como alternativa a la hospitalización. Se trata de una modalidad de manejo en el día para pacientes con descompensación aguda (1,6), y que se emplea para evitar el manejo intrahospitalario brindándole al paciente intervenciones que le permitan ir a diario a su comunidad. El propósito es que dicho tipo de manejo disminuya el estigma asociado a la hospitalización, así como el tiempo necesario de hospitalización. |
| Hospital día de pacientes que no están en fase aguda (para el mantenimiento) | Provee servicios médicos de diagnóstico, tratamiento psiquiátrico, intervenciones psicosociales y ocupacionales. Diseñados para personas con trastornos mentales graves y que requieren un cuidado coordinado, intensivo, integrado y multidisciplinario en un entorno clínico (7). Está dirigido a personas con trastornos mentales duraderos, y en ocasiones, a quienes no responden al manejo ambulatorio convencional (1). Puede ofrecerse de dos formas: una son los centros de atención de día sin tiempo limitado de estancia para manejo integral, y los hospitales día de transición, que ofrecen una atención durante un tiempo limitado a los pacientes que acaban de tener un alta hospitalaria (8,9). |
| Manejo intensivo de caso | Se proporciona un servicio de salud mental a largo plazo con un método sistemático, confiable, flexible y coordinado, dirigido a responder a la combinación de las necesidades de salud y de atención social de las personas con enfermedades mentales graves (10). Incluye una gama completa de servicios de tratamiento, rehabilitación y apoyo (11). Tiene como objetivo ayudar a las personas a adquirir los recursos materiales de subsistencia básica (alimentos, vivienda, vestido y atención médica), mejorar el funcionamiento psicosocial, proporcionar apoyo para que el paciente participe en la vida comunitaria y estimular la autonomía del sujeto (12). Se asigna a cada paciente un profesional que actúe como un “administrador del caso”, y quien debe mantener contacto con él y coordinar su atención en todos los servicios requeridos. Es una estrategia diseñada para las necesidades de pacientes con alto uso de servicios de urgencias, pero de poco contacto con el sistema de salud (1). |
| Atención asertiva comunitaria (Tratamiento Comunitario Asertivo) | Es una forma de atención comunitaria en salud mental, dirigida a pacientes que tienen graves dificultades en su funcionamiento social, laboral, residencial y de salud física. Se considera un “servicio no residencial monitoreado médicamente”. Las características que lo definen son: 1) Un claro enfoque en los pacientes que necesitan más ayuda; 2) Promover la independencia, la rehabilitación y la recuperación de los pacientes, con el fin de evitar que tengan hospitalizaciones innecesarias o lleguen a la indigencia; 3) Énfasis en un contacto constante con el paciente, por medio de visitas domiciliarias y otras intervenciones fuera de las instituciones, para que las habilidades aprendidas se puedan llevar fácilmente a la situación real de los pacientes; 4) Una aproximación en equipo, en la cual todos los profesionales trabajan con todos los pacientes bajo la supervisión de un profesional de la salud mental calificado, y quien es el líder; 5) Evaluación y procesos interdisciplinarios que involucran, generalmente, a psiquiatras, enfermeros, trabajadores sociales, terapeutas ocupacionales y especialistas en farmacodependencia y en rehabilitación vocacional; 6) Esfuerzos para evitar situaciones de crisis, pero si estas se presentan, hacer intervenciones en cualquier momento del día o de la noche, para evitar hospitalizaciones, y 7) Es un trabajo con los pacientes, que debe ser continuado y sin límite de tiempo (24 horas al día, 7 días a la semana) (1,13). |
| Rehabilitación basada en la comunidad (RBC) (15) | “Una estrategia de desarrollo comunitario para la rehabilitación, la igualdad de oportunidades y la integración social de todas las personas con discapacidad. La RBC se aplica gracias al esfuerzo conjunto de las propias personas con discapacidad, de sus familias, organizaciones y comunidades, y de los pertinentes servicios gubernamentales y no gubernamentales en salud, educación, trabajo, social, y otros” (14). En la RBC debe haber compromiso de la familia y de la comunidad mediante la diseminación masiva de conocimientos y de habilidades esenciales para rehabilitar a los discapacitados. Pero por sus limitaciones se requiere un buen sistema de referencia para las situaciones que requieran atención profesional. |
Referencias
1. National Collaborating Centre for Mental Health, commissioned by the National Institute for Health & Clinical Excellence. Schizophrenia. Core Interventions in the Treatment and Management of Schizophrenia in Adults in Primary and Secondary Care (updated edition). National Clinical Guideline Number 82 [Internet]. Printed in Great Britain. Stanley Hunt.; 2010. Available from: http://www.nice.org.uk/.
2. Murphy S, Irving CB, Adams CE, Driver R. Crisis intervention for people with severe mental illnesses. Cochrane Database Syst Rev. 2012;5:CD001087
3. Thomas CS, Weisman GK. Emergency planning: The practical and theoretical bac¬kdrop to an emergency treatment unit. Int J Soc Psychiatry 197016283–7.
4. Grupo de Trabajo de la Guía de Práctica Clínica de Intervenciones Psicosociales en el Trastorno Mental Grave. Guía de Práctica Clínica de Intervenciones Psicosociales en el Trastorno Mental Grave. Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Política Social. Guías de Práctica Clínica en el SNS: I+CS No 2007/05. Instituto Aragonés de Ciencias de la Salud-I+CS; 2009.
5. Malone D, Newron-Howes G, Simmonds S, Marriot S, Tyrer P. Community mental health teams (CMHTs) for people with severe mental illnesses and disordered personality. Cochrane Database Syst Rev. 2007;(3):CD000270.
6. Marshall M, Crowther R, Sledge WH, Rathbone J, Soares-Weiser K. Day hospital versus admission for acute psychiatric disorders. Cochrane Database Syst Rev. 2011;(12):CD004026.
7. Casarino JP, Wilner M, Maxey JT. American Association for Partial Hospitalization (AAPH) standards and guidelines for partial hospitalization. Int J Partial Hosp. 1982 Jan;1(1):5–21.
8. Shek E, Stein AT, Shansis FM, Marshall M, Crowther R, Tyrer P. Day hospital ver¬sus outpatient care for people with schizophrenia. Cochrane Database Syst Rev. 2009;(4):CD003240.
9. Marshall M, Crowther R, Almaraz-Serrano A, Creed F, Sledge W, Kluiter H, et al. Systematic reviews of the effectiveness of day care for people with severe mental disorders: (1) acute day hospital versus admission; (2) vocational rehabilita¬tion; (3) day hospital versus outpatient care. Health Technol Assess Winch Engl. 2001;5(21):1–75.
10. Dieterich M, Irving CB, Park B, Marshall M. Intensive case management for severe mental illness. Cochrane Database Syst Rev. 2010;(10):CD007906.
11. Scott JE, Dixon LB. Assertive community treatment and case management for schi¬zophrenia. Schizophr Bull. 1995;21(4):657–68.
12. Stein LI, Test MA. Alternative to mental hospital treatment. I. Conceptual model, treatment program, and clinical evaluation. Arch Gen Psychiatry. 1980 Apr;37(4):392–7.
13. Grupo de trabajo de la Guía de Práctica Clínica sobre la Esquizofrenia y el Tras¬torno Psicótico Incipiente., Fòrum de Salut Mental, coordinación. Guía de Práctica Clínica sobre la esquizofrenia y el Trastorno Psicótico Incipiente. Madrid: Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Consumo. Guía de Práctica Clínica: AATRM. No 2006/05-2. Agència d’Avaluació de Tecnologia i Recerca Mèdiques; 2009.
14. Ministerio de Salud y la Protección Social. República de Colombia. DisCAPACIDAD – Rehabilitación Basada en Comunidad (RBC) [Internet]. Available from: http://www.minsalud.gov.co/proteccionsocial/Paginas/DisCAPACIDAD_RBC.aspx
15. WHO | Community-based rehabilitation guidelines [Internet]. WHO. [Cited 2014 Mar 10]. Available from: http://www.who.int/disabilities/cbr/guidelines/en/.