6.2.2 Dermatitis de Contacto Alérgica
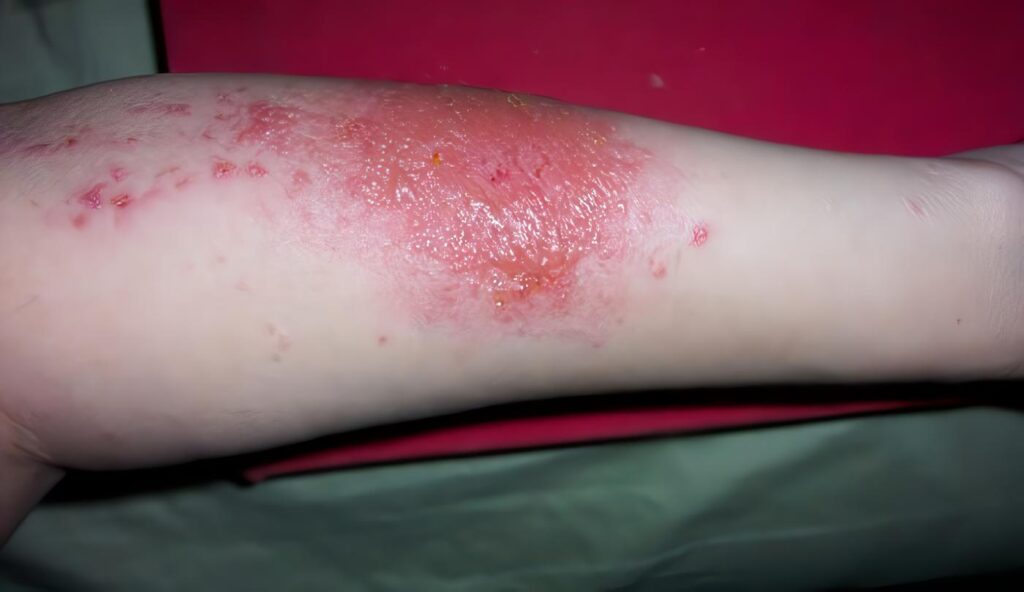
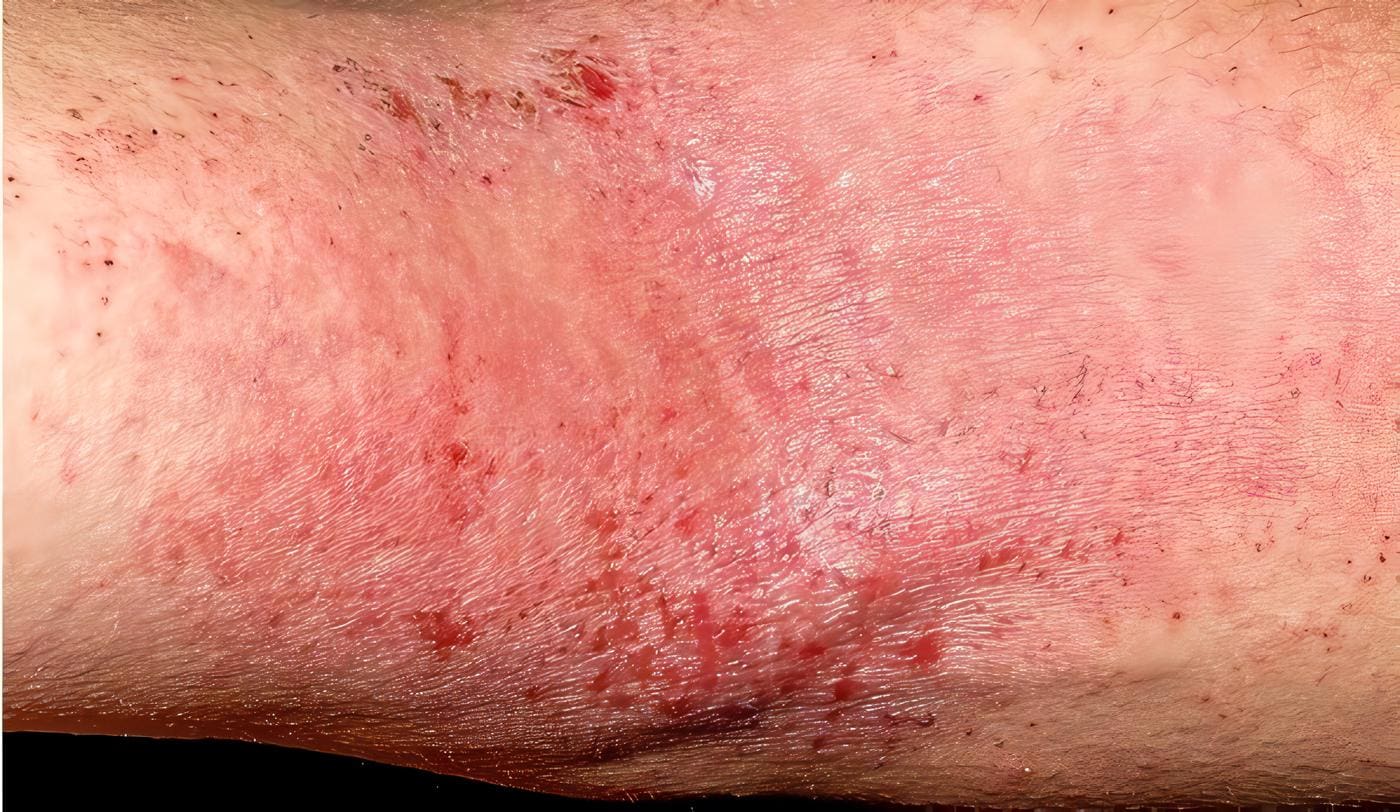
La dermatitis de contacto alérgica es una respuesta inmune tipo IV (mediada por células), en la cual se produce una respuesta específica a un alergeno. El mecanismo es el siguiente: la piel tiene contacto con una sustancia exógena (hapteno), captada en la epidermis por una célula presentadora de antígeno (frecuentemente célula de Langerhans).
Esta procesa el hapteno y lo presenta en la zona paracortical del ganglio linfático a los linfocitos T, los cuales reconocen el alergeno y forman una población específica de linfocitos T que va a responder a esta sustancia, además de activar otros linfocitos T no específicos de antígeno y macrófagos.
Se liberan citocinas especialmente interleucinas (IL) 1, 2, 3 y gamma-interferón y se genera toda una respuesta inflamatoria. Esta fase de reconocimiento dura de 5 a 7 días. La próxima vez que el individuo entre en contacto con el alergeno, los linfocitos T van a reconocerlo rápidamente (24 a 48 horas) y el individuo va a presentar una respuesta clínica de dermatitis.
Para el desarrollo de una dermatitis ocupacional es importante tener en cuenta factores relacionados con el huésped, como son las patologías cutáneas de base, el color de la piel, la edad y la higiene personal.
La dermatitis alérgica es uno de los antecedentes más estudiados, especialmente en personas adultas atópicas con dermatitis de manos, quienes tienen un umbral menor para desarrollar dermatitis de contacto irritativa con detergentes, jabones o irritantes en general.
Además, tienen un peor pronóstico cuando esta se desarrolla y presentan mayor tendencia a la xerodermia, menor umbral al prurito, sudoración disfuncional y mayor tendencia a infecciones por bacterias y hongos, todo lo cual favorece la enfermedad ocupacional (Gawkroger, 2001).
La atopia se considera predisponente para la producción de dermatitis de contacto irritativa y también agravante de su curso. Aquellas personas que han tenido eccema atópico en la infancia presentan dermatitis de manos más temprano, más intensa y más frecuentemente que personas no atópicas.
La sensibilización de contacto —especialmente a alergenos como níquel y fragancias— es más frecuente en individuos atópicos. La dermatitis de contacto puede empeorar las condiciones atópicas e influenciar el curso de su enfermedad (Seidenari y Guisti, 2006).
El rol específico de la atopia como predictor o agravante de dermatitis ocupacionales ha sido ampliamente estudiado. La piel de las personas atópicas tiene unas características especiales con anormalidades en la capacidad de barrera e hiperirritabilidad.
Se ha observado un incremento en los valores de pérdida de agua transepidérmica y reducción de hidratación en estas personas en comparación con individuos sanos, con un aumento en la susceptibilidad a irritantes. En pacientes con dermatitis atópica se observa con gran frecuencia xerosis y un aspecto rugoso de la piel, que corresponde a un cambio en la superficie cutánea que empeora en ambientes de baja humedad.
La hidratación de la capa córnea depende de la habilidad para unir y retener agua; estas habilidades están disminuidas en pacientes atópicos, en quienes, además, se observa una marcada alteración en la cantidad y composición de los lípidos epidérmicos.
En estos pacientes la extrusión de los cuerpos lamelares es retardada e incompleta y los niveles de enzimas involucradas en el metabolismo de las ceramidas están afectadas. No se logra una completa restauración de la capa córnea asociada con la disminución de la cantidad de lípidos del estrato córneo, especialmente a las ceramidas; se observa disminución en las ceramidas 1 y 3, concentraciones de colesterol sulfato y relación ceramida-colesterol asociada a mayor cantidad de colesterol libre. In vitro, las ceramidas se han implicado en la regulación de la respuesta inmune cutánea.
Urticaria de contacto. Se define como reacción tipo habón en el sitio de contacto con una sustancia en la piel. Se desarrollan en los primeros minutos a una hora de contacto posterior, a lo cual desaparece dejando la piel sana. Puede ser desencadenada por gran número de sustancias —entre ellas alimentos, fragancias, saborizantes, medicamentos, metales, productos de animales y plantas, preservativos, desinfectantes, químicos industriales y agentes físicos—. Los alergenos ocupacionales más frecuentes como causa de urticaria de contacto son látex, alimentos especialmente pescados mariscos y papel químico de copia (Marks y DeLeo, 1997).
Según su fisiopatología se divide en dos grandes grupos: inmunológica, mediada por la IgE. El antígeno es una sustancia que se une a un anticuerpo IgE específico en la superficie de los mastocitos dérmicos; necesita un contacto inicial de reconocimiento o fase de sensibilización y una fase posterior o de desencadenamiento.
La no inmunológica es menos entendida; sin embargo, es la más frecuente, ocurre en la mayoría de los individuos expuestos, no es mediada por IgE, y es aparentemente una respuesta directa de los vasos dérmicos con liberación de mediadores inflamatorios como histamina, leucotrienos, prostaglandinas y sustancia P. Clínicamente la han dividido en cuatro subgrupos:
• Urticaria localizada restringida al área de contacto.
• Urticaria generalizada, incluido angioedema.
• Urticaria asociada con asma, rinitis, conjuntivitis y síntomas digestivos y orofaríngeos.
• Urticaria asociada con reacciones anafilectoideas.
La dermatitis de contacto a proteínas es un subtipo de urticaria de contacto, visto con frecuencia en trabajadores que están en contacto con proteínas, especialmente en la industria de alimentos, quienes presentan eccema en manos y desarrollan síntomas de prurito, edema, eritema y vesículas pequeñas al estar en contacto con la sustancia implicada y que adquiere posteriormente aspecto de dermatitis crónica.
La confirmación diagnóstica del posible agresor debe realizarse en un sitio donde se cuente con equipo de resucitación, en caso de presentarse reacción anafiláctica. El test más sencillo es el abierto, que consiste en poner la piel en contacto con la sustancia sospechosa.
En caso de que este sea negativo, se realiza el test cerrado, usando una cámara de Finn, de las que se usan para test de parche. Se deja la sustancia entre 15 y 20 minutos y se realiza una lectura a los 60 minutos. Si es negativo, se puede realizar prueba del pinchazo, escarificación o test intradérmico. In vitro se puede realizar el test radio alergeno absorbente (RAST), sólo útil para alergenos estandarizados.
Dermatitis de contacto al látex. La alergia al látex es un problema ocupacional frecuente que afecta preferiblemente a trabajadores de la salud. En diferentes estudios en Estados Unidos, Europa y Asia se ha determinado su frecuencia, y se ha encontrado más alta en el sector de la salud que en la población general.
El primer reporte de alergia al látex se publica en Alemania, en 1927; posteriormente se publica otro caso en 1979, y a partir de esa fecha los reportes son muy numerosos. El aumento de la frecuencia de alergia al látex se relaciona con el uso de guantes en el personal sanitario para evitar el contacto con enfermedades infectocontagiosas, y llevó en 1989 a lo que se conoció como la epidemia de alergia al látex, relacionada con el pico del consumo de aquellos.
En el sector salud el riesgo de desarrollar alergia al látex varía, según los diferentes estudios, entre 2,6% y 16,9%, y es más frecuente en trabajadores de quirófano (10% en comparación con 2% en otras áreas) debido a que allí es mayor la exposición. En el personal de laboratorio que usa regularmente guantes de látex los índices de sensibilización varían entre 5% y 17%.
Los resultados son variables, debido a que los estudios no utilizan los mismos métodos de recolección o de estadística. En Colombia, Hernández, Solías y Conde-Salazar (2007) publicaron un estudio realizado en empleados del Hospital Militar Central de Bogotá, cuyo objetivo era describir la frecuencia de alergia al látex en esta población.
Participaron 808 empleados, de los cuales el 61% refería síntomas cutáneos, y el 31%, síntomas respiratorios al contacto con los guantes de látex. El 55,5% tenía antecedentes personales de atopia; el 60%, antecedentes familiares, y 4,9% presentaban síntomas al contacto con las frutas tropicales.
El diagnóstico de alergia al látex se realizó con la prueba de intradermorreacción con látex (ALK Abello). Se encontró positividad en 1,5% de los trabajadores sanitarios; en 1,6% de los trabajadores de quirófano; en 2,8% de auxiliares de enfermería, y en 4,8% de las instrumentadoras (Hernández, Solías y Conde-Salazar, 2007). En la Tabla 4 se presenta una relación de ocupaciones y los principales agentes alergenos e irritantes que se encuentran en ellas.
Tabla 4. Relación de ocupaciones y los principales alergenos e irritantes presentes en ellas
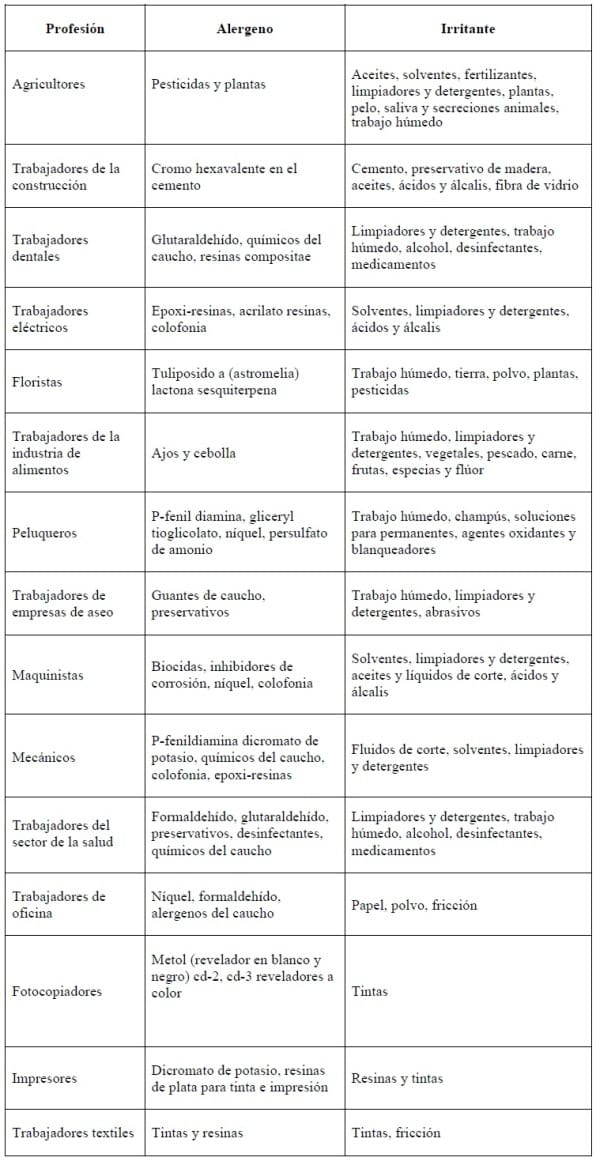
Fuente: Hernández, Solía y Conde-Salazar (2007).
En la Tabla 5 se muestran las ocupaciones que más casos de dermatitis reportaron en Estados Unidos, en 1996.
Tabla 5. Ocupaciones que más reportaron casos de dermatitis (Estados Unidos, 1996)
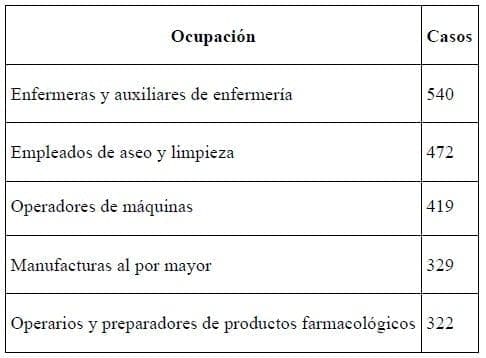
Fuente: Bureau of Labor Statitics, 2003
6.2.3 Diagnósticos diferenciales
La dermatitis de contacto irritativa o alérgica se presentan clínicamente como un eccema; por esta razón el diagnóstico diferencial se debe realizar con otras entidades que se observen como eccema. Los más importantes son eccema atópico, eccema vesiculoso crónico palmo-plantar, dermatitis por estasis, psoriasis palmar, dermatitis seborreica fuera de áreas pilosas, infecciones crónicas por hongos de manos y eccema numular (Marks y DeLeo, 1997).
6.3 Prueba de Parche
La prueba de parche fue descrita inicialmente por Jadassohn hace más de cien años. Es una técnica estandarizada, reproducible y se considera la prueba de referencia del diagnóstico de la dermatitis de contacto alérgica. Las baterías usadas para su realización se encuentran comercialmente distribuidas por compañías especializadas en Estados Unidos o Europa; no existe una batería colombiana y aquí no hay un sitio directo de distribución.
Existen baterías estándar que deben utilizarse en todos los pacientes investigados y otras baterías accesorias, las cuales se utilizan dependiendo del individuo específico y de lo que se esté investigando. En algunos casos, por ejemplo, en empleados de florícolas con sospecha de alergia a plantas, se pueden aplicar, además de las baterías básicas, fragmentos de plantas con las que el empleado tiene contacto (Hernández, Heras y Conde-Salazar, 2003).
Existen dos técnicas de aplicación: la prueba TRUE, en la cual los alergenos vienen diluidos en una base polimérica y están listos para ser aplicados en la piel. La otra técnica es la de las cámaras de Finn, las cuales consisten en unas cúpulas de aluminio donde se colocan los diferentes alergenos en cantidades estandarizadas. Con cualquiera de los dos métodos se obtienen resultados similares. Se colocan en la espalda del paciente, se dejan allí durante 48 horas y se retiran. La primera lectura se realiza a las 48 horas y luego se hace una lectura tardía 48 horas después.
Algunos alergenos ameritan una lectura dos días después. Se obtiene una graduación de positividad según la siguiente escala:
+/- Reacción dudosa.
+ Positiva, eritema edema o pápulas.
++ Fuertemente edematosa o vesicular.
+++ Respuesta extrema, ampollosa o ulcerada.
– Reacción negativa.
La interpretación de las pruebas de parche requieren entrenamiento y experiencia. El diferenciar entre una respuesta irritativa o alérgica en la prueba de parche no es sencillo, pues a pesar de que las sustancias utilizadas en las diferentes baterías son estandarizadas para desencadenar la mínima respuesta irritativa, en algunos casos como el níquel, cromo, clorhexidina, glutaraldehído y formaldehído se producen frecuentes reacciones irritativas.
La irritación puede verse con un aspecto de papel de cigarrillo, pústulas, efecto borde (reacción positiva en el borde de la cúpula). En algunos casos se presenta un fenómeno llamado angry back o hiperexcitabilidad cutánea.
Realizada la lectura y catalogada como respuesta alérgica, se debe determinar la relevancia de esta respuesta. Aquí nuevamente la experiencia del investigador es de suma importancia. La relevancia determina si la respuesta alérgica descubierta con el examen es la causante de los síntomas eccematosos vistos en el examinado.
La relevancia se clasifica en presente, cuando tiene relación directa con el cuadro actual del empleado; pasada, cuando fue causa de una dermatitis antigua, y desconocida, en la cual a pesar de extensos estudios no se puede evidenciar su relación con la enfermedad actual (Marks y DeLeo, 1997).
6.4 Cremas de Barrera y Emolientes
Una de las estrategias para prevenir o tratar la dermatitis de contacto alérgica o irritativa es el uso de cremas de barrera o emolientes. Las cremas de barrera, también conocidas como cremas protectoras, ungüentos protectores, guantes invisibles, comparten características con los emolientes. El objetivo de la crema de barrera es prevenir la penetración de noxas externas a la piel; los emolientes se utilizan para mantener la piel sana y su estado normal de hidratación.
Se ha visto que los emolientes pueden prevenir y mejorar la dermatitis de contacto irritativa producida por algunos surfactantes. Las cremas de barrera se recomiendan sólo para prevenir el contacto con irritantes leves (agua, detergentes, solventes orgánicos o fluidos de corte), en aquellos oficios en que es impráctico el uso de guantes. La crema debe ser reaplicada cada tres o cuatro horas, y la técnica de aplicación es importante para cubrir bien la superficie cutánea.
Se considera que las emulsiones de agua en aceite son efectivas contra soluciones acuosas, y las de aceite en agua, contra las lipofílicas. Las cremas de barrera pueden tener ingredientes activos que presumiblemente trabajan atrapando sustancias irritantes o alergénicas y transformándolas. La mayoría cree que interfieren con la penetración de alergenos o irritantes por bloqueo físico, al formar una película delgada que protege la piel, característica que compartiría con los emolientes.
La Food and Drug Administration (FDA), de Estados Unidos, definió los siguientes 13 productos como protectores cutáneos: alantoína, hidróxido de aluminio en gel, calamina, manteca de cacao, dimeticona, glicerina, caolina, vaselina, aceite de hígado de tiburón, vaselina blanca, acetato de zinc, carbonato de zinc y oxido de zinc. Los emolientes son sustancias que incrementan el contenido de agua en la piel por la creación de una película oclusiva en la superficie cutánea por atrapamiento de agua en las capas superficiales del estrato córneo y aumento del efecto de barrera cutánea.
Aunque las cremas de barrera, los emolientes y los humectantes comparten algunas características, pueden tener diferentes aplicaciones. Las cremas de barrera están más dirigidas a la prevención; los humectantes, a hidratar la piel seca y mantener la piel sana, y los emolientes, especialmente utilizados luego del trabajo, a reparar la piel dañada. Sin embargo, muchas veces se mezclan sus funciones.
Las cremas de barrera protegen contra irritantes de bajo grado y no deben usarse como protección primaria contra sustancias de alto riesgo o corrosivos; pueden ser aplicadas en personas expuestas a trabajo húmedo, jabones, detergentes o en contacto con algunos químicos o aceites, para facilitar el lavado al terminar la jornada. Su aplicación inapropiada puede exacerbar la irritación, al igual que su uso sobre una piel enferma. Los emolientes facilitan la recuperación de la función de barrera y la curación de la piel enferma.
No existe una crema de barrera o emoliente ideal. Esta debe ser no irritante, no comedogénica, no grasa e incolora, eficaz, sin la capacidad de interferir con la actividad o sensibilidad manual, fácil de remover, cosméticamente aceptable y económica (Zhai y Maibach, 2006).