Prestación de Servicios
B.
El Pacto por la equidad comienza por entender que la igualdad de oportunidades implica garantizar el bienestar de todos los colombianos. En esa línea, un elemento central del bienestar es una vida saludable. Por eso, el Plan Nacional de Desarrollo propone lograr un consenso sobre una visión de largo plazo del sistema de salud, centrada en la atención de calidad al paciente. Con cobertura universal sostenible financieramente y acciones de salud pública consistentes con el cambio social, demográfico y epidemiológico que enfrenta Colombia.
La salud es parte constitutiva y un fin del desarrollo. La buena salud tiende a reforzarse mutuamente con la prosperidad económica, hasta convertirse en un instrumento del progreso económico. Así mismo, la equidad en salud, entendida como la disposición justa de los recursos necesarios para lograr y mantener un buen estado de salud de la población. Es una característica central de la justicia de los acuerdos sociales (Sen, 2002).
La salud se concibe como un derecho fundamental e indispensable para el ejercicio de los demás derechos humanos. Así mismo, existe una relación recíproca entre el estado de salud, la nutrición y el crecimiento económico (Bloom & Canning, 2003), y la productividad (Howitt, 2005). Por ello la salud es fundamental dentro del desarrollo de las capacidades individuales, el desarrollo humano y la equidad.
De otra parte, hay que considerar los determinantes de la salud.
Los cuales se pueden agrupar en dos categorías:
- 1) aquellos que por ser propios de la prestación de los servicios de salud es posible gestionarlos desde el sistema de salud; y
- 2) aquellos que, por su naturaleza intersectorial, deben ser intervenidos con acciones colectivas (p. ej. La desnutrición crónica, el medio ambiente sano, los estilos de vida y las circunstancias sociales, entre otros). El 67% de los desenlaces en salud corresponde a la segunda categoría (Goinvo, 2018).
Es así como el sistema de salud debe adaptarse a cuatro trayectorias que refieren una nueva distribución de la morbilidad de los colombianos:
- Un cambio social acelerado marcado por la reducción de pobreza y el aumento de clase media;
- El proceso de urbanización del desarrollo (DNP, 2012). Así como las brechas territoriales;
- La transición demográfica, explicada por la reducción de las tasas de natalidad y el aumento en la esperanza de vida, que tiene como consecuencia un proceso de envejecimiento (MSPS, 2017); y
- Un cambio sustantivo en la carga de la enfermedad (IHME, 2016).
Estas trayectorias, los desafíos acumulados en materia de inequidad territorial y el marco de una política social moderna. Se constituyen en los principales retos del sector. Por ello, las nuevas estrategias deben conformarse como un mecanismo que acelere la inclusión productiva en un contexto de trayectorias dinámicas y que, a su vez, fije como objetivo central el mejoramiento del estado de salud de la población y de su experiencia en el sistema. De forma equitativa y sostenible con la capacidad de gasto del país.
1.Diagnóstico
El SGSSS cuenta con avances significativos que pueden sintetizarse en cuatro dimensiones: la cobertura poblacional, que hoy alcanza 46,5 millones de colombianos afiliados (95% del total32). La cobertura de servicios, con un único plan de beneficios que comprenda un gran espectro de tecnologías y un sistema de financiación complementario para aquellas no gestionadas a través de este mecanismo. La de protección financiera, evidenciada a través de un gasto de bolsillo del 15,9%, el segundo de la región después de Uruguay (13,8%) y muy inferior al de países como Brasil (31,4%) o Chile (33%) (Pérez-Valvuena & Silva-Urueña, 2015). Y la contribución del sector de la salud a la reducción de la pobreza multidimensional (siendo atribuibles 4 de los 12,6 puntos porcentuales de disminución entre 2010 y 2016 como consecuencia de la mejora en el acceso a servicios de salud y el aseguramiento en salud).
a. Rectoría del sistema de salud
El SGSSS carece de una visión de largo plazo que reúna a la población y a los actores del sistema en torno a un acuerdo social respecto al diseño institucional del sistema de salud colombiano (González, León, & Navas P, 2018). Si bien este será liderado por el Gobierno nacional, deberá contar con una amplia participación de actores y representantes sociales del sector, para que cuente con la legitimidad requerida.
Simultáneamente a la construcción del acuerdo, es necesario fortalecer la capacidad del Estado para el ejercicio de la función de rectoría y gobernanza del sistema de salud, la cual requiere especialización y neutralidad para garantizar la transparencia en las transacciones que tienen lugar (Londoño & Frenk, 1997). Asociado a lo anterior, es necesario que se garantice en el territorio una solidez técnica y operativa para realizar las acciones a su cargo, en especial aquellas que son indelegables, como las de inspección, vigilancia y control (IVC), en el contexto de la descentralización.
A pesar de lo anterior, existe una gran dispersión de capacidades y retos que enfrentan las entidades territoriales, asociados al hecho de que, en muchos casos, las competencias de los distintos niveles de gobierno no están claramente definidas. Existe una falta de estandarización de procesos o requieren una asistencia técnica que no se está brindando, lo que no lleva a un desarrollo óptimo de muchas de las acciones implementadas. Así mismo, en el marco del esquema de aseguramiento, existe campo para optimizar procesos relacionados con la unificación de los regímenes contributivo y subsidiado y la necesidad de hacer transparentes las relaciones de integración que puedan existir entre los agentes para facilitar la labor de IVC.
Por otra parte, resulta relevante analizar el alcance de la corrupción en el sector de la salud.
La Contraloría General de la Nación, al referirse al sector de la salud indicó haber emitido 267 fallos con responsabilidad fiscal por $2,6 billones entre las vigencias 2012 y 2018 (Soto, 2018).
En consecuencia, se han realizado algunas acciones como requerir códigos de conducta y gobierno organizacional en los criterios de habilitación de EPS, o promover estrategias conjuntas con organismos de control, como ocurrió en 2017 (Procuraduría General de la Nación, 2017). Sin embargo, las medidas no han sido suficientes ni responden a una política integral.
Esto deriva en una alta percepción de corrupción por parte de las personas que participan en todo el sector (gráfica III-8).
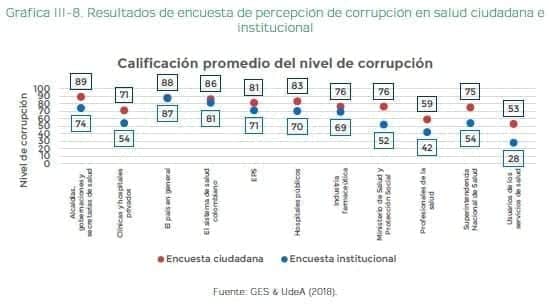
En particular, se percibe vulnerabilidad frente a la corrupción en las direcciones territoriales de salud, empresas sociales del estado y entidades administradoras del plan de beneficios. Así como mayor ocurrencia de hechos corruptos en prácticas de favoritismo, tráfico de influencias y conflictos de interés, soborno, desvío de dinero y fraude en la contratación. Se identifican como principales deficiencias: (1) debilidad de las sanciones, especialmente penales, sociales y económicas; (2) bajo nivel de denuncia ante la justicia, pues esta predomina en redes sociales y medios de comunicación; y (3) deficiente cultura de prevención y manejo de riesgos (GES, UdeA, 2018)33.
b. Salud pública y resultados en salud
Aunque se han presentado grandes avances en la identificación y priorización de problemáticas en salud a nivel territorial a través del Plan Decenal de Salud Pública (PDSP), una de las principales limitaciones para la gestión integral del riesgo en salud y la intervención oportuna es la desconexión entre la gestión del riesgo desde el aseguramiento y las acciones de salud pública a cargo de las entidades territoriales. De otro lado, la capacidad para afectación de los determinantes sociales y ambientales en el nivel territorial es limitada y lleva a considerar la necesidad de desarrollar capacidades en las entidades territoriales para abordar aquellos aspectos prioritarios de la salud pública, según sus características.
En cuanto a los resultados en salud, el aumento de la mortalidad por enfermedades del sistema circulatorio y crónicas. Así como el aumento de la prevalencia de multimorbilidades (Banco Mundial, MSPS, DNP, 2018) definen las nuevas prioridades en salud pública. Lo anterior, sumado a un comportamiento individual relacionado con un inicio temprano de consumo de sustancias psicoactivas, baja actividad física, violencia y estrés (que son considerados determinantes críticos para la salud física y mental, y para el bienestar), se traduce en un aumento de las enfermedades crónicas no trasmisibles.
Más aun, la evaluación del estado de salud de la población debe tener en cuenta las disparidades territoriales. Por ejemplo, mientras las enfermedades transmisibles están por encima de los indicadores nacionales en departamentos como Guainía, Amazonas, Vaupés, Vichada, Chocó, entre otros. En departamentos como Antioquia, Atlántico y Boyacá prevalecen las enfermedades crónicas no trasmisibles (MinSalud, 2017).
(Lea También: Salud para Todos con Calidad y Eficiencia, Objetivos y Estrategias)
c. Articulación dentro del aseguramiento
La función de articulación debe ser el puente entre los recursos y la prestación de servicios (Londoño & Frenk, 1997). Los agentes articuladores serían los aseguradores que, basados en la gestión de los riesgos de su población, organizarían la provisión de los servicios. Sin embargo, en el desarrollo del sistema, han surgido incentivos contrapuestos que han llevado a los agentes a ofrecer una red de prestación que da énfasis a servicios fragmentados y de mayor complejidad, con muy poco seguimiento a los resultados en salud.
En efecto, según datos de MinSalud, entre 2004 y 2017 la variación en la producción de servicios del tercer nivel en la red pública ha crecido en un 182%, en contraste con la variación en los servicios del primer nivel, que fue de 39% para el mismo periodo. Para corregir lo anterior, se desarrolló una política de atención integral en salud y un modelo operativo que puso en evidencia la necesidad de alinear los incentivos, y la gestión de riesgo individual y colectiva, entre las entidades territoriales, aseguradores y prestadores, en torno a los pacientes y las particularidades regionales.
Sin embargo, la implementación del modelo no se ha dado con la celeridad requerida y existen dificultades en la delimitación de competencias entre los agentes. En particular, las entidades territoriales han visto que su capacidad técnica no se compadece de las. Cada vez más exigentes, competencias en su papel de coordinación para una atención integral en salud.
d. Los retos en la prestación de servicios para mejorar la experiencia de los usuarios
La prestación de servicios enfrenta tres grandes problemáticas: (1) la ausencia de integralidad en las atenciones y la baja capacidad resolutiva en los prestadores primarios, junto con la debilidad en la organización de los servicios; (2) el acceso efectivo a los servicios de salud en las zonas aisladas y con población dispersa; y (3) la prestación de servicios con calidad. En zonas aisladas, no existen los incentivos para que el sector privado provea la oferta. Dejando a cargo de esta función a la red pública, lo que genera un desequilibrio en las condiciones de prestación asociadas al territorio.
En países de ingreso bajo y medio mueren más de 8 millones de personas por enfermedades que podrían haber sido tratadas a través de sus sistemas de salud, 60% de las cuales podrían haberse tratado médicamente. Además, se estima que un sistema de salud de alta calidad tiene el potencial de prevenir, cada año, 1 millón de muertes de neonatos, 50% de las muertes maternas, 2,5 millones de muertes por enfermedades cardiovasculares y 900.000 muertes por tuberculosis (Kruk, Cage, Arsenault & Leslie, 2018). Estas cifras resumen la importancia de un sistema de prestación centrado en la calidad. En el país, el tema se ha abordado desde la medición en el Sistema Obligatorio de Garantía de Calidad (SOGC), desconociendo factores (p. ej.: talento humano, infraestructura, dotación, innovación, sostenibilidad financiera, etc.) que influyen sobre la prestación de servicios como núcleo fundamental de la calidad.
En este sentido, las principales dificultades relacionadas con el seguimiento a la calidad de los servicios son:
- Ausencia de estrategias puntuales para fortalecer la política pública en la prevención de riesgos de salud.
- Rigideces en la normatividad para la habilitación de prestadores, que no consideran las particularidades territoriales y el potencial desarrollo de modelos innovadores de prestación de servicios.
- Rezago en la normatividad de habilitación para las EPS, que se ha centrado en lo financiero, dejando a un lado la gestión de riesgo en salud y, por ende, los resultados de salud.
- Desarticulación del SOGC con otros sistemas de gestión.
- Ausencia del desarrollo de incentivos a la calidad (modelos disruptivos de gestión que premien el mejor desempeño) y carencia de criterios de excelencia para las EPS.
- Los rankings de IPS y EPS no son una herramienta efectiva para la libre elección de los usuarios en función de la calidad.
e. Gestión del talento humano
Con respecto al talento humano en salud, la densidad estimada de trabajadores de la salud fue de 11,5 por cada 1.000 habitantes. Mientras que en los médicos la tasa corresponde a 1,8 por cada 1.000 habitantes, muy por debajo de países como Estados Unidos o Alemania. Solo Bogotá tiene niveles comparables a países europeos con mayores densidades. Por su parte, Guainía, Vichada, Cundinamarca, entre otros, tienen densidades iguales o inferiores a 1 médico por cada 1.000 habitantes. Las brechas de capital humano pueden clasificarse en brechas de cantidad34, brechas de calidad35 y brechas en la pertinencia de la formación, por la falta de participación de los actores del SGSSS en el diseño, planeación y puesta en marcha de programas de formación (Consejo Privado de Competitividad, 2015).
Las condiciones laborales de los trabajadores de la salud presentan retos de informalidad y baja remuneración. Según el observatorio de talento humano en salud. Existe un nivel importante de informalidad en profesiones como la optometría y la terapia ocupacional.
Aunque el Ingreso Base de Cotización (IBC) de los trabajadores de la salud viene incrementándose desde el año 2011, existen brechas entre profesiones, carreras técnicas y tecnológicas.
f. Eficiencia y gestión de recursos financieros
Los ingresos que financian el sistema de salud, basados en recursos fiscales y parafiscales, presentan un comportamiento menos dinámico que el del gasto en salud. El cual se ve afectado por las condiciones demográficas, epidemiológicas y tecnológicas.
Esta situación genera constante preocupación sobre su sostenibilidad, haciendo necesario nivelar las fuentes de ingresos. De forma que se puedan atender las crecientes necesidades de gasto.
De otra parte, se destaca la creciente deuda que, pese a las medidas de saneamiento que se han tomado en los últimos años, no ha tenido el impacto esperado, constituyéndose esto como un riesgo para la oportunidad y la calidad de la prestación. Para 2018, se estiman deudas de EPS y entidades territoriales a IPS de entre $9,6 billones (según deudores) y $16,2 billones (según IPS) (MinSalud, 2017a). Sobresale el hecho de que más del 70% de la cartera es superior a 180 días. Según deudores (y 76%, según IPS acreedoras). No obstante, es importante resaltar que parte del inconveniente se debe a la proliferación de malas prácticas operativas de los agentes del sector que dificultan la identificación y descargue de deudas de sus estados financieros, y la falta de coincidencia en el reporte.
Mitigar el crecimiento del gasto en los servicios y tecnologías
Por otro lado, mitigar el crecimiento del gasto en los servicios y tecnologías no financiados por la UPC fruto de la innovación tecnológica y la garantía del derecho a la salud, es otro de los retos del sector. En 2015, el monto de recobros por tecnologías no financiados con la Unidad de Pago por Capitación (UPC), presentados por las EPS ante el FOSYGA, fue de $3,27 billones. Mientras que para 2017. El monto presentado ante el FOSYGA (hoy Administradora de Recursos del SGSSS-ADRES), fue de $4,03 billones (ADRES, 2018).
Tampoco existen los incentivos suficientes para que los distintos actores se comprometan con las metas financieras del sistema y, a nivel de los individuos. Persiste una desconexión entre los beneficios recibidos y su aporte al sistema. En la gráfica III-9 se presentan los cambios en la pobreza monetaria y multidimensional. Comparados con el porcentaje de la población afiliada que recibe subsidios.
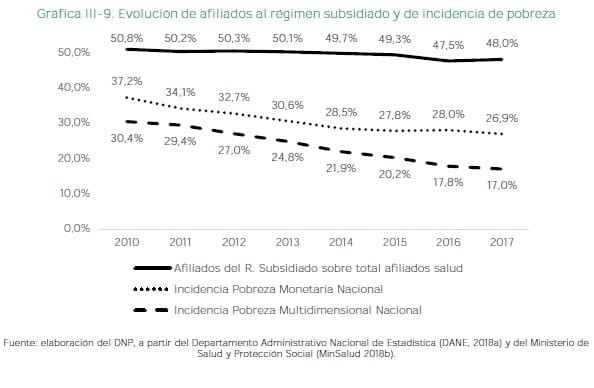
Las mejoras en movilidad social no reflejan una disminución en la demanda del subsidio. Lo anterior ha propiciado la omisión de la corresponsabilidad ciudadana con el financiamiento del sistema sustentado en la capacidad de pago. Hecho que va en contra del principio de equidad sobre el cual se ha desarrollado el SGSSS.
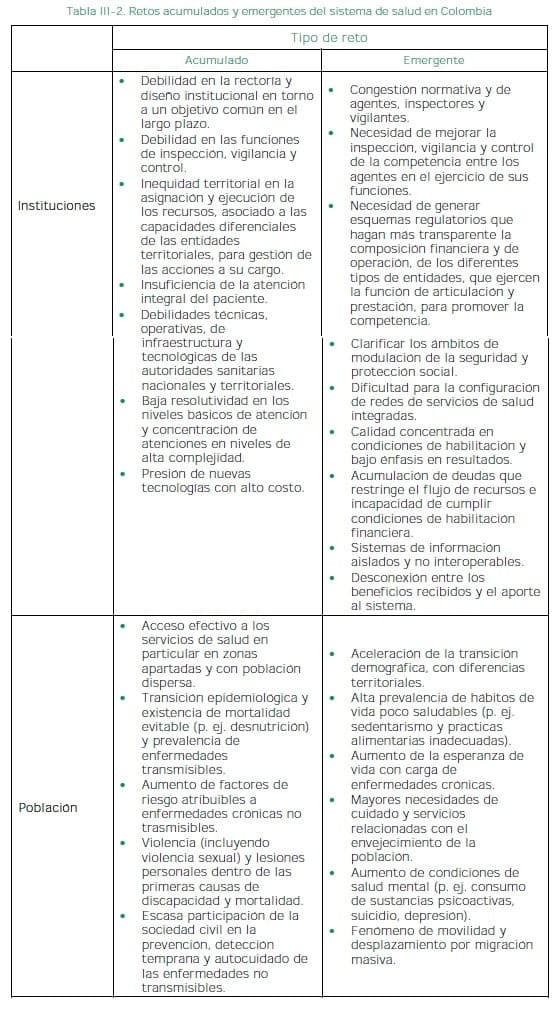
La tabla III-2 resume la problemática descrita, de acuerdo con los retos institucionales o poblacionales. Por retos acumulados, se entienden aquellos que persisten desde hace décadas, asociados a la madurez institucional y a los problemas sobre la población (relacionados con la pobreza crónica y la desconexión de territorios). Mientras que, por retos emergentes, se hace referencia a aquellos que son sustantivos en razón de las trayectorias de cambio social acelerado, transición demográfica, procesos de urbanización y nuevas problemáticas de la salud pública.
-
32 Sistema Integral de Información SISPRO con corte a diciembre de 2017.
-
33 Este estudio contó con la coordinación del Minsalud y la SNS.
-
34 Corresponde al déficit en la oferta de programas de formación, asociado con el déficit de demanda por programasde formación.
-
35 Asociadas a la insatisfacción de las Instituciones Prestadoras de Servicios (IPS) en cuanto a las competencias del talento humano.







