¿Qué es un Síndrome Coronario Agudo?
El Síndrome Coronario Agudo SCA, comúnmente conocido como infarto o ataque cardíaco, agrupa un conjunto de enfermedades que afectan al corazón cuando no hay suficiente flujo sanguíneo debido a obstrucciones en una de las arterias coronarias.
Los músculos cardiacos dependen de la irrigación de sangre oxigenada recibida por las arterias para contraerse y relajarse asegurando el “bombeo” de sangre a todo el cuerpo. Cuando el canal de las arterias se estrecha (debido a acumulación de grasa u otras células) se produce la aterosclerosis.
Publicidad
Cuando además, parte del tejido (trombo) que restringe el canal arterial se desprende taponando la arteria se produce un síndrome coronario agudo. Si la obstrucción es parcial se trata de isquemia o angina de pecho o síndrome coronario agudo sin elevación del ST; y si la obstrucción es total se produce el infarto o síndrome coronario agudo con elevación del ST.
También pueden producirse infartos sin trombos, debido a traumatismos, infecciones, anomalías coronarias, o por el consumo de fármacos.
En Colombia el infarto es la causa más frecuente de muerte en personas mayores de 55 años. A pesar de ello, está comprobado que las intervenciones adecuadas en el momento inicial de la enfermedad, (etapa aguda), permiten modificar la progresión de la enfermedad y minimizar el daño que se produce en el corazón, y por lo tanto prevenir la muerte y mejorar la calidad de vida de la persona afectada.
Dolor fuerte que oprime el pecho, que no mejora con el reposo y dura más de 30 minutos
Publicidad
¿Cómo puedo saber que estoy sufriendo un Síndrome Coronario Agudo?
La función del corazón es mantener el flujo de sangre oxigenada en todo el cuerpo, por ello constantemente se adapta a las demandas de energía, aumentando su ritmo en momentos de alto consumo, sea por un ejercicio físico o una emoción.
El principal síntoma es la presencia y persistencia de un dolor fuerte que oprime el pecho, que puede presentarse aún en estado de reposo y permanece luego de suspender el esfuerzo físico. Además puede acompañarse de otros síntomas tales como: mareo, sudoración y sensación de ahogo. Como varias enfermedades pueden causar estos síntomas, es importante que ante la presencia y persistencia de ellos se consulte al médico antes de 30 minutos, para recibir prontamente un diagnóstico adecuado.
Si los síntomas son diagnosticados como infarto, se debe practicar a la mayor brevedad un electrocardiograma, para definir qué tipo de infarto es y con base en ello establecer el mejor tratamiento a seguir, sea:
- Infarto sin elevación del segmento ST, que corresponde a la obstrucción parcial de la arteria; o
- Infarto con elevación del segmento ST, que implica la obstrucción total de la arteria.
Es determinante que el personal médico precise en cuál de las dos clasificaciones se encuentra el paciente, y le informe al conocer los resultados, puesto que el tratamiento es diferente.
¿Qué atención médica debo recibir antes de llegar al hospital?
Las primeras 12 horas de atención y tratamiento son definitivas en la reducción de muerte por infarto.
Por lo tanto es muy importante que en ese lapso de tiempo el paciente reciba las siguientes intervenciones:
Publicidad
- Atención médica en los primeros 30 minutos después de identificar los síntomas: dolor fuerte que oprime el pecho, que no mejora con el reposo.
- En el sitio de atención (hospital, centro de salud o ambulancia) debe practicarse a la mayor brevedad un electrocardiograma (examen que mide y representa gráficamente la actividad eléctrica del corazón) primero para confirmar si se trata o no de un infarto y luego para clasificarlo según la elevación o no del segmento ST.
- Esta guía recomienda que el personal paramédico de primera atención administre aspirina y nitratos, medicamentos esenciales para evitar que el trombo aumente de tamaño y para disminuir el dolor.
- Si el electrocardiograma clasifica el infarto CON elevación del ST, el paciente deberá ser trasladado inmediatamente a un hospital con los recursos para realizar un cateterismo cardíaco. Si el tiempo y la distancia son impedimentos, se recomienda administrar vía intravenosa medicamento fibrinolítico antes de 12 horas de inicio de los síntomas, idealmente en los primeros 30 minutos. El fibrinolítico desintegra el trombo que está taponando la arteria coronaria para restaurar el flujo sanguíneo y reducir el daño causado al corazón.
-
Si el traslado al hospital se realiza antes de 90 minutos, el fibrinolítico deberá ser administrado en la sala de urgencias.
Si el tiempo de traslado en la ambulancia o el tiempo de espera para ingreso a la sala de urgencias supera los 90 minutos, el personal paramédico entrenado y en contacto con el centro hospitalario, deberá administrarlo idealmente en los primeros 30 minutos de la atención.
- Y además si el electrocardiograma clasifica el infarto SIN elevación del ST, se pueden realizar otros exámenes para conocer mejor el funcionamiento del corazón del paciente.
Con los fibrinolíticos existe el riesgo de sangrado, que aunque es bajo debe considerarse en relación con cada paciente, puesto que puede producir una Enfermedad Cerebro Vascular o derrame cerebral.
¿Qué atención médica debo recibir en el hospital?
En el curso del tratamiento hospitalario se le administrarán diferentes medicamentos, unos inyectados y otros por vía oral, algunos de ellos deberá continuar usándolos al salir del hospital.
Cada medicamento que le sea administrado debe ser analizado por los médicos tratantes para balancear los beneficios y daños que puede causarle de acuerdo a la condición y los antecedentes médicos previos.
Igualmente, con las posibles intervenciones el paciente o su acudiente deben ser informados sobre los riesgos y beneficios de cada intervención.
La consulta entre médico y paciente implica que ambos puedan realizar las preguntas necesarias y recibir con sinceridad y claridad las respuestas para asegurar la mejor decisión antes de la firma del Consentimiento Informado (documento legal que implica la aceptación de la intervención y por lo tanto el conocimiento de los riesgos y beneficios esperados). La firma de éste no excluye la posibilidad de cambiar de decisión.
Finalizado el diagnóstico de infarto cardíaco, usted debe recibir los medicamentos necesarios para evitar mayor obstrucción de las arterias de acuerdo con las indicaciones médicas. Se deben administrar en forma simultánea medicamentos que disminuyan el riesgo de úlcera gástrica por el uso de la medicación.
El medicamento apropiado, la forma de uso y dosis de todos los medicamentos está descrita en la Guía para el personal de salud que puede consultarse en: http://www.guiascolcienciasminproteccionsocialalianzacinets.org/.
Los principales medicamentos que debe recibir son:
- Los antiagregantes que previenen la formación de trombos. Entre ellos: aspirina (ASA), clopidogrel, ticagrelor, prasugrel.
- Las estatinas que actúan sobre la placa de grasa que estrecha la luz de las arterias coronarias. Según los antecedentes y la condición médica también se sugiere que se administren otros tipos de medicamentos como calcio-antagonistas, beta-bloqueadores, IECAs.
- Los anticoagulantes hacen más fluida la sangre y evitan que se formen nuevos trombos. Los nombres más comunes son fondaparinux, enoxaparina y heparina de bajo peso molecular.
¿Cuáles son las Intervenciones que deben consultarme para tomar una decisión con mi médico?
Los médicos pueden necesitar más información para saber exactamente cuál es la arteria obstruida y el tamaño de esa obstrucción y así tener una idea más precisa de que opciones terapéuticas ofrecerle. Si es así, es probable que su médico le proponga realizar una angiografía coronaria que se hace introduciendo un catéter en la arteria para luego tomar una radiografía que muestre el flujo arterial.
En los casos de las intervenciones invasivas, que para realizarse deben introducir dispositivos en el cuerpo o realizar cirugías, los médicos deberán informarle sobre los riesgos y los beneficios de acuerdo a factores individuales como la edad, el peso, el haber sufrido un infarto cardíaco previo, las cifras de presión arterial, los resultados del electrocardiograma y de otros exámenes de sangre.
Los médicos revisaran el resultado del examen y analizarán su caso para ofrecerle las intervenciones más adecuadas y permitirle tomar la decisión más conveniente.
Preguntas qué usted podría hacer acerca de un tratamiento
– ¿Por qué el médico me ofrece este tratamiento?
– ¿Cuáles son los riesgos y beneficios del tratamiento?
– ¿Qué implicaciones tiene el tratamiento?
– ¿Cómo puede el sistema de salud garantizar la atención integral de mi enfermedad y el seguimiento?
– ¿También cómo puede mejorar el tratamiento mis síntomas?
– ¿Y además cómo afectará el tratamiento mi vida diaria?
– ¿Qué malestar podría yo desarrollar por el tratamiento?
– ¿Este tratamiento podrá hacerme vivir más?
– ¿Por qué en el hospital me dan una dosis alta de medicamentos y luego para la casa estas dosis son más bajas?
– ¿Cuáles otras opciones de tratamiento tengo?
Procedimientos para mejorar el flujo sanguíneo al corazón
Cuando una arteria coronaria se ha estrechado u obstruido con un trombo, hay dos formas de restablecer el flujo sanguíneo:
Cateterismo cardíaco o angioplastia. Procedimiento invasivo que amplía y mantiene abierta la parte que se había estrechado en la arteria. Introduce un catéter hasta llegar a la arteria afecta ubicando un pequeño balón en el área obstruida, que se infla y desinfla hasta lograr restablecer el flujo sanguíneo. Al finalizar se puede implantar un stent, tubo diminuto de malla de alambre que se pone en la zona para evitar que se vuelva a presentar una obstrucción en la arteria tratada.
Cuando se implanta un stent, la arteria cardíaca permanece más tiempo abierta sin embargo, puede volverse a estrechar después de unos meses. Actualmente existen medicamentos que lentamente liberan fármacos en la arteria para tratar de evitar que se vuelva a estrechar y se utilizan únicamente en pacientes con lesión de pequeños vasos y de vasos largos.
Estos procedimientos se deben realizar idealmente en los primeros 90 minutos después de los síntomas, o por lo menos antes de las 12 horas en pacientes CON elevación del ST; y antes de 72 horas en pacientes SIN elevación ST de riesgo moderado y alto.
Cirugía de puentes coronarios o de “corazón abierto”. Procedimiento quirúrgico que construye un puente o un desvío “bypass” de la porción de arteria que se encuentra obstruida usando segmentos de otras arterias del paciente para ofrecer un nuevo canal sano y restaurar el flujo sanguíneo.
Este procedimiento se realiza en pacientes con enfermedad más severa, por lo general con compromiso de tres arterias y del tronco principal, o cuando otras intervenciones no han dado resultado. Por lo tanto es un procedimiento delicado y es necesario que el paciente y el médico tomen en consideración toda la información disponible para tomar la mejor decisión.
La permanencia en el hospital dependerá siempre de la evolución médica y el alta se dará cuando se encuentre en condición estable.
¿Qué Cuidados debo tener con mi salud al ser dado de alta?
Antes de ser dado de alta los médicos tratantes deben ofrecerle información sobre las citas de seguimiento, medicamentos para tomar en casa, la incorporación a un programa de rehabilitación cardíaca y otras medidas que debe tener en cuenta según su edad, condiciones y antecedentes médicos.
Identificarlas modificaciones en el estilo de vida para controlar sus enfermedades, evitar un nuevo evento coronario agudo y mejorar su calidad de vida.
Rehabilitación cardíaca
El programa de rehabilitación cardíaca ayuda a las personas a recuperarse de un infarto y a retomar su vida con la mayor normalidad posible. Es un programa dirigido que incluye: ejercicio prescrito de acuerdo con la condición funcional de cada persona, educación sobre la mejor manera de realizar las actividades de la vida diaria y el trabajo, manejo de estrés, nutrición adecuada, control de los factores de riesgo como el cigarrillo y el alcohol y recomendaciones para reiniciar la actividad sexual.
El programa de rehabilitación cardíaca debe contar con diferentes profesionales de la salud como médicos rehabilitadores, fisioterapeutas, terapeutas ocupacionales. Participan nutricionistas, enfermeras y psicólogos. Al ser dado de alta es necesario definir las citas con el programa de rehabilitación cardíaca. Si su médico no lo menciona explícitamente debe pedirle directamente la información sobre su programa de rehabilitación.
Cambios en el estilo de vida
Varias investigaciones han demostrado que el estilo de vida afecta la probabilidad de tener un infarto cardíaco. Es importante que hable con su médico sobre los cambios que debe hacer y cómo hacerlos, para reducir el riesgo de sufrir un nuevo infarto. Estos cambios están relacionados principalmente con su alimentación, con la realización de actividad física, manejo del estrés, consumo de licor y cigarrillo; pero no reemplazan su vinculación al programa de rehabilitación.
Alimentación
Los alimentos que elegimos, la preparación y la cantidad que consumimos, ayudan a disminuir o aumentar los factores de riesgo cardiovasculares. Mediante unos sencillos pero permanentes cambios en la alimentación, es posible disminuir el riesgo de sufrir un nuevo infarto cardíaco. Además, si la familia comparte una alimentación saludable se protege la salud de todos sus miembros.
¿Cómo es una alimentación saludable para prevenir un nuevo evento coronario?
Una alimentación es saludable cuando tiene las siguientes características:
- Suficiente para mantener un peso saludable,
- Balanceada para consumir los nutrientes necesarios,
- Variada para incluir alimentos de todos los grupos,
- Adecuada para disminuir o controlar los factores de riesgo,
- Inocua para prevenir enfermedades causadas por los alimentos.
¿Cuáles son los mejores alimentos?
Las sardinas, el atún o el salmón contienen omega 3 y se sugiere consumir por lo menos 3 porciones semanales de estos u otros pescados.
Los aceites puros de canola y oliva; el aguacate, las nueces, las almendras y otras semillas son la principal fuente de ácidos grasos monoinsturados que junto con el omega 3 constituyen las grasas protectoras.
Las leguminosas como el fríjol, las lentejas, la soya y los garbanzos, junto con las nueces y otras semillas, son intercambiables con las carnes porque aportan proteínas, con la ventaja de no contener grasas saturadas. Se recomienda comer leguminosas por lo menos 3 veces por semana.
El consumo de frutas y verduras debe incluir por lo menos cinco porciones en el día. Estos alimentos aportan fibra, y las de colores verdes, rojos y amarillos como la espinaca, el tomate, la zanahoria, la naranja, la papaya, las fresas y las uvas, aportan mayor cantidad de vitaminas y sustancias protectoras.
Los mejores antioxidantes están en los alimentos; con una alimentación saludable, no es necesario consumir antioxidantes comerciales.
¿Cómo preparar los alimentos?
Las hierbas y especias naturales, el ajo, el vinagre y el limón le dan el toque de sabor a las preparaciones y pueden reemplazar la sal y los caldos de cubo, con lo que se contribuye a reducir el consumo de sodio, medida recomendable para controlar la presión arterial.
Para consumir una alimentación baja en grasa saturadas que contribuye a prevenir el aumento del colesterol total y el colesterol LDL, en la preparación de salsas cremosas y aderezos para ensaladas, se recomienda remplazar: la crema de leche, mantequilla, margarina y tocineta con caldos naturales de: pollo, carne o vegetales; leche en polvo descremada, yogurt natural, papa, maicena o diferentes tipos de harina; nueces, semillas o frutos secos y aceites de oliva o de canola.
Métodos de cocción recomendados: los salteados, los asados al carbón o a la plancha deben hacerse preferiblemente con aceites de oliva o canola; los estofados, cocidos, las sopas o los pucheros quedan sazonados con los sabores propios de sus ingredientes. También en el microondas es posible hacer preparaciones sin grasas. Todos estos métodos evitan el exceso de grasa y el recalentamiento de los aceites que aumentan los factores de riesgo cardiovascular.
¿Con cuáles alimentos tengo que tener cuidado?
Es necesario consumir tres a cuatro porciones por día de leche o sus derivados, como: quesos, yogurt, helados y malteadas. Estos son la principal fuente de calcio, un mineral indispensable para la formación de huesos saludables, pero también contienen ácidos grasos saturados, nutrientes que promueven la formación de colesterol LDL.
Afortunadamente la industria de alimentos ha logrado reducir el contenido de grasas saturadas y en los empaques de los alimentos aparece escrito: “semidescremada”, “0 grasa” o ”light” lo que indica que ese alimento contiene mínimas cantidades de grasa saturada y ayuda a prevenir los factores de riesgo.
Las carnes, además de ser una importante fuente de proteínas, también contienen diferentes tipos de ácidos grasos que varían según el tipo de corte y el animal. Cuando se trata de aves como pollo, pato o pavo, se recomienda retirar la piel antes de la preparación; igualmente deben retirarse las partes visibles de grasa en las carnes de res, cerdo y cordero.
En todo caso para disminuir el consumo de ácidos grasos saturados se recomienda moderar el consumo de carnes a una o dos porciones de 60 a 100 gramos por día (1/8 a 1/5 de libra).
El huevo es una fuente de proteínas y se utiliza frecuentemente como: sustituto de las carnes, acompañante en algunas comidas o en la preparación de postres, salsas y batidos. La yema, de todo tipo de huevos, contiene cantidades significativas de colesterol; por esta razón se recomienda moderar el consumo de preparaciones que contienen yema de huevo. Quienes tienen el colesterol elevado deben limitar su consumo a tres yemas por semana.
Los mariscos contienen poca grasa y son de buena calidad pero algunos, como los calamares, camarones, langostinos y la langosta, contienen niveles significativos de colesterol; a los consumidores habituales de mariscos se recomienda disminuir la frecuencia y moderar la cantidad de su consumo o preferir aquellos cuyo contenido de colesterol es bajo, tales como los mejillones, las almejas, el cangrejo, las ostras y el caracol.
¿Cuáles alimentos definitivamente debo evitar?
Se recomienda evitar el consumo de alimentos procesados con mayor contenido de grasa saturada, entre los que se destacan: las margarinas; los embutidos con mayor contenido de grasa como: la tocineta, los salchichones, los chorizos, las mortadelas; los alimentos preparados con la grasa de la leche por ej. el queso crema, la crema de leche, el suero, la crema agria; así mismo los quesos madurados y los productos de repostería y panadería que en la receta se incluye el queso en cantidad importante como el cheese cake, croissant, pasteles y palitos de queso.
Los aceites vegetales no contienen colesterol pero el coco y el aceite de palma sí tienen mayor proporción de ácidos grasos saturados, por lo tanto se deben evitar los alimentos preparados con coco como los dulces y el arroz de coco. También se recomienda prescindir de los alimentos procesados que aporten cantidades significativas de grasa saturada como los paquetes de snacks o mecatos, por ej. las: papitas, yuquitas, los platanitos y demás.
Los sesos, las menudencias de: res, cerdo o pollo tales como el hígado, los riñones, la pajarilla, el corazón y la molleja, son los alimentos con mayor contenido de colesterol.
¿Cómo interpreto la etiqueta de datos nutricionales de los alimentos?
El Ministerio de Protección Social mediante resolución No. 333 del 10 febrero de 2011, reglamentó la información nutricional que aparece en los empaques de los alimentos industrializados; con base en dicha reglamentación, el Nutricionista Dietista le orientará para elegir los alimentos más apropiados a su condición con el fin de evitar o controlar sus factores de riesgo cardiovasculares.

Para una lectura rápida de la información nutricional, se sugiere tener en cuenta los siguientes interpretaciones: Tamaño de la porción, es la medida casera indicada, contiene la cantidad de nutrientes especificados. Calorías es el aporte total de calorías por la porción de alimento. El % del Valor Diario está basado en el promedio de calorías y nutrientes recomendado para una población sana; el porcentaje de valores diarios le permite ver si un producto tiene una cantidad alta o baja de nutrientes.
La regla general es que el 20% de los valores nutricionales diarios o más es alto, y 5% de los valores diarios o menos es bajo. En la prevención y el control de los factores de riesgo para enfermedad coronaria se recomienda mantener un consumo de grasas saturadas, grasas trans y colesterol lo más bajo posible; en cambio para la fibra se sugiere el nivel más alto. Para los pacientes hipertensos que necesitan reducir el consumo de sodio, un alimento es bajo en sodio cuando su contenido es de 140 mg o menos.
Licor
Si consume licor debe procurar mantenerse entre unos límites que sean saludables. En su proceso de rehabilitación cardíaca pueden recomendarle tratamiento y apoyo para suspender el consumo de licor.
Ejercicio
La actividad física regular es recomendable para mantener un corazón sano. El programa de rehabilitación cardíaca debe prescribirle el ejercicio adecuado para su recuperación.
Algunas actividades son mejores para el corazón como caminar, nadar y montar en bicicleta, cuál hacer depende de sus preferencias; de qué tan bien va su recuperación, qué tan activo es usted usualmente; y de otros antecedentes sobre los que su médico le puede comentar para hacer la mejor elección del tipo de ejercicio, la frecuencia y la intensidad.
Siempre asesórese de su médico para que pueda disfrutar de los beneficios de la actividad física regular y minimizar los riesgos de hacerla inapropiadamente como dolores en articulaciones o ligamentos.
Fumar
Varias investigaciones han demostrado que fumar aumenta el riesgo de sufrir otro infarto cardíaco.
En su proceso de rehabilitación cardíaca pueden recomendarle tratamiento y apoyo para suspender el cigarrillo y puede solicitar información de programas de control del tabaquismo.
Reducción del peso
Las personas que tienen sobrepeso y obesidad tienen más riesgo de sufrir un infarto cardíaco porque su corazón está sobrecargado. En su programa de rehabilitación cardíaca deben recomendarle tratamiento y apoyo para la reducción y control de peso.
Medicamentos
Además de los cambios en su estilo de vida y de la incorporación al programa de rehabilitación cardíaca; debe continuar en casa el tratamiento farmacológico prescrito. Al ser dado de alta del hospital, su medicación debe incluir:
Antiagregantes: hacen más líquida la sangre para que no se formen trombos.
IECAs y beta bloqueadores: protegen el corazón y ayudan a que no trabaje sobrecargado; es decir que no vaya ni demasiado rápido ni trabajando muy duro.
Estatinas: ayudan a bajar el nivel de colesterol en la sangre para que se formen menos depósitos de grasa en las arterias.
Si le implantaron un stent deberá recibir lo que su médico denominará terapia dual. Eso quiere decir que deberá tomar de manera indefinida aspirina (ASA), y continuamente por lo menos 1 año antiagregantes (clopidogrel, ticagrelor o prasugrel). Si se suspende alguno de estos medicamentos el stent puede obstruirse nuevamente con coágulos y sufrir un nuevo infarto y morir.
Algunas veces pueden incluirse otros medicamentos si su médico considera que por sus antecedentes y condición médica pude beneficiarse de ellos; en este caso su médico le explicará la utilidad.
Preguntas que Usted podría Hacerse acerca de los medicamentos
– ¿Cuánto tiempo debo tomarme los medicamentos?
– ¿Cuál es el mejor momento del día para tomarme los medicamentos?
– ¿Hay algún efecto secundario del medicamento sobre el que deba estar informado?
– ¿Qué puedo hacer si aparece un efecto secundario?
– ¿Hay alguna comida o bebida que yo deba evitar por tomar estos medicamentos?
– ¿Qué mejoría puedo esperar con los medicamentos?
– ¿Cuánto tiempo puede pasar antes de que se vean los efectos del medicamento?
¿Cuándo puedo reasumir las actividades cotidianas y el trabajo?
Generalmente después de un infarto tratado las personas pueden retornar a su vida cotidiana; en qué momento hacerlo depende del tratamiento que está siguiendo; de qué tanto se ha recuperado y de las actividades o trabajo que normalmente desarrolla. Esto hace parte de su programa de rehabilitación cardíaca.
Preguntas que Usted podría hacer al ser dado de alta del hospital
– ¿Cómo coordinar la próxima cita?
– ¿Cómo acceder e iniciar el programa de rehabilitación cardíaca?
– ¿Qué medicamentos debo seguir tomando en casa y por cuánto tiempo?
– ¿Debo hacer cambios en mi estilo de vida?
– ¿Debería dejar de fumar?
– ¿Cuánto licor puedo tomar?
– ¿Cómo puedo mejorar mi alimentación?
– ¿Cuál es el mejor momento para retomar mis actividades diarias, incluyendo trabajar y tener relaciones sexuales?
– ¿Es seguro hacer ejercicio y que tanto puedo y debo hacer?
¿Cuándo puedo reiniciar la actividad sexual?
Si ha tenido una buena recuperación después del infarto, puede reasumir la actividad sexual cuando esté preparado. Usualmente esto puede lograrse después de 4 semanas, en su programa de rehabilitación recibirá las recomendaciones apropiadas a su caso. Cuando una persona se recupera de un infarto la probabilidad de volver a infartarse como consecuencia de la actividad sexual; es la misma de una persona que nunca se ha infartado.
Si nuevamente presenta dolor fuerte que oprime el pecho, que no mejora con el reposo y dura más de 30 minutos; debe consultar inmediatamente al servicio de urgencias, porque es posible que esté sufriendo un nuevo infarto cardíaco.
El Síndrome Coronario Agudo SCA, comúnmente conocido como infarto o ataque cardíaco, agrupa un conjunto de enfermedades que afectan al corazón cuando no hay suficiente flujo sanguíneo debido a obstrucciones en una de las arterias coronarias.
Los músculos cardiacos dependen de la irrigación de sangre oxigenada recibida por las arterias para contraerse y relajarse asegurando el “bombeo” de sangre a todo el cuerpo. Cuando el canal de las arterias se estrecha (debido a acumulación de grasa u otras células) se produce la aterosclerosis.
Cuando además, parte del tejido (trombo) que restringe el canal arterial se desprende taponando la arteria se produce un síndrome coronario agudo. Si la obstrucción es parcial se trata de isquemia o angina de pecho o síndrome coronario agudo sin elevación del ST; y si la obstrucción es total se produce el infarto o síndrome coronario agudo con elevación del ST.
También pueden producirse infartos sin trombos, debido a traumatismos, infecciones, anomalías coronarias, o por el consumo de fármacos.
En Colombia el infarto es la causa más frecuente de muerte en personas mayores de 55 años. A pesar de ello, está comprobado que las intervenciones adecuadas en el momento inicial de la enfermedad, (etapa aguda), permiten modificar la progresión de la enfermedad y minimizar el daño que se produce en el corazón, y por lo tanto prevenir la muerte y mejorar la calidad de vida de la persona afectada.
Dolor fuerte que oprime el pecho, que no mejora con el reposo y dura más de 30 minutos
¿Cómo puedo saber que estoy sufriendo un Síndrome Coronario Agudo?
La función del corazón es mantener el flujo de sangre oxigenada en todo el cuerpo, por ello constantemente se adapta a las demandas de energía, aumentando su ritmo en momentos de alto consumo, sea por un ejercicio físico o una emoción.
El principal síntoma es la presencia y persistencia de un dolor fuerte que oprime el pecho, que puede presentarse aún en estado de reposo y permanece luego de suspender el esfuerzo físico. Además puede acompañarse de otros síntomas tales como: mareo, sudoración y sensación de ahogo. Como varias enfermedades pueden causar estos síntomas, es importante que ante la presencia y persistencia de ellos se consulte al médico antes de 30 minutos, para recibir prontamente un diagnóstico adecuado.
Si los síntomas son diagnosticados como infarto, se debe practicar a la mayor brevedad un electrocardiograma, para definir qué tipo de infarto es y con base en ello establecer el mejor tratamiento a seguir, sea:
- Infarto sin elevación del segmento ST, que corresponde a la obstrucción parcial de la arteria; o
- Infarto con elevación del segmento ST, que implica la obstrucción total de la arteria.
Es determinante que el personal médico precise en cuál de las dos clasificaciones se encuentra el paciente, y le informe al conocer los resultados, puesto que el tratamiento es diferente.
¿Qué atención médica debo recibir antes de llegar al hospital?
Las primeras 12 horas de atención y tratamiento son definitivas en la reducción de muerte por infarto.
Por lo tanto es muy importante que en ese lapso de tiempo el paciente reciba las siguientes intervenciones:
- Atención médica en los primeros 30 minutos después de identificar los síntomas: dolor fuerte que oprime el pecho, que no mejora con el reposo.
- En el sitio de atención (hospital, centro de salud o ambulancia) debe practicarse a la mayor brevedad un electrocardiograma (examen que mide y representa gráficamente la actividad eléctrica del corazón) primero para confirmar si se trata o no de un infarto y luego para clasificarlo según la elevación o no del segmento ST.
- Esta guía recomienda que el personal paramédico de primera atención administre aspirina y nitratos, medicamentos esenciales para evitar que el trombo aumente de tamaño y para disminuir el dolor.
- Si el electrocardiograma clasifica el infarto CON elevación del ST, el paciente deberá ser trasladado inmediatamente a un hospital con los recursos para realizar un cateterismo cardíaco. Si el tiempo y la distancia son impedimentos, se recomienda administrar vía intravenosa medicamento fibrinolítico antes de 12 horas de inicio de los síntomas, idealmente en los primeros 30 minutos. El fibrinolítico desintegra el trombo que está taponando la arteria coronaria para restaurar el flujo sanguíneo y reducir el daño causado al corazón.
-
Si el traslado al hospital se realiza antes de 90 minutos, el fibrinolítico deberá ser administrado en la sala de urgencias.
Si el tiempo de traslado en la ambulancia o el tiempo de espera para ingreso a la sala de urgencias supera los 90 minutos, el personal paramédico entrenado y en contacto con el centro hospitalario, deberá administrarlo idealmente en los primeros 30 minutos de la atención.
- Y además si el electrocardiograma clasifica el infarto SIN elevación del ST, se pueden realizar otros exámenes para conocer mejor el funcionamiento del corazón del paciente.
Con los fibrinolíticos existe el riesgo de sangrado, que aunque es bajo debe considerarse en relación con cada paciente, puesto que puede producir una Enfermedad Cerebro Vascular o derrame cerebral.
¿Qué atención médica debo recibir en el hospital?
En el curso del tratamiento hospitalario se le administrarán diferentes medicamentos, unos inyectados y otros por vía oral, algunos de ellos deberá continuar usándolos al salir del hospital.
Cada medicamento que le sea administrado debe ser analizado por los médicos tratantes para balancear los beneficios y daños que puede causarle de acuerdo a la condición y los antecedentes médicos previos.
Igualmente, con las posibles intervenciones el paciente o su acudiente deben ser informados sobre los riesgos y beneficios de cada intervención.
La consulta entre médico y paciente implica que ambos puedan realizar las preguntas necesarias y recibir con sinceridad y claridad las respuestas para asegurar la mejor decisión antes de la firma del Consentimiento Informado (documento legal que implica la aceptación de la intervención y por lo tanto el conocimiento de los riesgos y beneficios esperados). La firma de éste no excluye la posibilidad de cambiar de decisión.
Finalizado el diagnóstico de infarto cardíaco, usted debe recibir los medicamentos necesarios para evitar mayor obstrucción de las arterias de acuerdo con las indicaciones médicas. Se deben administrar en forma simultánea medicamentos que disminuyan el riesgo de úlcera gástrica por el uso de la medicación.
El medicamento apropiado, la forma de uso y dosis de todos los medicamentos está descrita en la Guía para el personal de salud que puede consultarse en: http://www.guiascolcienciasminproteccionsocialalianzacinets.org/.
Los principales medicamentos que debe recibir son:
- Los antiagregantes que previenen la formación de trombos. Entre ellos: aspirina (ASA), clopidogrel, ticagrelor, prasugrel.
- Las estatinas que actúan sobre la placa de grasa que estrecha la luz de las arterias coronarias. Según los antecedentes y la condición médica también se sugiere que se administren otros tipos de medicamentos como calcio-antagonistas, beta-bloqueadores, IECAs.
- Los anticoagulantes hacen más fluida la sangre y evitan que se formen nuevos trombos. Los nombres más comunes son fondaparinux, enoxaparina y heparina de bajo peso molecular.
¿Cuáles son las Intervenciones que deben consultarme para tomar una decisión con mi médico?
Los médicos pueden necesitar más información para saber exactamente cuál es la arteria obstruida y el tamaño de esa obstrucción y así tener una idea más precisa de que opciones terapéuticas ofrecerle. Si es así, es probable que su médico le proponga realizar una angiografía coronaria que se hace introduciendo un catéter en la arteria para luego tomar una radiografía que muestre el flujo arterial.
En los casos de las intervenciones invasivas, que para realizarse deben introducir dispositivos en el cuerpo o realizar cirugías, los médicos deberán informarle sobre los riesgos y los beneficios de acuerdo a factores individuales como la edad, el peso, el haber sufrido un infarto cardíaco previo, las cifras de presión arterial, los resultados del electrocardiograma y de otros exámenes de sangre.
Los médicos revisaran el resultado del examen y analizarán su caso para ofrecerle las intervenciones más adecuadas y permitirle tomar la decisión más conveniente.
Preguntas qué usted podría hacer acerca de un tratamiento
– ¿Por qué el médico me ofrece este tratamiento?
– ¿Cuáles son los riesgos y beneficios del tratamiento?
– ¿Qué implicaciones tiene el tratamiento?
– ¿Cómo puede el sistema de salud garantizar la atención integral de mi enfermedad y el seguimiento?
– ¿También cómo puede mejorar el tratamiento mis síntomas?
– ¿Y además cómo afectará el tratamiento mi vida diaria?
– ¿Qué malestar podría yo desarrollar por el tratamiento?
– ¿Este tratamiento podrá hacerme vivir más?
– ¿Por qué en el hospital me dan una dosis alta de medicamentos y luego para la casa estas dosis son más bajas?
– ¿Cuáles otras opciones de tratamiento tengo?
Procedimientos para mejorar el flujo sanguíneo al corazón
Cuando una arteria coronaria se ha estrechado u obstruido con un trombo, hay dos formas de restablecer el flujo sanguíneo:
Cateterismo cardíaco o angioplastia. Procedimiento invasivo que amplía y mantiene abierta la parte que se había estrechado en la arteria. Introduce un catéter hasta llegar a la arteria afecta ubicando un pequeño balón en el área obstruida, que se infla y desinfla hasta lograr restablecer el flujo sanguíneo. Al finalizar se puede implantar un stent, tubo diminuto de malla de alambre que se pone en la zona para evitar que se vuelva a presentar una obstrucción en la arteria tratada.
Cuando se implanta un stent, la arteria cardíaca permanece más tiempo abierta sin embargo, puede volverse a estrechar después de unos meses. Actualmente existen medicamentos que lentamente liberan fármacos en la arteria para tratar de evitar que se vuelva a estrechar y se utilizan únicamente en pacientes con lesión de pequeños vasos y de vasos largos.
Estos procedimientos se deben realizar idealmente en los primeros 90 minutos después de los síntomas, o por lo menos antes de las 12 horas en pacientes CON elevación del ST; y antes de 72 horas en pacientes SIN elevación ST de riesgo moderado y alto.
Cirugía de puentes coronarios o de “corazón abierto”. Procedimiento quirúrgico que construye un puente o un desvío “bypass” de la porción de arteria que se encuentra obstruida usando segmentos de otras arterias del paciente para ofrecer un nuevo canal sano y restaurar el flujo sanguíneo.
Este procedimiento se realiza en pacientes con enfermedad más severa, por lo general con compromiso de tres arterias y del tronco principal, o cuando otras intervenciones no han dado resultado. Por lo tanto es un procedimiento delicado y es necesario que el paciente y el médico tomen en consideración toda la información disponible para tomar la mejor decisión.
La permanencia en el hospital dependerá siempre de la evolución médica y el alta se dará cuando se encuentre en condición estable.
¿Qué Cuidados debo tener con mi salud al ser dado de alta?
Antes de ser dado de alta los médicos tratantes deben ofrecerle información sobre las citas de seguimiento, medicamentos para tomar en casa, la incorporación a un programa de rehabilitación cardíaca y otras medidas que debe tener en cuenta según su edad, condiciones y antecedentes médicos.
Identificarlas modificaciones en el estilo de vida para controlar sus enfermedades, evitar un nuevo evento coronario agudo y mejorar su calidad de vida.
Rehabilitación cardíaca
El programa de rehabilitación cardíaca ayuda a las personas a recuperarse de un infarto y a retomar su vida con la mayor normalidad posible. Es un programa dirigido que incluye: ejercicio prescrito de acuerdo con la condición funcional de cada persona, educación sobre la mejor manera de realizar las actividades de la vida diaria y el trabajo, manejo de estrés, nutrición adecuada, control de los factores de riesgo como el cigarrillo y el alcohol y recomendaciones para reiniciar la actividad sexual.
El programa de rehabilitación cardíaca debe contar con diferentes profesionales de la salud como médicos rehabilitadores, fisioterapeutas, terapeutas ocupacionales. Participan nutricionistas, enfermeras y psicólogos. Al ser dado de alta es necesario definir las citas con el programa de rehabilitación cardíaca. Si su médico no lo menciona explícitamente debe pedirle directamente la información sobre su programa de rehabilitación.
Cambios en el estilo de vida
Varias investigaciones han demostrado que el estilo de vida afecta la probabilidad de tener un infarto cardíaco. Es importante que hable con su médico sobre los cambios que debe hacer y cómo hacerlos, para reducir el riesgo de sufrir un nuevo infarto. Estos cambios están relacionados principalmente con su alimentación, con la realización de actividad física, manejo del estrés, consumo de licor y cigarrillo; pero no reemplazan su vinculación al programa de rehabilitación.
Alimentación
Los alimentos que elegimos, la preparación y la cantidad que consumimos, ayudan a disminuir o aumentar los factores de riesgo cardiovasculares. Mediante unos sencillos pero permanentes cambios en la alimentación, es posible disminuir el riesgo de sufrir un nuevo infarto cardíaco. Además, si la familia comparte una alimentación saludable se protege la salud de todos sus miembros.
¿Cómo es una alimentación saludable para prevenir un nuevo evento coronario?
Una alimentación es saludable cuando tiene las siguientes características:
- Suficiente para mantener un peso saludable,
- Balanceada para consumir los nutrientes necesarios,
- Variada para incluir alimentos de todos los grupos,
- Adecuada para disminuir o controlar los factores de riesgo,
- Inocua para prevenir enfermedades causadas por los alimentos.
¿Cuáles son los mejores alimentos?
Las sardinas, el atún o el salmón contienen omega 3 y se sugiere consumir por lo menos 3 porciones semanales de estos u otros pescados.
Los aceites puros de canola y oliva; el aguacate, las nueces, las almendras y otras semillas son la principal fuente de ácidos grasos monoinsturados que junto con el omega 3 constituyen las grasas protectoras.
Las leguminosas como el fríjol, las lentejas, la soya y los garbanzos, junto con las nueces y otras semillas, son intercambiables con las carnes porque aportan proteínas, con la ventaja de no contener grasas saturadas. Se recomienda comer leguminosas por lo menos 3 veces por semana.
El consumo de frutas y verduras debe incluir por lo menos cinco porciones en el día. Estos alimentos aportan fibra, y las de colores verdes, rojos y amarillos como la espinaca, el tomate, la zanahoria, la naranja, la papaya, las fresas y las uvas, aportan mayor cantidad de vitaminas y sustancias protectoras.
Los mejores antioxidantes están en los alimentos; con una alimentación saludable, no es necesario consumir antioxidantes comerciales.
¿Cómo preparar los alimentos?
Las hierbas y especias naturales, el ajo, el vinagre y el limón le dan el toque de sabor a las preparaciones y pueden reemplazar la sal y los caldos de cubo, con lo que se contribuye a reducir el consumo de sodio, medida recomendable para controlar la presión arterial.
Para consumir una alimentación baja en grasa saturadas que contribuye a prevenir el aumento del colesterol total y el colesterol LDL, en la preparación de salsas cremosas y aderezos para ensaladas, se recomienda remplazar: la crema de leche, mantequilla, margarina y tocineta con caldos naturales de: pollo, carne o vegetales; leche en polvo descremada, yogurt natural, papa, maicena o diferentes tipos de harina; nueces, semillas o frutos secos y aceites de oliva o de canola.
Métodos de cocción recomendados: los salteados, los asados al carbón o a la plancha deben hacerse preferiblemente con aceites de oliva o canola; los estofados, cocidos, las sopas o los pucheros quedan sazonados con los sabores propios de sus ingredientes. También en el microondas es posible hacer preparaciones sin grasas. Todos estos métodos evitan el exceso de grasa y el recalentamiento de los aceites que aumentan los factores de riesgo cardiovascular.
¿Con cuáles alimentos tengo que tener cuidado?
Es necesario consumir tres a cuatro porciones por día de leche o sus derivados, como: quesos, yogurt, helados y malteadas. Estos son la principal fuente de calcio, un mineral indispensable para la formación de huesos saludables, pero también contienen ácidos grasos saturados, nutrientes que promueven la formación de colesterol LDL.
Afortunadamente la industria de alimentos ha logrado reducir el contenido de grasas saturadas y en los empaques de los alimentos aparece escrito: “semidescremada”, “0 grasa” o ”light” lo que indica que ese alimento contiene mínimas cantidades de grasa saturada y ayuda a prevenir los factores de riesgo.
Las carnes, además de ser una importante fuente de proteínas, también contienen diferentes tipos de ácidos grasos que varían según el tipo de corte y el animal. Cuando se trata de aves como pollo, pato o pavo, se recomienda retirar la piel antes de la preparación; igualmente deben retirarse las partes visibles de grasa en las carnes de res, cerdo y cordero.
En todo caso para disminuir el consumo de ácidos grasos saturados se recomienda moderar el consumo de carnes a una o dos porciones de 60 a 100 gramos por día (1/8 a 1/5 de libra).
El huevo es una fuente de proteínas y se utiliza frecuentemente como: sustituto de las carnes, acompañante en algunas comidas o en la preparación de postres, salsas y batidos. La yema, de todo tipo de huevos, contiene cantidades significativas de colesterol; por esta razón se recomienda moderar el consumo de preparaciones que contienen yema de huevo. Quienes tienen el colesterol elevado deben limitar su consumo a tres yemas por semana.
Los mariscos contienen poca grasa y son de buena calidad pero algunos, como los calamares, camarones, langostinos y la langosta, contienen niveles significativos de colesterol; a los consumidores habituales de mariscos se recomienda disminuir la frecuencia y moderar la cantidad de su consumo o preferir aquellos cuyo contenido de colesterol es bajo, tales como los mejillones, las almejas, el cangrejo, las ostras y el caracol.
¿Cuáles alimentos definitivamente debo evitar?
Se recomienda evitar el consumo de alimentos procesados con mayor contenido de grasa saturada, entre los que se destacan: las margarinas; los embutidos con mayor contenido de grasa como: la tocineta, los salchichones, los chorizos, las mortadelas; los alimentos preparados con la grasa de la leche por ej. el queso crema, la crema de leche, el suero, la crema agria; así mismo los quesos madurados y los productos de repostería y panadería que en la receta se incluye el queso en cantidad importante como el cheese cake, croissant, pasteles y palitos de queso.
Los aceites vegetales no contienen colesterol pero el coco y el aceite de palma sí tienen mayor proporción de ácidos grasos saturados, por lo tanto se deben evitar los alimentos preparados con coco como los dulces y el arroz de coco. También se recomienda prescindir de los alimentos procesados que aporten cantidades significativas de grasa saturada como los paquetes de snacks o mecatos, por ej. las: papitas, yuquitas, los platanitos y demás.
Los sesos, las menudencias de: res, cerdo o pollo tales como el hígado, los riñones, la pajarilla, el corazón y la molleja, son los alimentos con mayor contenido de colesterol.
¿Cómo interpreto la etiqueta de datos nutricionales de los alimentos?
El Ministerio de Protección Social mediante resolución No. 333 del 10 febrero de 2011, reglamentó la información nutricional que aparece en los empaques de los alimentos industrializados; con base en dicha reglamentación, el Nutricionista Dietista le orientará para elegir los alimentos más apropiados a su condición con el fin de evitar o controlar sus factores de riesgo cardiovasculares.
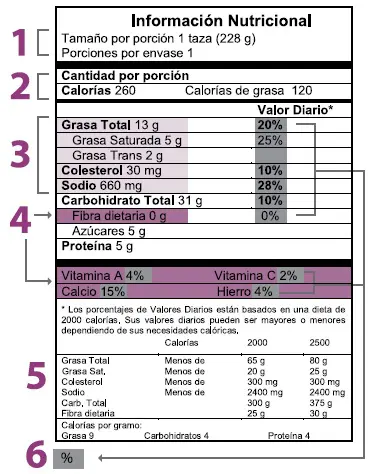
Para una lectura rápida de la información nutricional, se sugiere tener en cuenta los siguientes interpretaciones: Tamaño de la porción, es la medida casera indicada, contiene la cantidad de nutrientes especificados. Calorías es el aporte total de calorías por la porción de alimento. El % del Valor Diario está basado en el promedio de calorías y nutrientes recomendado para una población sana; el porcentaje de valores diarios le permite ver si un producto tiene una cantidad alta o baja de nutrientes.
La regla general es que el 20% de los valores nutricionales diarios o más es alto, y 5% de los valores diarios o menos es bajo. En la prevención y el control de los factores de riesgo para enfermedad coronaria se recomienda mantener un consumo de grasas saturadas, grasas trans y colesterol lo más bajo posible; en cambio para la fibra se sugiere el nivel más alto. Para los pacientes hipertensos que necesitan reducir el consumo de sodio, un alimento es bajo en sodio cuando su contenido es de 140 mg o menos.
Licor
Si consume licor debe procurar mantenerse entre unos límites que sean saludables. En su proceso de rehabilitación cardíaca pueden recomendarle tratamiento y apoyo para suspender el consumo de licor.
Ejercicio
La actividad física regular es recomendable para mantener un corazón sano. El programa de rehabilitación cardíaca debe prescribirle el ejercicio adecuado para su recuperación.
Algunas actividades son mejores para el corazón como caminar, nadar y montar en bicicleta, cuál hacer depende de sus preferencias; de qué tan bien va su recuperación, qué tan activo es usted usualmente; y de otros antecedentes sobre los que su médico le puede comentar para hacer la mejor elección del tipo de ejercicio, la frecuencia y la intensidad.
Siempre asesórese de su médico para que pueda disfrutar de los beneficios de la actividad física regular y minimizar los riesgos de hacerla inapropiadamente como dolores en articulaciones o ligamentos.
Fumar
Varias investigaciones han demostrado que fumar aumenta el riesgo de sufrir otro infarto cardíaco.
En su proceso de rehabilitación cardíaca pueden recomendarle tratamiento y apoyo para suspender el cigarrillo y puede solicitar información de programas de control del tabaquismo.
Reducción del peso
Las personas que tienen sobrepeso y obesidad tienen más riesgo de sufrir un infarto cardíaco porque su corazón está sobrecargado. En su programa de rehabilitación cardíaca deben recomendarle tratamiento y apoyo para la reducción y control de peso.
Medicamentos
Además de los cambios en su estilo de vida y de la incorporación al programa de rehabilitación cardíaca; debe continuar en casa el tratamiento farmacológico prescrito. Al ser dado de alta del hospital, su medicación debe incluir:
Antiagregantes: hacen más líquida la sangre para que no se formen trombos.
IECAs y beta bloqueadores: protegen el corazón y ayudan a que no trabaje sobrecargado; es decir que no vaya ni demasiado rápido ni trabajando muy duro.
Estatinas: ayudan a bajar el nivel de colesterol en la sangre para que se formen menos depósitos de grasa en las arterias.
Si le implantaron un stent deberá recibir lo que su médico denominará terapia dual. Eso quiere decir que deberá tomar de manera indefinida aspirina (ASA), y continuamente por lo menos 1 año antiagregantes (clopidogrel, ticagrelor o prasugrel). Si se suspende alguno de estos medicamentos el stent puede obstruirse nuevamente con coágulos y sufrir un nuevo infarto y morir.
Algunas veces pueden incluirse otros medicamentos si su médico considera que por sus antecedentes y condición médica pude beneficiarse de ellos; en este caso su médico le explicará la utilidad.
Preguntas que Usted podría Hacerse acerca de los medicamentos
– ¿Cuánto tiempo debo tomarme los medicamentos?
– ¿Cuál es el mejor momento del día para tomarme los medicamentos?
– ¿Hay algún efecto secundario del medicamento sobre el que deba estar informado?
– ¿Qué puedo hacer si aparece un efecto secundario?
– ¿Hay alguna comida o bebida que yo deba evitar por tomar estos medicamentos?
– ¿Qué mejoría puedo esperar con los medicamentos?
– ¿Cuánto tiempo puede pasar antes de que se vean los efectos del medicamento?
¿Cuándo puedo reasumir las actividades cotidianas y el trabajo?
Generalmente después de un infarto tratado las personas pueden retornar a su vida cotidiana; en qué momento hacerlo depende del tratamiento que está siguiendo; de qué tanto se ha recuperado y de las actividades o trabajo que normalmente desarrolla. Esto hace parte de su programa de rehabilitación cardíaca.
Preguntas que Usted podría hacer al ser dado de alta del hospital
– ¿Cómo coordinar la próxima cita?
– ¿Cómo acceder e iniciar el programa de rehabilitación cardíaca?
– ¿Qué medicamentos debo seguir tomando en casa y por cuánto tiempo?
– ¿Debo hacer cambios en mi estilo de vida?
– ¿Debería dejar de fumar?
– ¿Cuánto licor puedo tomar?
– ¿Cómo puedo mejorar mi alimentación?
– ¿Cuál es el mejor momento para retomar mis actividades diarias, incluyendo trabajar y tener relaciones sexuales?
– ¿Es seguro hacer ejercicio y que tanto puedo y debo hacer?
¿Cuándo puedo reiniciar la actividad sexual?
Si ha tenido una buena recuperación después del infarto, puede reasumir la actividad sexual cuando esté preparado. Usualmente esto puede lograrse después de 4 semanas, en su programa de rehabilitación recibirá las recomendaciones apropiadas a su caso. Cuando una persona se recupera de un infarto la probabilidad de volver a infartarse como consecuencia de la actividad sexual; es la misma de una persona que nunca se ha infartado.
Si nuevamente presenta dolor fuerte que oprime el pecho, que no mejora con el reposo y dura más de 30 minutos; debe consultar inmediatamente al servicio de urgencias, porque es posible que esté sufriendo un nuevo infarto cardíaco.