Evaluación de Resultados.
Experiencia Hospital de San José.
Aponte Hernán, Sotelo René, Andrade César, Cevallos Pilar, Melo Franciso, Ortiz John Jairo y Riatiga Diego
Hospital San José, Fundación Universitaria de Ciencias de la Salud (FUCS). Bogotá, D.C. – Colombia.
Resumen
Objetivo: Comparar resultados de nuestra experiencia en PRL, con los obtenidos en PRR, enfatizando en el control de la enfermedad, complicaciones y calidad de vida posterior.
Materiales y métodos: Identificación de casos en cada grupo, por revisión de registros de cirugías realizadas entre abril/2003 y abril/2005, selección de variables (Estadio pre y postquirúrgico, continencia, función eréctil, tiempo quirúrgico, días de hospitalización, complicaciones), correlación de las mismas, comparación de ambos grupos, para su posterior análisis estadístico.
Resultados: Se identifican 20 pacientes por grupo, con edad promedio (60.75 (PRL)vs.63.65 (PRR)) y PSA (9.47vs.8.69ng/ml) similares. Todos los pacientes presentaban diagnóstico de enfermedad localizada en el pre-operatorio.
Reporte de patología, 55% órgano-confinado, 40% localmente avanzado y 5% T4 por compromiso de cuello vesical en el grupo PRL. En PRR 50% órgano-confinado y 50% localmente avanzado. El PSA y la incontinencia postquirúrgica fueron similares
Sangrado trans-operatorio 785ccvs.980cc; se presentó lesión de recto en un paciente en grupo PRL; muerte de un paciente en el mismo grupo sin relación con el procedimiento.
Tres pacientes en grupo PRR requirieron transfusión, y se presentó una muerte a los dos años, sin relación con el cáncer de próstata. Estrechez anastomosis: 26.31%vs.15%; tiempo quirúrgico: 270 vs.180min; hospitalización 1.84vs.3.6días; retiro de sonda 17.5vs.24.1días.
Conclusiones: En nuestra experiencia, los resultados en cuanto a control de la enfermedad, así como las tasas de complicaciones fueron similares en ambos grupos. Los tiempos quirúrgicos son mayores en PRL, aunque tienden a disminuir, con la progresión de la curva de aprendizaje. Estancia hospitalaria y tiempo de retiro de sonda, son menores en PRL.
Summary (Comparative Study Open Radical Prostatectomy (PRR) vs. Laparoscopy (PRL): Result Evaluation, experience at San Jose Hospital
Objective: To compare results of our experiences in PRL, with the ones obtained in PRR, emphasizing in the control of the illness, complications and posterior quality of life.
Materials and methods: Identifications of cases in each group, by registration revision of surgeries done between April/ 2003 and April/ 2005, selection of variables (Pre and post-surgical state, continence, erectile function, surgical time, days of stay at the hospital, complications) correlations of the mentioned before, comparison in both groups, for its posterior statistics analysis.
Results: 20 patients were identified per group, with an average age (60.75 (PRL) vs 63.65 (PRR) and PSA (9.47 vs 8.69 ng/ml) similar. All patients presented diagnosis of located illness in the post-surgery. Pathology report, 55% organ confinement, 40% locally advanced and 5% T4 due to compromise of vesical neck in the group PRL. In PRR 50% confined organ and 50% locally advanced. The PSA and the post surgery were similar.
Trans-surgery bleeding 755 cc vs 980 cc; a rectal lesion was presented in a patient from the PRL group; death of a patient within the same group without any relation with the procedure. Three patients from the PRR group required transfusion and there was a decease after two years, without any relation with the cancer prostate. Anasthomosis narrowness; 26.31% vs. 15%; surgical time: 270 vs. 180 min.; stay at the hospital 1.84 days vs. 3.6 days: catheter removal 17.5 vs. 24.1 days.
Conclusions: In our experience, the results regarding control of the illness, as well as the rates of complications were different in both groups. The surgical time is greater in PRL, although they tend to decrease, with the progression of the learning curve. Stay at the hospital and catheter removal, are less in PRL.
Introducción
La prostatectomía radical es un procedimiento potencialmente curativo para el tratamiento del cáncer de próstata órgano-confinado. Muchos urólogos utilizan en abordaje retropúbico debido a la familiaridad con la anatomía quirúrgica, así como para el desarrollo de la técnica de preservación de bandeletas, la cual fue descrita por Walsh y colaboradores1.
Las metas de la prostatectomía radical son el control del cáncer, mantener la continencia urinaria, y, eventualmente, preservación de la función eréctil, con una baja morbilidad secundaria.
La presentación de hombres con cáncer de próstata localizado ha cambiado durante los últimos 10 a 20 años; hombres mucho más jóvenes son ahora diagnosticados con enfermedad localizada, con bajos niveles séricos de PSA, y tacto rectal con hallazgos de normalidad2.
Debido a esto, los resultados funcionales, tales como la preservación de la continencia urinaria y la función eréctil, son las mayores preocupaciones para un gran número de pacientes3.
Aunque los resultados iniciales de los centros europeos han sido promisorios, el debate continua acerca de que la PRL es una mejor opción (o al menos equivalente), para el control de la enfermedad, que la PRR abierta4. Los resultados iniciales han revelado aceptables tasas de márgenes positivos de 15 a 28% incluyendo series compuestas de un significante número de tumores pT3 y pT48,9.
Los factores pronósticos posteriores a la cirugía incluyen PSA pre, Gleason, estadio patológico y estado de los márgenes quirúrgicos10. Un margen quirúrgico positivo es definido como la extensión del tumor a la superficie marcada del espécimen resecado. Esto sugiere que la resección local puede haber sido incompleta, y se asocia con altas tasas de recaída bioquímica (progresión local o sistémica).
Márgenes positivos pueden ser el resultado de una incisión dentro de un tumor confinado a la próstata o puede resultar de una incisión de tumor que se extiende más allá de los límites de resección.
Entonces dependen de la extensión del tumor y de la técnica quirúrgica10.
En 1997, un nuevo abordaje usando la técnica laparoscópica fue descrito por Schuessler y col12. En 1999, Guilloneau y Vallancien13 reportaron 65 casos de prostatectomía radical laparoscópica, sugiriendo, en ese momento, que podría llegar a convertirse en un procedimiento de rutina en la práctica urológica.
Resultados preliminares han demostrado la factibilidad del abordaje laparoscópico y su éxito en el control del cáncer en más de 1.200 casos reportados en estudios publicados14, y ya que los resultados oncológicos y funcionales de la prostatectomía radical laparoscópica parecen aproximarse a aquellos obtenidos en PRR, se justifica el interés de la comunidad urológica en esta técnica15.
Desarrollos adicionales de la técnica quirúrgica, así como del instrumental, se espera que lleven a mejorar la continencia y la potencia post-operatoria.
Nosotros realizamos nuestra primera prostatectomía radical laparoscópica en 2001, con éxito, y desde entonces, hemos implementado cambios en la técnica, como el cambio de abordaje transperitoneal a extraperitoneal, y la introducción de instrumental de la más alta calidad, en veras de realizar una mejor preservación de bandeletas neurovasculares.
En el presente estudio, reportamos nuestros resultados de un estudio retrospectivo comparativo de los resultados funcionales y de control de cáncer, con cada uno de los abordajes utilizados actualmente en nuestra institución (retropúbico y laparoscópico).
Materiales y Métodos
Por medio de revisión de los registros de cirugía del servicio de Urología del Hospital de San José, se identificaron las últimas veinte prostatectomías radicales laparoscópicas (PRL) realizadas por el mismo grupo de cirujanos (H.A., C.A., R.S.), y las últimas 20 retropúbicas (PRR) realizadas por el mismo cirujano (H.A.).
Entre abril de 2003 y abril de 2005; todos los pacientes presentaban diagnóstico de enfermedad órgano-confinada en el momento de ser llevados a cirugía, y se extrajeron de la historia clínica los diferentes parámetros a ser evaluados, teniendo como criterios de evaluación los estadíos pre y postquirúrgicos, tiempo quirúrgico, sangrado, preservación de bandeletas, días de hospitalización, días de cateterización, continencia, función eréctil y otras complicaciones.
El estadío posquirúrgico fue tomado del informe final del servicio de patología, y el sangrado intra-operatorio del récord de anestesia. Para decidir si se realizaba preservación o no de bandeletas, se tuvo en cuenta el algoritmo desarrollado por la Universidad de Nueva York16.
El análisis estadístico de las diferentes variables para cada grupo fue realizado en conjunto con el servicio de epidemiología de la institución, utilizándose para dicho fin el software SPSS, y Epi-Info para determinar el valor de p, considerando diferencias significativamente
estadísticas con un valor de p<0.05.
Resultados
Se identificaron 20 historias clínicas en cada grupo de pacientes, con características similares en cuanto a edad y PSA preoperatorio que se resumen en la Tabla 1. La edad promedio de los pacientes de PRL fue de 60,75 años, con una mediana de 60 (48 – 74), y de los pacientes de PRR fue de 63,65 años con mediana de 64 (56 – 71).
 La comparación del grado histológico de la biopsia y estadio clínico preoperatorio se resumen en la Tabla 2.
La comparación del grado histológico de la biopsia y estadio clínico preoperatorio se resumen en la Tabla 2.
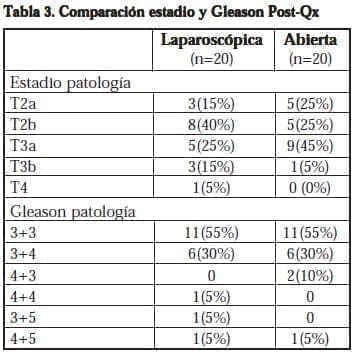
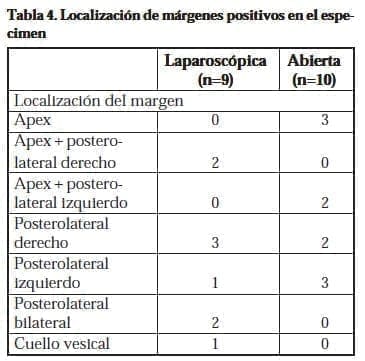
 Todos los pacientes tenían datos disponibles de estado y grado patológico (Tabla 3). Se encontraron márgenes positivos en el 45% de los pacientes del grupo PRL, incluyendo un pT4, dado por extensión a cuello vesical, siendo el más frecuente la presencia de tumor en el borde posterolateral en siete de estos especímenes (77,77%), dos de los cuales se encontraban en combinación con apex, sin encontrar especímenes con borde positivo únicamente en el apex.
Todos los pacientes tenían datos disponibles de estado y grado patológico (Tabla 3). Se encontraron márgenes positivos en el 45% de los pacientes del grupo PRL, incluyendo un pT4, dado por extensión a cuello vesical, siendo el más frecuente la presencia de tumor en el borde posterolateral en siete de estos especímenes (77,77%), dos de los cuales se encontraban en combinación con apex, sin encontrar especímenes con borde positivo únicamente en el apex.
En el grupo PRR se evidenciaron márgenes positivos en el 50% de los especímenes, encontrando mayor presencia de extensión tumoral en el borde posterolateral, presente en siete especímenes (70%), con compromiso del apex como borde único en tres pacientes (30%). (Tablas 3, 4 y 5) (P=0.75)
 |
 |
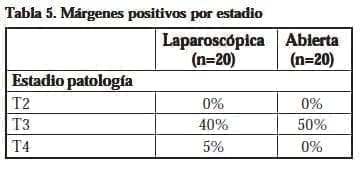 No se encontró diferencia estadísticamente significativa en cuanto a la positividad de los márgenes.
No se encontró diferencia estadísticamente significativa en cuanto a la positividad de los márgenes.
El PSA postoperatorio en ambos grupos fue de 0.06, sin significancia estadística (P=0.87).
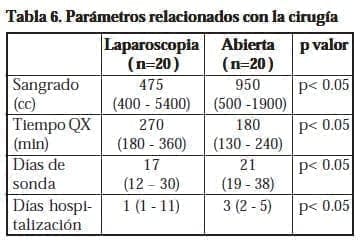
El sangrado promedio del grupo PRL fue de 785cc, con una mediana de 475(400 – 5400), y el del grupo PRR fue de 980cc con mediana de 950 (500 – 1900).
Los pacientes en el grupo PRR tuvieron un menor tiempo operatorio promedio con mediana de 180 minutos (130 – 240), en comparación con el grupo PRR, cuya mediana fue de 270 minutos (180 – 360.
Se requirió un menor tiempo de hospitalización en el grupo PRL:
Con promedio de 1,84 días de hospitalización por paciente con mediana de 1 día (1 – 11), mientras que en el grupo PRR el promedio fue de 3,6 días con mediana de 3 días (2 – 5), al igual que el tiempo de cateterización, siendo retirada la sonda uretral en un promedio de 16,55 días con una mediana de 17 días (12 – 30) en el grupo PRL, mientras que en el grupo PRR fue retirada en promedio a los 24,1 días con mediana de 21 días (19 – 38).
Las últimas cuatro variables descritas presentaron significancia estadística con valor de P<0.05. (Tabla 6).
 Se presentaron complicaciones relacionadas con el procedimiento en tres pacientes del grupo PRL, que consistieron en lesión de recto en un paciente, la cual fue manejada laparoscópicamente, escape de la anastomosis en un paciente, la cual fue manejada con cistotomía y recolocación de la sonda uretral guiada por cistoscopia, y la muerte de un paciente en el postoperatorio inmediato, secundaria a hipertensión intra-abominal con síndrome de bajo gasto, que se presentó por la presencia de una variante del síndrome de Ogilvie, sin relación causal con el acto quirúrgico.
Se presentaron complicaciones relacionadas con el procedimiento en tres pacientes del grupo PRL, que consistieron en lesión de recto en un paciente, la cual fue manejada laparoscópicamente, escape de la anastomosis en un paciente, la cual fue manejada con cistotomía y recolocación de la sonda uretral guiada por cistoscopia, y la muerte de un paciente en el postoperatorio inmediato, secundaria a hipertensión intra-abominal con síndrome de bajo gasto, que se presentó por la presencia de una variante del síndrome de Ogilvie, sin relación causal con el acto quirúrgico.
En el grupo PRR se presentó inestabilidad hemodinámica en un paciente con requerimiento inotrópico y manejo postoperatorio en unidad de cuidados intensivos. Requerimiento de transfusión en tres pacientes. Para las complicaciones tardías, en el grupo PRL cinco pacientes desarrollaron estrechez de la anastomosis (26,31%), dos pacientes requirieron manejo para infección de vías urinarias, y otro más presento epididimitis al día 40 postoperatorio.
En el grupo PRR se presentaron tres casos de estrechez de la anastomosis (15%):
Se realizó manejo para tres casos de infección de vías urinarias, dos casos de abceso de la herida quirúrgica, y se presentó el fallecimiento de un paciente relacionado con un evento cerebrovascular, sin relación con el cáncer de próstata a los 17 meses después del procedimiento. No se encontraron diferencias significativas en cuanto a este ítem. (Estrechez anastomosis: p=0,37).
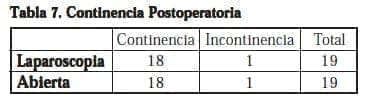 La continencia se preservo en 18 casos de cada grupo (94.44%). No se evidenció significancia estadística (p=0,78).
La continencia se preservo en 18 casos de cada grupo (94.44%). No se evidenció significancia estadística (p=0,78).
Se realizó preservación de bandeletas en 11 pacientes (55%) de los pacientes del grupo PRL, todas de manera bilateral, con erecciones que permitían la penetración sin el uso de medicación en 10 pacientes (55,55%), realizándose preservación de bandeletas en los 10 casos.
Con el uso de sustancias vasoactivas, los pacientes que lograron una erección suficiente para la penetración ascendió a 16 (88,88%). En el grupo de PRR se realizó preservación de bandeletas en ocho casos (40%), seis de forma bilateral, y en dos se preservo la bandeleta izquierda.
Del total de 20 pacientes en este grupo, ocho presentaban erecciones suficientes para la penetración, sin el uso de sustancias vasoactivas (40%), en todos estos ocho se realizó preservación de bandeletas, seis de forma bilateral y dos unilateral. Con la medicación, la cifra ascendió a 17 pacientes (85%). (p=0.94)
Comentarios
PRL es, relativamente, una nueva técnica para el tratamiento del cáncer de próstata localizado, la cual ha obtenido un interés creciente a escala mundial. Aunque es un procedimiento factible, su superioridad con respecto al abordaje abierto no ha sido claramente demostrado y viceversa. El control oncológico fue la primera medición, antes de estudiar los efectos en la continencia urinaria y la función eréctil3.
En estudios realizados por Rassweiler5,6, no se detectó diferencia estadísticamente significativa en la presencia de márgenes positivos o de recurrencia bioquímica a corto plazo con seguimiento de PSA. Iguales resultados han reportado Guillonneau y Vallancien7, con seguimiento promedio a 3 años. La variabilidad en las tasas de márgenes positivos en las diferentes series, parece reflejar un sesgo de selección inicial, debido a que los cirujanos selección el paciente “ideal” para un procedimiento técnicamente demandante17.
El promedio de márgenes positivos en la literatura es del 28% (rango 0% a 71%)11. Debido a que somos centro de referencia, la gran mayoría de pacientes que operamos nos llega remitidos con estadios T2 o superior; nuestros casos T1c son menores en porcentaje, con los reportados por otras series, reflejándose lo anterior en que en nuestra serie las tasas de márgenes positivos fueron superiores a las series anteriormente citadas, así como a las reportadas por Guillonneau y Vallancien8, quienes reportaron tasas del 15%.
No se evidenció significancia estadística con nuestros controles de PRR (p=0,75), y se mantiene la tendencia, ya que, en un estudio anterior de nuestra institución, se encontraron márgenes positivos en el 48% de 136 pacientes22.
Según lo publicado en la literatura, el sitio más frecuente de localización en PRR es el ápex, lo que tiene que ver con la técnica quirúrgica, debido a que la exposición del ápex prostático se dificulta por razones anatómicas, y una incisión a través del ápex puede ocurrir por una inadecuada movilización de la parte distal de la próstata18.
La localización de los márgenes positivos en el abordaje laparoscópico no ha sido ampliamente estudiado19. Nuestros datos muestran que el sitio más frecuente para la presencia de márgenes positivos en PRL fue la localización posterolateral, la cual se presentó en siete pacientes (77,7%), siendo igualmente la más frecuente en PRR lo cual fue evidenciado también en siete especímenes (70%).
Algunos estudios han demostrado que las modificaciones para la preservación de bandeletas no comprometen el adecuado control oncológico, independientemente del abordaje empleado11. Sin embargo, Katz y cols20 encontraron una incidencia de 8,4% de márgenes positivos en prostatectomía radical laparoscópica para especímenes pT2, cuando se realizó el procedimiento con técnica para preservación de bandeletas. Sofer y col21 demostraron que con PRR, el mapeo de los márgenes quirúrgicos positivos no mostró diferencia en la localización, cuando se compararon los procedimientos de preservación con los de no-preservación.
Resultados funcionales en cuanto a continencia urinaria y función eréctil postoperatorias son la mayor preocupación para la mayoría de pacientes. Para optimizar estos resultados, los cirujanos deben prestar especial atención a un meticuloso control del sangrado del complejo venoso dorsal, división cuidadosa del esfínter estriado, y evitar el uso del electrocauterio en proximidad de las bandeletas neurovasculares.
La edad y la preservación de las bandeletas parecen ser los factores más importantes, que potencian una recuperación de la función eréctil después de la prostatectomía radical.
Las tasas de continencia varían entre 85% y 90%, y las de preservación de la función eréctil entre 40% y 59,9% de acuerdo a la preservación uni o bilateral de bandeletas3.
Como ha sido demostrado, los factores asociados con mejores resultados en cuanto a función eréctil son la preservación de bandeletas, pacientes jóvenes, y la experiencia del cirujano.
En nuestro estudio, en todos los pacientes que presentaron erecciones de adecuada calidad para la penetración, ocho en el grupo PRL y cinco en el grupo PRR, se realizó preservación de bandeletas.
Una diferencia estadísticamente significativa, entre PRL y PRR, fue la observación en la duración de la cateterización vesical. El retiro temprano de la sonda, debido a la sutura continua de la anastomosis uretrovesical, puede tener algún significado en la continencia3.
La PRL ofrece una mejor identificación de detalle de las estructuras, debido al efecto magnificante de los equipos de óptica utilizados, resultando en disminución del daño al esfínter estriado, y a una mejor preservación de las estructuras neurovasculares.
Las potenciales limitaciones del presente estudio incluyen que, por tratarse de un modelo retrospectivo, no se utilizaron cuestionarios, validados o no, para la medición de las variables por parte del paciente. Además, el volumen de pacientes limita los efectos comparativos del mismo, especialmente en lo que tiene que ver a complicaciones, donde no se observó significancia estadística.
Conclusiones
Los datos obtenidos permiten demostrar que ambas técnicas ofrecen resultados similares de control oncológico, y en resultados funcionales (continencia y función eréctil), con las ventajas de reducción de la morbilidad asociado con una cirugía mínimamente invasiva, reflejado en menor volumen de sangrado, menor estancia hospitalaria, y menor tiempo de requerimiento de cateterización vesical. Los tiempos quirúrgicos son mayores en PRL, aunque tienden a disminuir, con la progresión de la curva de aprendizaje.
Se observó una mayor tendencia a desarrollo de estrechez de la anastomosis en los pacientes del grupo PRL, sin significancia estadística.
Se requieren de estudios prospectivos y con un mayor volumen de pacientes, para incrementar nuestros conocimientos en estos importantes aspectos de control de la enfermedad y calidad de vida, en pacientes con cáncer de próstata que son llevados a cirugía con fines curativos.
Bibliografía
- 1. Walsh PC, Lepor H, and Eggleston JD: Radical prostatectomy with preservation of sexual function: anatomic and pathological considerations. Prostate 4: 473-475, 1983.
- 2. Partin AW, Mangold LA, Lamm DM, et al: Contemporary update of prostate cancer staging nomograms (Partin tables) for the new millenium. Urology 58: 843-848, 2001.
- 3. Anastasiadis A, Salomon L, Katz R, et al: Radical retropubic versus laparoscopic prostatectomy: a prospective comparision of functional outcome. Urology 62: 292-297, 2003.
- 4. Cadeddu JA, and Kavoussi LR: Laparoscopic radical prostatectomy: Is it feasible and reasonable?. Urol Clin North Am 28: 655-661, 2001.
- 5. Rassweiler J, Schulze M, Teber D, et al: Laparoscopic prostatectomy: functional and oncological outcomes. Curr Opin Urol 14: 75-82, 2004.
- 6. Rassweiler J, Schulze M, Teber D, et al: Laparoscopic radical prostatectomy with the Heilbronn technique Oncological results in the first 500 patients. J Urol 173: 761-764, 2005.
- 7. Guillonneau B, Vallancien G, El-fettouh H, et al: Laparoscopic radical prostatectomy: Oncological evaluation after 1000 cases at Montsouris Institute. J Urol 169: 1261-1266, 2003.
- 8. Guillonneau B, and Vallancien G: Laparoscopic radical prostatectomy: the Montsouris Experience. J. Urol 163: 418-422, 2000.
- 9. Rassweiler J, Sentker L, Seemann O, et al: laparoscopic radical prostatectomy with the Heilbronn technique: an analysis of the first 180 cases. J. Urol 166: 2101-2108, 2001.
- 10. Epstein J, Partin AW, Sauvafeot J, et al: Prediction of progression following radical prostatectomy: a multivariate analysis of 721 men with long-term follow-up. Am J Surg Pathol 20: 286-292, 1996.
- 11. Wieder JA, and Soloway MS: Incidence, etiology, location, prevention and treatment of positive surgical margins after radical prostatectomy for prostate cancer. J. Urol 160: 299-315. 1998.
Referencias
- 12. Schuessler WW, Shulam PG, Clayman RV, et al: Laparoscopic radical prostatectomy: initial short term experience. Urology 50: 854-857, 1997.
- 13. Guillonneau B, and Vallancien G: Laparoscopic radical prostatectomy: initial experience and preliminary assessment after 65 operations. Prostate 39: 71-5, 1999.
- 14. Susler T, Guillonneau B, Vallancien G, et al: Complications and initial experience with 1228 laparoscopic radical prostatectomies at 6 European centers (abstract). J. Urol 165(suppl): 615, 2001.
- 15. Guillonneau B, and Trabulsi E: Laparoscopic radical prostatectomy. J Urol 173: 1072-1079, 2005.
- 16. Shah O, Robbins DA, Melamed J, et al: The New York University nerve sparing algorithm decreases the rate of positive surgical margins following retropubic prostatectomy. J Urol 169: 2148-2152, 2003.
- 17. Brown JA, Garlitz C, Gomella LG, et al: Pathologic comparision of laparoscopic versus open radical retropubic prostatectomy specimens. Urology 62: 481-486, 2003.
- 18. Abbou CC, Salomon L, Hoznek A, et al: Laparoscopic radical prostatectomy: Preliminary results. Urology 55:630-634, 2000.
- 19. Salomon L, Anastasiadis AG, Levrel O, et al: Location of positive margins after retropubic, perineal, and laparoscopic prostatectomy for organ-confined prostate cancer. Urology 61:386-390, 2003.
- 20. Katz R, Salomon L, Hoznek A, et al: Positive surgical margins in laparoscopic radical prostatectomy: the impact of apical dissection, bldder neck remodeling and nerve preservation. J Urol 169: 2049-2052, 2003.
- 21. Sofer M, Hamilton-Nelson KL, SchlesselmanJJ, et al: Risk of positive margins and biochemical recurrence in relation to nerve-sparing radical prostatectomy. J Clin Oncol 20: 1852-1858, 2002.
- 22. Aponte HA, Hernández FL, Yaspe E: Factores prequirúrgicos predictores de extensión extracapsular y márgenes positivas en pacientes con adenocarcinoma de próstata, tratados mediante prostatectomía radical en el Hospital Universitario de San José, Bogotá, Colombia. Urología Colombiana 10: 12-22, 2001.