Resumen
Se presenta una revisión breve y actualizada acerca de la sífilis congénita, su diagnóstico clínico, tratamiento y seguimiento. Se hace énfasis en el recién nacido asintomático.
Abstract
It shows a brief and up-date review about congenital syphilis, the diagnosis, treatment and follow up specially of those newborns who are asymptomatic at birth.
* Dra. María Jimena Guevara Rueda
** Dr. Santiago Estrada Mesa
* Residencia de tercer año de Pediatría Universidad de Antioquia
** Médico especialista en Microbiología y parasitología Médicas
Laboratorio Departamental de Salud Pública de Antioquia
Introducción
El objetivo primordial del presente artículo es recalcar la morbimortalidad que causa el Treponema pallidum en la gestación y en el período postnatal. Y que, al contrario de lo que se piensa, la sífilis no es una enfermedad del pasado sino que continua vigente.
A raíz de la aparición de enfermedades como el SIDA, la disminución de los programas de vigilancia de las enfermedades de transmisión sexual, con la consecuente falta de diagnóstico y tratamiento oportunos, el aumento del consumo de drogas ilegales, intercambio de sexo con múltiples compañeros y el incremento de gestaciones no deseadas a través de esta clase de relaciones, la sífilis y, especialmente, la sífilis congénita, (SC) ha venido en incremento.
Para aumentar el problema, hacer diagnóstico clínico de sífilis congénita no es fácil, si se tiene en cuenta que aproximadamente el 66% de los recién nacidos (RN) infectados son asintomáticos al nacimiento y que la interpretación de los resultados de las pruebas de laboratorio usadas comúnmente para el diagnóstico de la enfermedad en este periodo de la vida es muy complicada; se comprende que a pesar de ser una enfermedad prevenible, con un tratamiento accesible siga teniendo una alta prevalencia y causando diversas secuelas en niños de países en desarrollo.
Epidemiología de la sífilis congénita
Hacia finales de la década de los 80 y principio de los 90, se registró en Estados Unidos, un gran aumento de casos de sífilis en mujeres jóvenes. Lo anterior fue atribuido al aumento en el consumo de drogas ilegales y al intercambio de droga por sexo con múltiples parejas, lo cual hacía prácticamente imposible la notificación y el seguimiento de todos los contactos de la persona enferma.
Con lo anterior coincidió también que disminuyeron los recursos destinados para los programas de control de la enfermedad y se extendió el uso de espectinomicina como tratamiento de infecciones por Neisseria gonorrea productora de penicilinasa; tratamiento que no es eficaz para la sífilis en período de incubación1.
El incremento de casos de sífilis congénita (SC) en el mismo período de tiempo se debió no sólo al aumento de casos reales, es decir, secundarios al incremento de la enfermedad en las madres, sino también a la adopción de nuevas pautas para la definición de casos de SC, por parte de los Centros para el Control y la Prevención de las enfermedades (CDC) de Atlanta, las cuales incluían (a diferencia de las anteriores, – criterios de Kaufman-) los recién nacidos (RN) asintomáticos al nacimiento pero con alto riesgo de estar infectados1.
Sífilis en América Latina y el Caribe
En América Latina y el Caribe las proporciones de incidencia de sífilis primaria, secundaria y SC son 2 a 5 veces mayores que en países desarrollados2. Por ejemplo, en mujeres gestantes de alto riesgo (trabajadoras sexuales), las tasas de seroprevalencia de sífilis se situaron entre 1,7% y 7,4%3.
En Colombia, la enfermedad se encuentra distribuida en todo el país, siendo Antioquia, Cundinamarca, Risaralda, Santander y Valle del Cauca las regiones con el mayor porcentaje de casos en los últimos 22 años. (Tasas ente 1,3 y 3 por mil RN vivos). Sin embargo, dentro de los datos recolectados se encontró un 20% de subregistro, el cual se acepta que pudo haber sido mayor3,4, además las regiones del Caribe, Chocó y Boyacá no notificaron apropiadamente sus casos.
Por todo lo anterior, en 1994, la SC fue declarada por la OPS/OMS como un problema de salud pública en las américas y propuso el Plan de Eliminación de SC para el año 2000, plan que comenzó a operar en Colombia en agosto de 1996 y cuyos objetivos son dos:
- Identificar durante el primer año la magnitud real del problema
- Alcanzar una tasa de incidencia de SC igual o menor a 0,5 por mil RN vivos antes del año 2000.
Para esto, a partir de agosto de 1996 todos los casos de SC notificados cumplirían los criterios de las definiciones operativas del Plan de Eliminación.
Se inició la realización de pruebas serológicas de VDRL/RPR a las gestantes en el 1º y 3er trimestres de la gestación y al momento del parto o puerperio inmediato, así como a todas las mujeres que presenten un aborto o embarazo ectópico, mortinatos o amenaza de parto pretérmino3.
Si se compara la situación de Estados Unidos (fig No 1), un país donde se cuenta con mejores sistemas de información y se observa cómo las gráficas de tendencias en Antioquia en 1997 (fig No 2), gráficas muy similares a las presentadas por el Ministerio de Salud para el país en el año anterior; muestran inclinación al descenso. Vale la pena preguntarse por qué las diferencias y si en realidad Colombia está cumpliendo con los objetivos del Plan Nacional de Eliminación de SC.
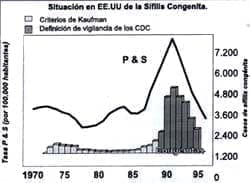
Figura No.1 Tomada de referencia 1
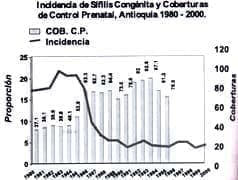
Figura No.2 Tomada de referencia 2
Finalmente, es importante recalcar en la figura No 2 cómo, en la medida en que aumenta el control prenatal, disminuye la SC.
Agente causal de la sífilis
T pallidum, la bacteria responsable de la sífilis es una espiroqueta, con un diámetro aproximado de 0,18µ y una longitud que varia entre 6 y 20µ5.
Es un parásito propio de los seres humanos, microaerofílico, muere rápidamente al ser extraído de su hábitat (su crecimiento sólo se ha logrado invitro a concentraciones de oxígeno que oscilan entre 3 y 6%) y no ha podido ser cultivado, lo cual ha dificultado su estudio y por ende el desarrollo de mejores pruebas diagnosticas6.
Curso clínico de la sífilis
Una vez adquirida la infección, el T. Pallidum ingresa al torrente sanguíneo y permanece en él varias semanas, usualmente durante las etapas primaria y secundaria de la enfermedad. Por esto las madres gestantes que tienen sífilis que no ha sido tratada, en cualquiera de estas dos etapas infectarán a sus fetos en un 75 a un 95% de las veces, ya que es T. pallidum, al estar en el torrente sanguíneo, puede alcanzar el embrión o feto fácilmente1, 8. La SC se considera un estadio secundario de sífilis pues existe trepanomatosis sanguínea persistente, así la puerta de entrada no sea sexual, es decir, no haya chancro de inoculación.
La gestación no modifica la presentación clínica de la sífilis1. Por lo tanto, las manifestaciones clínicas de la enfermedad en la mujer gestante son iguales a las de cualquier persona que no se encuentre en embarazo. (Vgr. chancro, erupción cutánea, etc.).
Una vez la madre ha adquirido la infección y no ha recibido tratamiento apropiado, tiene la posibilidad de transmitir la enfermedad a su feto durante los cuatro años siguientes de la enfermedad, que es el tiempo máximo de duración de la treponemia sanguínea materna. (Comunicación personal con la Dra. Vickie Pope del CDC de Atlanta, 1998).
La afectación fetal ocurre en cualquier momento de la gestación; la ausencia de cambios histopatológicos en fetos menores de 20 semanas se atribuye a la inmunoincompetencia fetal, más que a algún efecto protector del trofoblasto en esta etapa1.
Por ende, la sífilis puede producir aborto, trabajo de parto pretérmino, mortinatos, muerte perinatal y RN con SC temprana o tardía1, 3. De los RN vivos infectados, el 66% no presentan síntomas de la enfermedad al momento del nacimiento, pero los desarrollarán posteriormente1, 6, 9.
Factores de riesgo materno
Por lo anterior es importante tener en cuenta los factores de riesgo maternos que deben hacer sospechar sífilis en una gestante y que son:
- Madres adolescentes y/o solteras
- Promiscuidad sexual
- Ausencia de control prenatal
- Contacto con personas que hayan padecido Enfermedades de Transmisión sexual (ETS), incluyendo SIDA
- Uso de drogas ilícitas
- Historia personal de ETS
- Grupos sociales desfavorecidos.
De manera arbitraria se ha dividido la SC en temprana, cuando los síntomas se presentan en los
dos primeros años de vida y tardía, cuando la sintomatología aparece posteriormente. Cada vez ésta última es menos frecuente.
Puesto que el 66% de los recién nacidos con sífilis congénita son asintomáticos al nacimiento, se requiere de un alto índice de sospecha clínica y de búsqueda de factores de riesgo en la madre para hacer un diagnóstico apropiado y un tratamiento oportuno en estos RN.
Para lo anterior es de mucha utilidad tener presente los criterios de caso probable y confirmado del CDC de 1996, en los cuales se incluye la utilización de pruebas confirmatorias en la madre y de IgM antitreponema en el RN10.
Definición caso probable de sífilis congénita
Recién nacido cuya madre ha tenido sífilis no tratada o inapropiadamente tratada al momento del parto, independiente de la presencia de signos de enfermedad en el RN; RN o menor de un año con una prueba treponémica reactiva (en la madre) y una de las siguientes:
1. Evidencia de SC al examen físico
2. Evidencia de SC en la radiografía de huesos largos
3. VDRL reactivo en líquido cefalorraquídeo (LCR)
4. Aumento del recuento de células y de proteínas en el LCR sin otra causa que lo explique
5. IgM 19S o IgM por método de Elisa reactivo contra T. pallidum
Al hablar acerca de sífilis inapropiadamente tratada se incluye cualquier tratamiento durante la gestación diferente a penicilina, la disminución inapropiada de los títulos serológicos (pruebas no treponémicas) durante el seguimiento, la ausencia de seguimiento clínico y serológico adecuados y el tratamiento administrado en las cuatro semanas previas al parto11.
Signos clínicos más frecuentes
Los signos clínicos más frecuentemente encontrados en el RN con SC son hepatomegalia, ictericia, anemia, alteraciones mucocutáneas como exantemas, rinorrea mucosanguinolenta y retardo del crecimiento intrauterino6, 8, 10.
Los cambios radiológicos más característicos se encuentran en las metáfisis y en las epífisis, principalmente de tibia, fémur y húmero (en orden de frecuencia) y consisten en osteocondritis, osteomielitis y periostitis6, 10. 20% de los RN infectados al nacimiento tienen afección ósea sin otros síntomas clínicos9.
En cuanto a las alteraciones del LCR, en vista de las variaciones normales del RN con respecto a los mayores de un mes y del RN a término con respecto al prematuro, se consideran anormales valores mayores de 25 células y de 145 mg/dl de proteínas 6, 11 en cualquier paciente menor de un mes.
Lo anterior sometido al criterio médico, puesto que, cuando la SC es sintomática al nacimiento la afección del sistema nervioso central ocurre hasta en el 86% de los casos, mientras que si el RN está asintomático la cifra disminuye al 8% 6.
Pruebas para el diagnóstico clínico de sífilis congénita
1. Pruebas no treponémicas (PNT) y treponémicas (PT)
Las primeras, VDRL y RPR y las PT: FTA-ABS y MHA-TP son las más utilizadas7. Toda embarazada debe ser estudiada para sífilis desde etapas tempranas de la gestación, idealmente en el momento en que se diagnostique el embarazo.
En Colombia, se deben realizar PNT al inicio de la gestación (primera consulta), a las 28 semanas y en el momento del parto, en forma rutinaria3. En general, en las poblaciones donde la asistencia al control prenatal no es óptima y se tiene alta incidencia de sífilis, toda gestante deberá tener al menos dos pruebas en el último trimestre11.
Toda mujer en gestación, quien presente PNT reactivas, se le debe considerar infectada (sobre todo si pertenece a poblaciones de riesgo) excepto cuando se documenta un tratamiento adecuado y la disminución apropiada de los títulos durante el seguimiento.
Los principales inconvenientes de estas pruebas son su baja sensibilidad en las etapas iniciales de la sífilis y la interpretación de los resultados obtenidos en el RN.
Anteriormente, un título mayor de 1:8 se consideraba como un verdadero positivo y un título menor un falso positivo.
Si bien es cierto que las reacciones falsas positivas producen títulos bajos, en algunas ocasiones pueden tener títulos muy altos (hasta de 1:64), como ocurre con las personas que consumen cocaína; por esto la dilución no se considera apropiada para definir los falsos positivos.
Además, teniendo en cuenta la sensibilidad de las pruebas en las etapas tempranas de la infección, los títulos bajos no descartan la enfermedad, porque pueden ser el reflejo del inicio de la respuesta de anticuerpos ante una infección reciente12. Por lo tanto, en caso de que haya pruebas reactivas debe solicitarse una PT. Para el análisis de la sensibilidad y especificidad de estas pruebas se recomienda ver referencias7, 13.
El valor de estas pruebas en el RN es discutido, debido al paso transplacentario de anticuerpos de tipo IgG de la madre al RN. Sólo el 22% de los RN infectados presentan títulos 4 veces mayores que los maternos, lo cual haría el diagnóstico de infección12.
La mayor utilidad de las PNT está en el tamizaje y en el seguimiento de los pacientes, el cual debe realizarse, idealmente, con el mismo método, laboratorio y bacterióloga. Los títulos deben disminuir 4 veces, lo que equivale a un cambio en dos diluciones 7, 11. Un resultado igual, una disminución menor de la esperada o el aumento en las diluciones son signos de actividad de la enfermedad, tratamiento parcial o reinfección.
2. Mediciones de IgM por los diferentes métodos en el recién nacido
Las pruebas convencionales son el FTA-ABS 19S IgM y el FTA – IgM. Estas pruebas aún se encuentran en investigación (19S IgM), son muy dispendiosas de realizar y sus resultados son poco sensibles y poco específicos pues se ha observado que el RN puede producir anticuerpos de tipo IgM contra los de tipo IgG transferidos por la madre a través de la placenta y no como respuesta a la infección12.
La presencia de factor reumatoideo (IgM fetal en respuesta a la IgG materna) produce falsos positivos, mientras que la inhibición de la IgM por la IgG materna daría falsos negativos en estas pruebas.
En un estudio comparativo entre la prueba de IgM ELISA, FTA-ABS 19S y RELISPOT las sensibilidades fueron del 88%, 73% y 78% respectivamente, con una especificidad entre 97 y 100% 12, 14. Por esto, el reto para el laboratorio lo representa la incapacidad de identificar cuál RN asintomático pero posiblemente infectado está en realidad sin infección14.
3. Las pruebas confirmatorias
Son dos, el campo oscuro (CO) y los anticuerpos fluorescentes dirigidos contra T. pallidum. Ambas pueden obtenerse de lesiones ricas en treponemas como la rinorrea mucopurulenta o las lesiones en piel exudativas, así como de placenta y cordón umbilical.
En el caso del CO la muestra debe ser tomada en el mismo laboratorio donde se va a procesar, pues se requiere montar inmediatamente la prueba para poder ver el movimiento característico del treponema y de esta manera hacer el diagnóstico. Para la inmunofluorescencia directa no se necesita que el treponema sea viable, pudiéndose fijar el material en un portaobjetos y enviarse para estudio a un laboratorio de referencia con las ventajas que esto implica1, 7.
4. Estudios anatomopatológicos
Las características de la placenta que hacen sospechar sífilis son el aumento del tamaño, del grosor y la palidez; los hallazgos histológicos constan de vellositis focal, proliferación endovascular y perivascular en vasos de las vellosidades e inmadurez relativa de las mismas.
Respecto al cordón umbilical, se ha descrito un proceso inflamatorio localizado profundamente dentro de la matriz llamado funisitis necrosante, el cual es específico de sífilis1.
5. Ecografía obstétrica
Puede ser útil en la sospecha de infección fetal, constituyéndose la hepatomegalia en el principal signo diagnóstico1, 6.
Tratamiento de la sífilis congénita luego del diagnóstico clínico
Se divide en dos:
1. Tratamiento de la madre en gestación
2. Tratamiento del recién nacido
Tratamiento de la madre en gestación
Toda gestante en quien se realice el diagnóstico de sífilis deberá ser tratada como si no estuviera en embarazo. La única droga aceptada hasta el momento para el tratamiento de la embarazada es penicilina a las dosis usuales. La penicilina tiene ventajas respecto a otras drogas como eritromicina y tetraciclina, ya que es efectiva en la prevención de la transmisión de la infección al feto y en el tratamiento del feto ya infectado, además de su seguridad en el embarazo.
La eritromicina no atraviesa apropiadamente la barrera placentaria por lo tanto no se considera curativa en el feto y la tetraciclina está contraindicada en la gestación por sus efectos secundarios, como son manchas en los dientes de la caduca y alteración en el crecimiento de los huesos largos1,11.
En los casos donde se comprueba alergia a la penicilina (3 – 10% de los adultos en Estados Unidos), la madre deberá ser desensibilizada por vía oral. Se recomienda para esto los esquemas que aparecen en referencias 11,15.
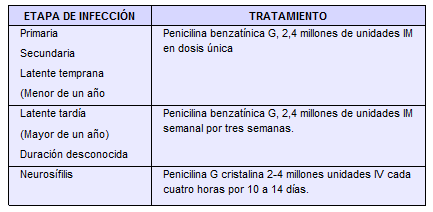
El esquema terapéutico con penicilina para una mujer en embarazo está en la tabla No.1.
Tabla No. 1
Tratamiento de sífilis en la gestante. Tomado de referencias 1 y 11
Algunos expertos recomiendan dosis adicionales de penicilina, por ejemplo, a la semana siguiente de la dosis inicial en la sífilis primaria, secundaria y latente temprana. El hallazgo por ultrasonido de hepatomegalia o hidrops fetalis indica alto riesgo de falla en el tratamiento y por lo tanto amerita consideración especial para decidir el manejo11.
Las mujeres que son tratadas para sífilis durante la segunda mitad de la gestación deben ser informadas del riesgo de presentar amenaza de trabajo de parto pretérmino y sufrimiento fetal, cuando el tratamiento con penicilina desencadena la reacción de Jarisch-Herxheimer.
Esta reacción inicia en las 24 a 36 horas siguientes a la aplicación de la penicilina y se piensa que es debida a la liberación de lipoproteinas a partir de bacterias muertas. Otras manifestaciones son fiebre, escalofríos, mialgias, cefalea, hipotensión, taquicardia y acentuación de las lesiones cutáneas 1,6,11.
A pesar de administrar un tratamiento apropiado a la madre se presenta un 14% de muertes fetales y de SC1.
Tratamiento del recién nacido
El recién nacido deberá recibir tratamiento si la madre:
1. Tiene sífilis no tratada al momento del nacimiento
2. Tiene evidencia serológica de reinfección o recaída
3. Fue tratada con eritromicina u otra droga diferente a penicilina durante la gestación
4. Fue tratada (aún con penicilina) durante el último mes de la gestación
5. No está bien documentado que haya recibido un adecuado tratamiento
6. A pesar de haber recibido un tratamiento apropiado y durante el seguimiento, los títulos no disminuyeron adecuadamente.
De acuerdo con los criterios de casa probable y confirmado, el recién nacido recibirá tratamiento si:
A. Existe evidencia de SC al examen físico
B. Tiene una prueba no treponémica con una titulación 4 veces mayor que la materna
C. Presenta un CO o una prueba de anticuerpos fluorescentes directos positiva.
1. Citoquímico de LCR y VDRL
2. Hemograma completo
3. Estudios según criterio médico como radiografías de huesos largos, de tórax, pruebas de función hepática, ultrasonido, evaluación oftalmológica y auditiva.
4. Prueba no treponémica (igual a la materna)
Cuando el tratamiento materno ha sido inadecuado o no existió, fue administrado en las 4 semanas previas al parto, no tuvo seguimiento o durante el mismo no presentó la disminución esperada en las titulaciones, el RN deberá ser tratado así:
a. Penicilina cristalina 100.000 unidades/kg/día o penicilina procaínica 50.000 unidades/kg/día durante 10 días si existe seguridad de que no hay neurosífilis.
b. Penicilina cristalina, 150.000 unidades/kg/día durante 14 días si el LCR está alterado, el VDRL es reactivo en LCR, los resultados de la punción lumbar no son concluyentes o ésta no pudo ser realizada.
c. Penicilina benzatínica, 50.000 unidades/kg/dosis única, cuando todos los estudios realizados fueron normales (incluyendo LCR) y se tiene la certeza de poder hacer seguimiento del paciente.
Si la madre recibió tratamiento previo a la gestación antes de las últimas 4 semanas y hubo seguimiento posterior con evolución apropiada, fue tratada con penicilina durante el embarazo en dosis adecuadas para la etapa de la infección en la que se encontraba, se realizó seguimiento serológico y la disminución de los títulos fue la esperada; el RN puede recibir una dosis única de penicilina benzatínica o se le realiza seguimiento clínico cercano. En estas situaciones, si la prueba no treponémica en el RN es no reactiva se puede omitir el tratamiento11.
Debe tenerse presente que en caso de omitir una sola dosis de penicilina, se debe iniciar nuevamente el tratamiento16.
Seguimiento de la sífilis congénita
Si se diagnostica sífilis durante la gestación, la madre deberá ser controlada con PNT durante el tercer trimestre y al momento del parto. Sin embargo, si la madre tiene alto riesgo de reinfección o la prevalencia de sífilis es alta en el área donde reside, el seguimiento deberá ser mensual11.
Todo paciente a quien se le encuentre una prueba no treponémica positiva debe realizársele seguimiento serológico durante por lo menos un año, o hasta que negativice sus títulos11, 15. Las evaluaciones clínicas deben efectuarse al 1,2,4,6 y 12 meses de vida y las pruebas no treponémicas a los 3, 6 y 12 meses de edad6.
Cuando se presenta el caso de un recién nacido con un resultado falso positivo en sus pruebas no treponémicas, por paso transplacentario de anticuerpos maternos, se debe esperar que los anticuerpos declinen en forma significativa hacia los tres meses de edad y que se negativicen a los seis meses de vida. Lo mismo sucederá si el paciente estuvo infectado pero recibió tratamiento apropiado y oportuno durante el período neonatal.
Cuando el tratamiento se realiza por encima del primer mes de vida, se espera una disminución un poco más lenta de los títulos.
Sin embargo, si los títulos permanecen estables o ascienden entre el sexto y duodécimo mes de vida, debe realizarse nuevamente toda la evaluación clínica correspondiente e iniciar el esquema de tratamiento más adecuado.
Con respecto a las pruebas treponémicas, sabemos que no son útiles para el seguimiento. Al igual que en las anteriores, el paso transplacentario de anticuerpos puede hacerlas positivas en el niño, sin embargo, una prueba reactiva a los dieciocho meses de edad se considera diagnóstica de sífilis congénita y entonces el paciente deberá ser nuevamente evaluado de manera integral para definir su manejo11.
En los pacientes en quienes se encontraron anormalidades en el líquido cefalorraquídeo inicialmente, debe practicárseles punción lumbar de control cada seis meses hasta que se obtengan resultados completamente normales11. El hallazgo de un VDRL reactivo a los seis meses es indicación para nuevo tratamiento igual que si las alteraciones al nivel de proteínas y células persisten por más de dos años 6.
SIDA y sífilis congénita
El 60% de las mujeres con infección por el virus de la inmunodeficiencia humana (VIH) tiene pruebas no treponémicas reactivas al momento del diagnóstico y el 15% de las adolescentes de USA, en quienes se diagnosticó sífilis, tenían SIDA. Lo anterior plantea una nueva situación con respecto a la sífilis y la gestación12.
La disfunción celular causada por el VIH puede facilitar mayor proliferación treponémica y como consecuencia una mayor tasa de infección fetal. Las mujeres infectadas por el VIH que adquieren sífilis durante el embarazo, pueden no reaccionar apropiadamente al tratamiento instaurado, lo que aumenta aún más la posibilidad de afección del feto, por último, la sífilis causa placentitis, la cual aumenta el riesgo de transmisión del VIH al feto.
Con respecto al diagnóstico existen también otros problemas. Los síntomas y signos clínicos pueden ser comunes y confusos, las pruebas no treponémicas pueden ser no reactivas en personas con sífilis confirmada por otros métodos de laboratorio, en personas en quienes se ha realizado un tratamiento adecuado, los títulos de anticuerpos pueden no disminuir adecuadamente y por último, la evolución de la sífilis en pacientes VIH positivos en algunas ocasiones, es rápidamente progresiva hacia formas avanzadas aún con tratamiento apropiado durante las etapas iniciales de la infección.
Por todo lo anterior es importante tener presente la posibilidad de coinfección cuando en una mujer, gestante o no, se diagnostique alguna de estas dos enfermedades1.
Prevención de la sífilis congénita
Los pilares fundamentales para la prevención de SC son dos: la educación sexual apropiada y oportuna de todas las personas y en especial de los niños y adolescentes; que estimule el autocuidado y recalque la importancia de gestaciones planeadas y el fomento del control prenatal precoz y adecuado, que incluya todas las evaluaciones clínicas, ecográficas y serológicas necesarias para un diagnóstico y tratamiento rápidos de cualquier anormalidad que se presente.
Conclusiones sobre la sífilis congénita y la dificultad de un diagnóstico clínico
1. El control prenatal debe ser iniciado precozmente, incluso antes del comienzo de la gestación y continuarse hasta la finalización de la misma.
2. De acuerdo con los factores de riesgo de cada embarazada, debe realizarse el número de pruebas necesarias para diagnóstico de la infección.
3. El diagnóstico de SC se realiza en la madre.
4. Ningún RN debe ser dado de alta de un hospital hasta no conocerse el estado serológico de la madre.
5. Si se sospecha SC las PNT deben hacerse tanto en la madre como en el niño
6. Todo paciente en quien se diagnostique sífilis debe tener un seguimiento clínico y de laboratorio hasta que se compruebe el control adecuado de la infección.
Bibliografía
1. Sánchez PJ, Wendel GD. Sífilis durante el embarazo. Clínicas de Perinatología 1997;24(1):73-93.
2. Dirección Seccional de Salud de Antioquia. Perfil epidemiológico de la sífilis congénita en Antioquia 1997. Boletín epidemiológico de Antioquia 1997;XXII(3):325-7.
3. Instituto Nacional de Salud. Evaluación de la tendencia de sífilis congénita en Colombia, 1976-1997. Informe quincenal Epidemiológico Nacional 1998;3(15):211- 6.
4. Ulloque H. Sífilis del recién nacido. Rev Fac Med Univ Nac 1981;39(3):219-41.
5. Norris SJ, Larsen SA. Treponema and other host-associated spirochetes. In: Murray PR, Baron EJ, Pfaller MA, eds. Manual of Clinical Microbiology. Washington D:C: ASM PRESS, 1995:636-51.
6. Ingall D, Sánchez PJ, Musher DM. Syphilis. In: Remington JS, Klein JO, eds. Înfectious Diseases of the fetus and newborn infant. Philadelphia: W.B. Saunders, 1995:529-64.
7. Estrada S, Guevara MJ, Gallego M. El laboratorio en el diagnóstico de la sífilis. Medicina & Laboratorio 1998;8(4):191-208.
8. Correa AG. Congenital Syphilis: Evaluation, Diagnosis, and Treatment. Seminars in Pediatric Infectious Disease 1994;5(1):30-4.
9. Centers for Disease Control and Prevention. Centers for Disease Control and Prevention guidelines for congenital syphilis. The Journal of Pediatrics 1996;129:488-90.
10. Center for Disease Control and Prevention. Case definitions for infectious conditions under public health surveillance. MMWR 1997;46(RR-10):37-8.
11. American Academy of Pediatrics. Syphilis. In: Peter G, ed. Red book: Report of the commitee on Infectious Diseases. Elk Grove Village, IL: American Academy of Pediatrics, 1997:504-14.
12. Larsen SA, Steiner BM, Rudolph AH. Laboratory diagnosis and interpretencion of tests for Syphilis. Clinical Microbiology Reviews 1995;8(1):1-21.
13. Estrada S. Diagnóstico de sífilis por el laboratorio. In: Díaz F, Ospina S, Orozco B, Estrada S, eds. Enfermedades de transmisión sexual. Clínica, diagnóstico, tratamiento y prevención. Medellín: CIB, 1995:22-8.
14. Stoll BJ, Lee FK, Larsen SA, et al. Clinical and serologic evaluation of neonates for congenital syphilis: a continuing diagnostic dilemma. The Journal of Infectious Diseases 1993;167:1093-9.
15. Centers for Disease Control and Prevention. 1998 Guidelines for Treatment of Sexually Transmitted Diseases. MMWR 1998;47(RR-1):41-6.
16. Centers for Disease Control and Prevention. Sexually transmitted diseases treatment guidelines. MMWR 1993;42(RR-14):40-4.