Introducción
La presión positiva al final de la espiración (PEEP: Positive End Expiratory Pressure), es un parámetro utilizado ampliamente durante la ventilación mecánica, desde que fue propuesto y sustentado en 1.938 por Barach, como herramienta terapéutica adyuvante en el manejo de eventos patológicos en los que, la Capacidad Funcional Residual (CFR) se encuentra comprometida1.
Los alvéolos son estructuras poliédricas, tridimensionales, que se comportan físicamente como esferas elásticas. El mantenimiento de su apertura es indispensable en el proceso de intercambio gaseoso, en el que además debe coexistir, en condiciones ideales, una perfusión equivalente, para conformar una unidad alvéolo capilar funcional.
Si la ventilación se encuentra disminuida se conformará una unidad de corto circuito (shunt), mientras que la disminución de la perfusión determinará la aparición de unidades de espacio muerto2.Estas situaciones conducen invariablemente a deterioro gasimétrico, puesto que, la relación ventilación perfusión (V/Q), se alterará al alejarse de su valor promedio normal (0.8 – 1). (Lea también: Disfunción muscular en UCI)
FT. William Cristancho Gómez*
* Profesor Asociado Facultad de Ciencias de la Salud, Universidad del Cauca.
Apertura alveolar
Fisiológicamente la apertura alveolar es mantenida mediante la combinación de diversos factores, entre los que, el factor surfactante, la interdependencia alveolar, el volumen residual y la presión alveolar de Nitrógeno, son de capital importancia. Adicionalmente el suspiro y el bostezo promueven el reclutamiento alveolar durante la ventilación espontánea.
En la ventilación mecánica con presión positiva inspiratoria (PPI), el equilibrio fisiológico que mantiene la apertura alveolar se altera notablemente.
Aunque, la PPI, favorece el llenado alveolar, su carácter no-fisiológico modifica los factores promotores de la apertura, de la siguiente manera:
1. La inversión de las condiciones normales de presión intratorácica obra en contra de la transmisión de presión negativa intrapleural a estructuras alveolares, puesto que, la presión se hace positiva, lo que determina una sustancial alteración en la interdependencia alveolar normal.
Si coexiste patología pleural (neumo o hemotórax) la situación se agravará. No obstante, los alvéolos bien ventilados derivan parte de su volumen a unidades vecinas subventiladas, lo cual minimiza las posibilidades de colapso.
2. Por dinámica de fluidos, los gases inspirados se encauzan principalmente hacia las vías aéreas que ofrezcan menor resistencia, en este caso, hacia zonas bien ventiladas, lo cual potenciará las posibilidades de colapso en zonas mal ventiladas2.
3. La utilización de altas concentraciones de oxígeno, usualmente requeridas en el paciente crítico, tiene efectos nocivos sobre la estabilidad y la síntesis del factor surfactante. Además, la desnitrogenación alveolar, por el mismo motivo, esta implicada como causa de la atelectasia por resorción, un tipo de colapso adhesivo de difícil manejo.
4. Si disminuye la disponibilidad biológica de surfactante, el equilibrio con la tensión superficial se inclinará hacia esta última, potenciando la posibilidad de colapso en función directa del diámetro alveolar (Ley de Laplace). Si el alvéolo no se colapsa pero se encuentra subventilado, se genera localmente vasoconstricción pulmonar hipóxica, aumento de la resistencia vascular pulmonar y aumento de la postcarga ventricular derecha.
5. Por lo general el volumen residual disminuye si se presenta colapso alveolar, o puede presentarse este último por disminución del primero.
Es decir, se establece una relación causa consecuencia de doble vía, en la que, la alteración de uno de los dos alterará al otro.
6. El decúbito supino favorece el colapso de alvéolos posterobasales, puesto que, en esta posición la Zona III de West se desplaza hacia la parte posterior del pulmón en la que la presión negativa intrapleural prácticamente desaparece.
7. La acumulación y/o mal manejo de secreciones es el punto de partida de la atelectasia obstructiva en la que el evento alveolar esta causado por ocupación bronquial, lo que en últimas conduce a hipoventilación distal. Una situación similar, pero por fortuna infrecuente en la actualidad, es la obstrucción del tubo endotraqueal por mal manejo de Terapia Respiratoria.
8. La utilización de patrones de ventilación constantes y monótonos, favorece el colapso. Por tal razón, el uso de suspiros y tiempos de plateau (símil del bostezo), es imperativo en el paciente ventilado mecánicamente.
Si se analizan las consideraciones expuestas, es necesario tener en mente, que las posibilidades de colapso alveolar durante la ventilación mecánica son múltiples y multietiológicas. Por tal razón, cobra validez la utilización de la PEEP, como medida protectora durante la ventilación mecánica.
Los efectos terapéuticos de la PEEP han sido suficientemente descritos: aumento de la CFR, aumento de la presión arterial de oxígeno, disminución del shunt intrapulmonar, conservación del volumen residual, reclutamiento alveolar y disminución del riesgo de toxicidad por oxígeno3.
Estos efectos, definitivamente benéficos pueden conducir al mal uso, e incluso, al abuso en la utilización de este patrón de presión. Para sustentar esta afirmación es necesario desarrollar una conceptualización fisiológica en torno a las concepciones e indicaciones más relevantes del parámetro.
PEEP fisiológica
El uso de “PEEP fisiológica”, se ha popularizado en los pacientes intubados, sustentado en la afirmación de que el cierre de la glotis al final de la espiración genera bajos niveles de presión, hecho del que no existe evidencia4, y del que no se han documentado beneficios significativos5.
Fisiológicamente no se puede sustentar el concepto de PEEP fisiológica. El análisis de la curva presión volumen, demuestra claramente que al final de la espiración, o comienzo de la fase inspiratoria, el valor de presión sobre la abcisa es cero, el cual equivale a la presión atmosférica (figura 1).
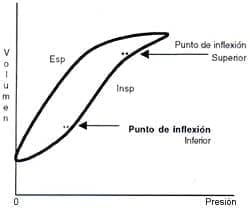
Figura No 1. Curva presión volumen en condiciones fisiológicas. El asa inspiratoria inicia su recorrido en un valor de presión “cero” y, el asa espiratoria lo termina en el mismo valor.
Esta apreciación sustenta la afirmación citada. Este hecho es necesario para que, en condiciones naturales de ventilación espontánea el trabajo muscular del diafragma y los intercostales externos, genere el gradiente de presión para producir el flujo inspiratorio.
Si existiera PEEP fisiológica, la fracción inicial del trabajo muscular se utilizaría para igualar la presión intraalveolar con la presión barométrica, punto desde el cual se generaría el gradiente de presión necesario para producir la fase inspiratoria, lo que agregaría una carga innecesaria a los músculos inspiratorios.
Auto PEEP en pacientes con EPOC
No obstante, en los pacientes portadores de EPOC aparece el fenómeno de hiperinflación dinámica, el cual se asocia a atrapamiento de aire y obstrucción bronquial, en el que, de todas formas, no aparece PEEP fisiológica, sino Auto PEEP, situación en la que la capacidad de generar presión por parte de los músculos inspiratorios se compromete profundamente 6.
Otro argumento en contra del concepto de PEEP fisiológica lo brinda la curva presión tiempo (Figura 2). En esta, se observa de manera clara e incontrovertible, que la presión intra-alveolar es cero en tres situaciones: al inicio de la fase inspiratoria, al final de esta y comienzo de la espiratoria y, al final de la espiración.
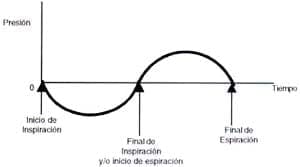
Figura No 2. Curva presión tiempo en condiciones fisiológicas.
En resumen, el concepto de PEEP fisiológica debe ser revaluado. Probablemente se ajustaría mejor a la “rutina” de la ventilación mecánica, adoptar el término de “PEEP profiláctica”.
Uso de PEEP en edema pulmonar
Es cierto que, la utilización de PEEP promueve la redistribución del agua alveolar por el desplazamiento de esta hacia las aristas alveolares (Figura 3) y no como comúnmente se cree por el vaciado alveolar producido en teoría por la presión intra-alveolar incrementada.
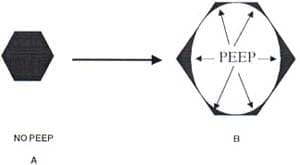
Figura No 3. Representación esquemática del efecto de la PEEP en la redistribución del agua alveolar. Por otra parte, en A, el alvéolo se encuentra inundado. En B, la aplicación de PEEP distiende el alvéolo y desplaza el agua hacia las aristas. Y en la gráfica el alvéolo esta representado por un hexágono, pero debe recordarse, que este es un poliedro tridimensional en el que existen muchas más aristas.
Puede presentarse adversamente acumulación de agua en el espacio intersticial debido al impedimento en el drenaje linfático promovido por la sobredistensión alveolar que la PEEP genera7, 8.
Uso de PEEP en sangrado mediastinal
El uso de PEEP como medida de prevención y/o control del sangrado mediastinal después de cirugía cardiovascular es controvertido. Esta práctica, basada en la concepción del efecto de PEEP sobre la presión transmural vascular es equivocada4, puesto que, la PEEP es transmitida “a través” y no alrededor de las paredes vasculares por lo que, su utilidad en esta complicación no es evidente9.
Efecto de la PEEP sobre el gasto cardíaco
La inversión de las relaciones normales de presión dentro del tórax, producida por la ventilación mecánica, genera disminución del retorno venoso y aumento en la resistencia vascular pulmonar (RVP), situaciones que se potencian con la utilización de PEEP.
Este aumento en la RVP, causa un incremento en la post-carga ventricular derecha, con el consiguiente aumento de la presión intraventricular, lo que conduce a dilatación de la misma cámara con desviación del septum ventricular hacia la izquierda, lo cual disminuye la compliancia diástolica del ventrículo izquierdo, lo que trae como consecuencia la disminución del llenado de la cámara izquierda reflejada en disminución del gasto cardíaco3.
No obstante, en condiciones de estabilidad hemodinámica, la PEEP no genera disminución del gasto (Q), puesto que este fenómeno deletéreo se asocia más al incremento en la presión media en la vía aérea (Pmaw), la que, por supuesto, esta asociada al nivel de PEEP.
Entonces, la tendencia a reducir el gasto cardíaco no es función del nivel de PEEP, sino función de la Pmaw. Esto quiere decir que incluso, en situaciones en que la PEEP es baja (2-3 cms H20), la disminución del gasto depende, no de la PEEP, sino de las altas presiones pico y de plateau.
De otro lado, y de particular importancia son los conceptos de que la disminución del Q por PEEP, se presenta tan sólo en condiciones de hipovolemia y que la oxigenación sistémica referida a la PEEP no depende de los cambios en la PaO2, sino del impacto del nivel de PEEP sobre el gasto cardíaco.
Efecto de la PEEP sobre la distensibilidad
Al analizar la rama inspiratoria de la curva presión volumen (figura 1), se advierte la presencia de dos puntos de inflexión, inferior y superior. El inferior marca el punto de la curva donde se inicia el reclutamiento alveolar, el cual se sostiene hasta el punto de inflexión superior, en donde la curva tiende a aplanarse y el reclutamiento es mínimo.
Debe anotarse que entre los dos puntos, la curva presenta un ascenso sobre el eje de volumen que determina la inclinación de la curva. Si esta se encuentra inclinada hacia la abcisa, la distensibilidad estará disminuida. Si por el contrario se inclina hacia la ordenada, la distensibilidad estará normal o aumentada, puesto que, su valor corresponde a la derivada de la curva.
Al utilizar PEEP, debe procurarse instaurar un nivel igual o ligeramente inferior al punto de inflexión inferior, con el objeto de comenzar el reclutamiento desde el mismo momento de inicio de la fase inspiratoria mecánica.
Además, de esta forma se previene la lesión pulmonar aguda causada por el estrés mecánico que experimenta el alvéolo al ser insuflado desde una posición de subventilación hasta una máxima apertura, fenómeno este, implicado como una de las causas del trauma asociado a volumen (volutrauma)10.
PEEP óptima
Estas afirmaciones, son la base del concepto de “PEEP óptima”, el cual es válido desde el punto de vista mecánico, pero no desde el punto de vista cardiovascular, pues debe tenerse en cuenta que si la PEEP disminuye el Q, su nivel es probablemente demasiado alto11.
El uso de un nivel de PEEP igual al punto de inflexión inferior mejora la distensibilidad, pusto que se optimiza el reclutamiento alveolar, pero el uso de valores más altos la disminuye, debido a que el alvéolo tiende a “paralizarse” (ver explicación en la figura 4).
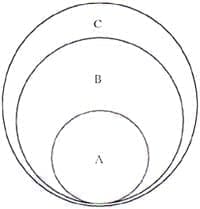
Figura No 4. Representación esquemática del efecto de la PEEP sobre la distensibilidad. A, representa un alvéolo con PEEP óptima y B uno con PEEP muy alta. C, representa el máximo límite de apertura. El alvéolo A moviliza mayor volumen puesto que sus posibilidades de expansión son mayores, mientra que el alvéolo B se distiende muy poco.
Efecto de la PEEP sobre el shunt
Las unidades de corto circuito (shunt) están conformadas por alvéolos mal ventilados y bien perfundidos. Algunas situaciones distintas a la enfermedad misma, pero relacionadas con la ventilación mecánica (uso de volumenes bajos, decúbito, alta resistencia del tubo endotraqueal, manejo inadecuado de las secreciones, entre otras), promueven el incremento del shunt, situación en la que la PEEP es de gran utilidad en la conservación de la apertura alveolar conseguida previamente con la presión positiva inspiratoria (PPI).
En realidad no es la PEEP el parámetro que recluta alvéolos sino la PPI. No obstante, la PEEP es el parámetro que mantiene la apertura.
Un efecto paradójico ligado a la PEEP es el incremento del shunt, debido a que en presencia de unidades colapsadas puede favorecerse la sobredistensión de unidades bien ventiladas (por dinámica de fluidos), en detrimento de las mal ventiladas.
En las unidades sobredistendidas, la resistencia vascular pulmonar aumenta por la compresión mecánica del capilar, y se produce derivación sanguínea hacia las no ventiladas, con incremento en el shunt12. Además, en las unidades de shunt la vasoconstricción hipóxica, genera efectos adversos en la función ventricular derecha.
Uso de la PEEP en enfermedad obstructiva
En el paciente portador de EPOC, existe una tendencia demostrada al atrapamiento de aire. La PEEP, reduce este comportamiento por el incremento en la presión intraluminal bronquial, efecto benéfico que favorece el vaciado alveolar. El uso combinado de PEEP y tiempos espiratorios prolongados, debe ser considerado como posibilidad terapéutica al ventilar pacientes con EPOC.
De otro lado, la PEEP, elimina la Auto PEEP presente en la EPOC por la hiperinflación dinámica. Por esta razón, la indicación de PEEP es clara puesto que, es preferible tener control sobre la manipulación de un parámetro extrínseco que asumir el control de un patrón desconocido, dinámico y cambiante, no siempre fácil de cuantificar.
Conclusiones
Es necesario racionalizar el uso de PEEP en pacientes ventilados mecánicamente, puesto que la manipulación de este parámetro no es inocua. Si bien los efectos terapéuticos son múltiples, variados, e incluso deseados, el entusiasmo generado por este valioso patrón de presión puede conducir al deterioro del paciente crítico, sujeto al que debemos apoyar sin exceder nunca las posibilidades sustentadas en la racionalidad fisiológica
Bibliografía
- Barach, AL. Martin, J. Eckman, M. Positive pressure respiration and its application to the treatment of acute pulmonary edema. Ann Intern Med. 1938;12: 754.
- West, J. Fisiología Respiratoria. 5 edición. Editorial médica Panamericana. B. Aires, 1996.
- Cristancho, W. Auto PEEP. Puntos de vista Fisiológicos. Rev Fac Cienc Salud Univ Cauca, Vol 2. No.2, Junio 2000.
- Marino, P.L. The ICU Book. Williams and Wilkins. 2 edición, p,445, Baltimore, 1998.
- Petty, T.L. The use, abuse, and mystique of PEEP. Am Rev Respir Dis. 1998; 135: 475-478.
- Poggi, et al. Auto PEEP durante la desconexión de la ventilación mecánica. Springer Verlag Iberica, Barcelona, 1995:59.
- Saul, G.M, Feeley, T.W, Mihm F.G. Effect og graded PEEP on lung water in noncardiogenic pulmonary edema. Crit Care Med 1982; 10:667-669.
- Helbert, C, Paskanik A, Bredenberg C.E. Effect of PEEP on lung water in pulmonary edema caused by increased membrane permeability. Ann Thorac Surg 1984; 36: 42-48.
- Zurick A.M, Urzua J, Ghatas M, et al, Failure of PEEP to decrease postoperative bleeding after cardiac surgery. Ann Thorac Surg 1982; 34: 608-611.
- Marini J.J. Pressure targeted, lung-protective ventilatory support in acute lung injury. Chest 1994:109S-115S.
- Sutter P.M.,Fairley H.B. Isemberg M. Optimun end expiratory pressure in patients with acute pulmonary failure. N Eng J Med 1975; 292: 284-289.
- Harrison. Principios de medicina Interna. 13 edición, 1994:1428.