La Historia
En estudios epidemiológicos, la disfunción sexual más comúnmente informada en los Estados Unidos es el DHDS10 que, en mujeres posmenopáusicas. Es frecuentemente co-mórbida con otras disfunciones sexuales10,57 –disfunciones de la excitación y orgásmicas y trastornos de dolor sexual, a menudo relacionados con AVV/SGUM-.
En mujeres mayores con HSDD, esta condición es de aproximadamente 50%58 a 65%59 para la disfunción de la excitación y más del 70% para la disfunción orgásmica4. Por lo tanto, al evaluar la función sexual en mujeres posmenopáusicas, se deben evaluar todas las fases del ciclo de respuesta sexual y el dolor sexual.
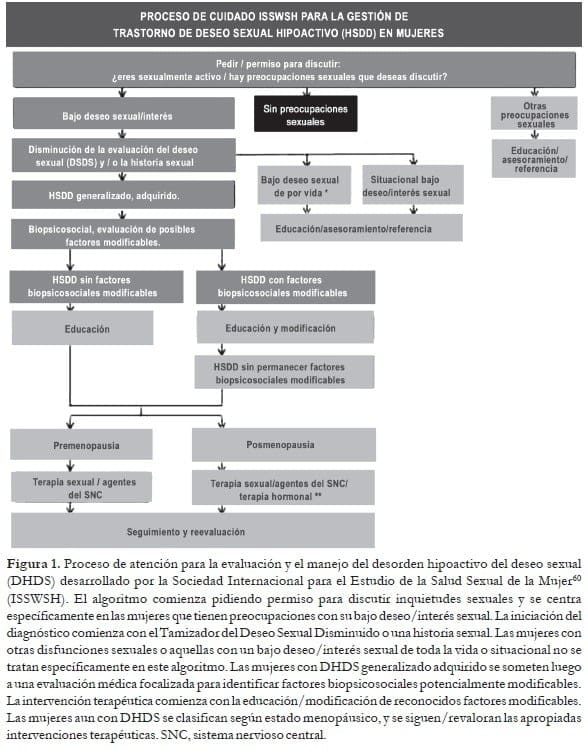
La Sociedad Internacional para el Estudio de la Salud Sexual de la Mujer (ISSWSH)60 ha desarrollado un nuevo algoritmo de Proceso de atención del DHDS para facilitar la evaluación por parte del proveedor de salud (Figura 1).
Si la mujer no informa espontáneamente un problema sexual en los primeros 5 minutos de una consulta de rutina (el 12% de las mujeres posmenopáusicas sí lo informan al inicio de la consulta). El proveedor debe exponer el tema, ya que el 36% de las mujeres informan entonces de disfunción sexual61.
* Las mujeres con un bajo deseo/interés sexual de toda la vida sin angustia/molestia pueden caracterizarse como asexuales y no deben considerarse para el tratamiento.
** Mujeres en los últimos años de la vida reproductiva. Reproducido con permiso de Elsevier.
El diálogo puede comenzar con una afirmación de ubicuidad como:
«Muchas mujeres posmenopáusicas experimentan problemas con su funcionamiento sexual o dolor con el sexo». Seguido de preguntas sobre actividad/historial sexual, preocupaciones y angustia asociada o mediante el uso de una herramienta de evaluación breve tal como el tamizador del deseo sexual disminuido62(Figura 2).
 La función sexual debe evaluarse teniendo en cuenta si existe una pareja o no en la actividad sexual. Si es la primera opción, cualquier problema de deseo debe asociarse con angustia, a menudo referido por la mujer como «molestia» para justificar la intervención. La angustia puede manifestarse por frustración, dolor, culpa, incompetencia, pérdida, tristeza, queja o preocupación8.
La función sexual debe evaluarse teniendo en cuenta si existe una pareja o no en la actividad sexual. Si es la primera opción, cualquier problema de deseo debe asociarse con angustia, a menudo referido por la mujer como «molestia» para justificar la intervención. La angustia puede manifestarse por frustración, dolor, culpa, incompetencia, pérdida, tristeza, queja o preocupación8.
El interrogatorio permite identificar las disfunciones sexuales (por ejemplo, queja sexual más angustia), distinguiendo los subtipos de DHDS (por ejemplo, generalizada vs. Situacional y adquirida vs. aquella de toda la vida). La duración de los síntomas y la relación temporal de cada tipo de disfunción sexual con la otra (por ejemplo, la que primero apareció); además de identificar factores modificables asociados, ya que estos deben abordarse antes de intervenciones específicas para la(s) disfunción(es) sexual(es) (por ejemplo, tratar la dispareunia debido a la menopausia antes de abordar el bajo deseo sexual)60.
La iniciación del diagnóstico comienza con el Tamizador del Deseo Sexual Disminuido o una historia sexual. Las mujeres con otras disfunciones sexuales o aquellas con un bajo deseo/interés sexual de toda la vida o situacional no se tratan específicamente en este algoritmo.
Las mujeres con DHDS generalizado adquirido se someten luego a una evaluación médica focalizada para identificar factores biopsicosociales potencialmente modificables.
La intervención terapéutica comienza con la educación/modificación de reconocidos factores modificables.
Las mujeres aun con DHDS se clasifican según estado menopáusico, y se siguen/revaloran las apropiadas intervenciones terapéuticas. SNC, sistema nervioso central.
Una evaluación biopsicosocial
Es vital para determinar factores potencialmente reversibles y es especialmente importante con el envejecimiento en mujeres posmenopáusicas. Estos factores incluyen afecciones médicas y psiquiátricas, como trastornos endocrinos, estado menopáusico, afecciones genitourinarias, enfermedades neurológicas, diagnósticos de cáncer y depresión; el efecto de medicamentos/sustancias; dificultades de la relación; disfunción sexual del compañero; así como cualquier historia de trauma sexual.
La depresión es la co-morbilidad más común asociada con el bajo deseo sexual con angustia, ocurriendo en aproximadamente el 40% de las mujeres con DHDS63, y está relacionada bidireccionalmente con la disfunción sexual, y su presencia asociada con un aumento del 50-70% del riesgo de disfunción sexual, mientras que la aparición de la disfunción sexual aumenta el riesgo de depresión en un 130-210%64.
Los medicamentos antidepresivos contribuyen comúnmente a la disfunción sexual, al igual que otros medicamentos psicotrópicos, narcóticos, preparados hormonales, fármacos cardiovasculares, antihistamínicos y bloqueadores de la histamina- 2, agentes quimioterapéuticos y antineoplásicos complementarios y drogas de abuso60.
Cuando la historia de la mujer así lo indique, se debe realizar un examen físico/genital enfocado para identificar afecciones vulvovaginales tales como atrofia, procesos neurológicos, enfermedades dermatológicas y traumáticas/infecciosas, y evaluar el dolor genital; así mismo se efectuarán estudios de laboratorio (por ejemplo, niveles de esteroides sexuales para evaluar el estado reproductivo; la globulina transportadora de hormonas sexuales -SHBG- y los niveles de testosterona si se considera suplementar, las pruebas de función tiroidea, el estado metabólico y los niveles de prolactina) que puedan ayudar a dirigir la atención de la mujer60.
Evaluación clínica: El examen físico y la evaluación de laboratorio
El examen físico es un componente importante en la evaluación inicial de bienestar o disfunción sexual de mujeres de mediana edad.
Por ejemplo, la confirmación por un profesional de la salud de la normalidad de la anatomía genitourinaria es una parte integral de la relación terapéutica. Proporciona alivio para la paciente de que no hay nada malo anatómicamente que esté causando la disfunción sexual.
De manera similar, el hallazgo de AVV, una condición tratable. Puede dirigir terapias efectivas para reducir la dispareunia que a menudo inicia la cascada de evitar el sexo en mujeres de mediana edad. La paciente y el médico trabajan en una asociación durante este examen emocional y físicamente sensible.
El permiso de la paciente y la retroalimentación sobre áreas específicas de incomodidad son útiles para adaptar el examen y minimizar el dolor. El examen físico comienza con una inspección general de la paciente y sus signos vitales. La palpación de la tiroides, los senos y el abdomen, y la presencia y distribución del vello púbico. La paciente más ansiosa se tranquiliza mediante la inspección de la vulva sin un espéculo como parte inicial del examen.
Se evalúan las características del clítoris, incluyendo adherencias o anormalidades debajo del capuchón del clítoris, los labios menores, mayores y el ano. Pueden confirmarse afecciones de la piel vulvar que producen adherencias, eritema, úlceras, leucoplasia o pústulas, pápulas y nódulos.
Se realiza una suave separación de los labios menores para evaluar la uretra, el área del himen, el vestíbulo y la comisura labial posterior. Si la paciente tiene dolor vulvar o relaciones sexuales dolorosas. La prueba del cotonete (Q-tip) es útil para trazar áreas sensibles, especialmente del vestíbulo65.
La palpación digital
La palpación digital para evaluar el calibre vaginal y la musculatura del piso pélvico es necesaria para confirmar la hipertonicidad, el vaginismo, los puntos sensibles y, raramente, las adherencias vaginales o la estenosis. Con un antecedente de cirugía pélvica anterior, la palpación de la bóveda vaginal para su sensibilidad o extrusión de la malla vaginal se ha vuelto cada vez más importante.
A lo largo del examen, el hallazgo de palidez de los tejidos, contracción o ausencia de los labios menores, aplanamiento de las almohadillas de grasa de los labios mayores, contracción del introito, falta de lubricación, elasticidad disminuida y pliegues dentro de la vagina. Así como acortamiento vaginal45 pueden corroborar el diagnóstico de AVV. Se puede notar la presencia de flujo anormal. La determinación del pH vaginal usando papel de tornasol es útil, pero no obligatorio para el diagnóstico de SGUM. Esto puede confirmar el pH alcalino (>5,5) dentro de la vagina que se ve en AVV.
La introducción suave del espéculo con el permiso de la paciente confirma la normalidad del cuello uterino. La presencia de inflamación o lesiones. Los hallazgos físicos y la historia dirigirán la realización del frotis cervical o cultivos para hongos. Vaginosis bacteriana o infecciones de transmisión sexual. Si se sospecha relajación del piso pélvico, se debe efectuar la rotación del espéculo en 90° y separar sus hojas para inspeccionar la pared vaginal anterior y posterior.
El examen bimanual para descartar dolor a la palpación de la vejiga, las paredes vaginales, el cuello uterino, el útero o los anexos o cualquier agrandamiento uterino o anexial adicional generalmente completan la examinación6.
Dolor pélvico profundo
En presencia de dolor pélvico profundo, el examen rectovaginal puede ser útil para valorar nódulos rectovaginales que se encuentran en la endometriosis o en patología del fondo de saco. Las pruebas de laboratorio recomendadas para la salud sexual son mínimas, a menos que un historial específico indique preocupaciones clínicas.
Estas pueden incluir hormona estimulante de la tiroides para asegurar que la paciente esté eutiroideo, glucemia en ayunas o hemoglobina A1C para diagnosticar prediabetes/diabetes, reservas de hierro para la mujer perimenopáusica con sangrado abundante y prolactina si es relevante en el contexto clínico.
Los niveles de testosterona se han correlacionado con el deseo sexual21,66 pero no con un diagnóstico de disfunción sexual20,67. Los niveles basales de testosterona y SHBG deben obtenerse con monitorización posterior si se prescribe testosterona60,68.