Presentación de un Caso y Revisión de la Literatura
Resumen
Se presenta el caso de un paciente de 24 años G0 P0 con historia de sinosorragia de 10 meses de evolución. Al examen ginecológico se encontró lesión en fondo de saco vaginal anterior cuyo reporte de biopsia fue adenocarcinoma de células claras de vagina; se clasificó como estadio clínico I practicándosele histerectomía radical + linfadenectomía pélvica + vaginectomía superior + lavado pélvico. Al encontrarse el borde vaginal cercano al tumor se ordenó braquiterapia ginecológica complementaria. Los controles hasta la fecha han sido normales.
Palabras Claves: Adenocarcinoma de células claras, Dietiletilbestrol. Histerectomía radical. Vaginectomía. Braquiterapia ginecológica.
Summary
A case of vagina clear cells adenocarcinoma is presented. A 24 year-old woman with a ten month history of vaginal dicharge. During the gynecological examination a lesion in the anterior wall of the vagina was seen. A sample was taken from the lesion and it was reported as clear cells adenocarcinoma of the vagina. It was classified as stage I and a radical hysterectomy plus linfadenectomy and resection of the upper third of vagina were performed. Close to the resection border, a tumor was found and complementary gynecological brachiterapy was started. The patient continuos to have regular chek-ups and is free of desease.
Key Words: Clear cells Adenocarcinoma, Stilbertro, Radical Histerectomy, Vaginectomy, Gynecological brachiterapy.
* Ginecólogos Oncólogos Seguro Social UPI Andes Barranquilla.
Introducción
El cáncer de vagina representa el 1 al 2% de todos los tumores malignos ginecológicos, sólo el cáncer de trompa es menos frecuente. El carcinoma de células escamosas de vagina es el tipo histológico más común; los adenocarcinomas constituyen aproximadamente el 10% de todos los tumores vaginales, siendo el más frecuente el adenocarcinoma de células claras.
Los adenocarcinomas de vagina son raros antes de los 14 años y en la gran mayoría de los casos (72%) están asociados con la exposición hormonal de la madre. El riesgo de desarrollar un adenocarcinoma de células claras en una mujer expuesta (inutero) es de 1 en 1.000 casos.
Caso Clínico
Paciente de 24 años quien consulta el 24 de abril de 1997 por sangrado vaginal de 20 días de evolución en moderada cantidad; sinusorragia desde hace 10 meses.
Inició su vida sexual a los 20 años y nulípara. Evaluada en el Seguro Social UPZ de las Palmas encontrándose masa en fondo de saco vaginal que no permite visualizar el cervix, el reporte anatomopatológico mostró adenocarcinoma de células claras y es enviada con Idx de Ca. de cervix a la institución de tercer nivel del Seguro Social de Barranquilla. Es valorada por el Servicio de ingestión de Dietiletilbestrol negativos; buen estado músculo nutricional, sin adenopatías periféricas, abdomen sin megalias, genitales externos sanos. A la especuloscopia se observó lesión polipoide rosada en fondo de saco vaginal anterior de aproximadamente 2,5 cm. de diámetro mayor; al tacto vaginal: útero de tamaño, forma y consistencia normal, anexo izquierdo normal el derecho doloroso pero sin masas.
Los estudios prequirúrgicos fueron normales, al igual que los de extensión (ecografía abdominopélvica y urografía excretora) con diagnóstico de adenocarcinoma de células claras de vagina estadio I se programa para Histerectomía radical + Linfadenectomía pélvica bilateral + Ooforopexia + Vaginectomía superior + Lavado pélvico, la cual se realizó el 7 de agosto de 1997. El reporte histopatológico definitivo fue: Adenocarcinoma de células claras de vagina infiltrante, cervix negativo para tumor, endometrio secretor, adenomiosis, parametrios sin tumor, ganglios ilio-obturadores bilaterales (14) negativos para tumor, citología PAP II en el lavado pélvico. El límite vaginal profundo está muy próximo al adenocarcinoma de células claras.
La evolución de su post-operatorio fue satisfactoria. Teniendo en cuenta el dato del reborde vaginal es llevado a Comité Oncológico para discusión del caso, se decide braquiterapia ginecológica complementaria. Recibió
10.000 Cgys a 0,5 cm. de mucosa vaginal (ovoide intravaginal), culminó en noviembre/97. Los controles hasta la fecha han sido normales: examen físico, citología vaginal, ecografìa abdominopélvica cada cuatro meses durante el primer año y cada seis en el segundo año, Rx de Tórax anual.
Discusión
Para clasificar un tumor como cáncer primitivo de vagina, debe tener su origen en la vagina y no existir lesión en el cervix ni en la vulva según ha establecido la FIGO (Kottmeier, 1972). En una mujer que ha tenido un carcinoma de cervix o de vulva y posteriormente desarrolla un carcinoma de vagina, para considerarlo como primitivo de ésta han tenido que pasar, por lo menos, cinco años desde el tratamiento de los otros cánceres, sin evidencia de recidiva.
El adenocarcinoma de vagina constituye aproximadamente el 10% de los tumores vaginales e incluye los de células claras (más frecuente), endometriode, mucinoso (tipo endocervical e intestinal) y mesonéfrico. Hasta 1989, 547 casos de adenocarcinoma de células claras de cervix y vagina habían sido reportados por el registro de investigación en Carcinogénesis hormonal, de estos 60/ fueron clasificados como vaginales.
La exposición al DES in útero raramente conduce al adenocarcinoma, ocurre adenosis vaginal en el 45/ de los casos, y 25% de las mujeres expuestas tienen cambios estructurales del cervix y vagina (1).
El riesgo de desarrollar un adenocarcinoma de células claras en una mujer expuesta desde el nacimiento hasta más o menos 34 años es aproximadamente de 1/1000 casos (2). El adenocarcinoma de células claras de vagina es raro antes de los 14 años (3); en la mayoría de los casos (60%) la madre recibió DES durante el embarazo, el 12% fueron tratados con otra hormona o con hormonas no identificadas con alto riesgo para el embarazo; aproximadamente un 25% de los casos no hubo evidencia de exposición hormonal. En los casos asociados con el DES las madres fueron tratadas en la primera mitad del embarazo (4).
Después que la asociación de el DES en el desarrollo de alteraciones en cervix y vagina fue establecida el uso de estrógeno para el tratamiento en el embarazo fue proscrito por la administración y alimentos de E.U.
El sangrado genital anormal es el síntoma inicial en la mayoría de los pacientes, un 20% de los casos son asintomáticas; la citología es útil en la detención pero tiene una alta tasa de falsos negativos (5). En pacientes jóvenes puede localizarse en cualquier zona de la vagina, sin embargo, Robby y colaboradores han señalado que la mayoría de los tumores se originaban en el tercio superior de la pared vaginal anterior. Se han observado tres patrones histológicos que pueden aparecer en formas puras o mixtas.
a) Tubuloquístico
b) Sólido, el más común
c) Papilar.
Tratamiento: Los adenocarcinomas de células claras se clasifican según el criterio de la FIGO (ver cuadro 1). La mayoría, el 90% se encontraron en estadios I y II al momento del diagnóstico.
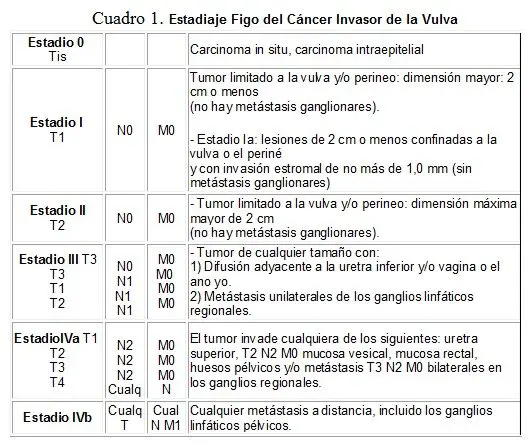
En la elección del tratamiento se tiene en cuenta la localización del tumor y la preservación de la fertilidad.
Si está localizado en el tercio superior de la vagina se realiza la histerectomía radical con vaginectomía superior y linfadenectomía pélvica, ooforopexia. La conservación de la fertilidad es importante para las mujeres jóvenes, por eso, se hace esfuerzo para que el tumos sea tratado con radiación local. Ya que el estadio I puede ocurrir metásis a glánglios pélvicos regionales. (17%) aun con tumores vaginales pequeños, se realiza disección linfática retriperitoneal antes de la radiación local, para evitar la presencia de enfermedad metastásica (1). A veces se han hecho exxisiones del tumor antes de la radiación para facilitar el acceso.
Senekjian y colaboradores revisaron 219 casos de adenocarcinoma de células claras de vagina en estadio I, de los cuales 176 tuvieron tratamiento convencional (histerectomía radical + vaginectomía radical + vaginectomía + ooforopexia) y 43 recibieron tratamiento local (vaginectomía o excisión local amplia o irradiación con o sin excisión). La tasa de supervivencia del grupo de tratamiento local fue prácticamente igual al otro grupo. Como siempre, la experiencia en recurrencias después del tratamiento local fue menos favorable.
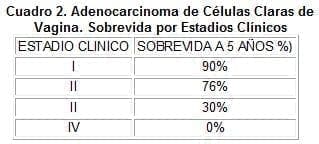
Para el estadio I la tasa de supervivencia a cinco años excede el 90% mientras que no hay supervivencia para el estadio IV ( ver cuadro 2); la sobrevida es mejor en pacientes mayores de 19 años que en las menores de 15 (83% vs 71%) (4). El embarazo no parece como factor influyente negativo en el pronóstico de las pacientes que han desarrollado esta enfermedad,; el uso de anticonceptivos tampoco afecta el pronóstico (4). El patrón de recurrencias del adenocarcinoma de células claras de vagina difiere del escamoso en cuanto a las metástasis a pulmón ganglios supracviculares, aproximadamente un tercio de las recurrencias fueron detectadas inicialmente en estos dos sitios. La mayoría de las recurrencias de este tumor han sido detectadas a los tres años de tratamiento y también se han documentado con intervalos de 16,5 años después del tratamiento inicial. La radioterapia y quimioterapia han sido utilizados en el tratamiento del cáncer avanzadoy para las redicidivas. En general los agentes quimioterapéuticos no han sido efectivos.
Conclusiones
Las mujeres expuestas in útero al DES deben tener un exámen ginecológico completo que incluya una inspeccción cuidadosa y palpación de toda la vagina, y del cervix. Aunque el riesgo de desarrollar un adenocarcinoma es bajo, en estas mujeres es obligatorio el estudio exhaustivo mediante citología, colposcopia, biopsia y tacto para el diagnóstico precoz de la enfermedad (6).
Bibliografía
1. Coppleson M.,Herbst A.L., Anderson D. Gynecologic Oncology. Segunda edición Londres: Group: 1992; 523-540.
2. Gonzáles M.A. Cáncer Ginecológico. Primera Edición: Bogotá; 1999; 240-546.
3. Dexeus S; Grases P. Sypnosis de Oncología Ginecológica. Primera Edición: Barcelona, Masson 1996; 45-53.
4. Disaia P., Creasman W. Clinical Gynecologic Ontology. Quinta edición. St. Louis, Missouri. Masloy. 1997; 233-251.
5. Gónzález Merlo J. Oncología ginecológica. Primera Edición. Barcelona, Salvat Editores 1991; 81-83.
6. De palo. Colposcopia y patología del tracto genital inferior. Primera Edición: Buenos Aires, Editorial Médica Panamericana. S.A. 1992; 381.
