Sergio Díaz1, Diana Carolina Ríos2, Felipe Solórzano2, Carlos Andrés Calle2, Diego Penagos2, Rogelio Matallana1, Juan David Martínez1, Luis Felipe Vanegas1
Palabras clave: peritonitis; infección; microbiología; farmacorresistencia bacteriana.
Resumen
Introducción. La toma de cultivos durante la primera intervención quirúrgica en pacientes operados por peritonitis es controvertida, pues su utilidad clínica es limitada, excepto en el ámbito epidemiológico.
Se llevó a cabo este trabajo con el objetivo de describir los gérmenes aerobios más frecuentemente encontrados en la peritonitis secundaria, adquirida en la comunidad, y determinar su resistencia a los antibióticos usados más comúnmente en forma empírica.
Materiales y métodos. Se trata de un estudio descriptivo, retrospectivo, realizado en la Clínica CES de Medellín, en pacientes operados entre enero de 2005 y abril de 2010, con diagnóstico de peritonitis secundaria. Se analizó el resultado del cultivo tomado en la primera cirugía.
Resultados. Se revisaron 319 historias. De ellas, 83 cumplían los criterios de inclusión. La principal causa de peritonitis fue la apendicitis aguda (26 %). En el 49 % de los cultivos no creció ningún germen. Cuando hubo crecimiento, el germen aislado con mayor frecuencia fue Escherichia coli (24 %). La resistencia al antibiótico usado en forma empírica fue de 16 %. Escherichia coli presentó altas resistencias a trimetoprim-sulfametoxazol, ampicilina, ampicilina-sulbactam, ciprofloxacina y gentamicina.
Discusión. La toma de cultivos aerobios durante la primera intervención quirúrgica, no modifica el tratamiento antibiótico definitivo de los pacientes y con mucha frecuencia no se obtiene aislamiento. Se encontraron altas tasas de resistencia a trimetoprim-sulfametoxazol, ampicilina, ampicilina-sulbactam, ciprofloxacina y gentamicina, por lo cual no deben usarse en forma empírica. La toma de cultivos se recomienda para la identificación de la flora local y su perfil de resistencia.
Introducción
La peritonitis corresponde al proceso inflamatorio del peritoneo causado por agentes irritantes como bacterias, hongos, virus, talco, medicamentos, granulomas y cuerpos extraños 1. Dentro del espectro clínico de la peritonitis, ésta se puede clasificar de acuerdo con su fisiopatología, en primaria, secundaria o terciaria. La peritonitis secundaria es el resultado de un proceso inflamatorio en la cavidad peritoneal generado por perforación, inflamación o gangrena de una estructura intraabdominal o retroperitoneal 2.
El estudio de microbiología de las infecciones intraabdominales complicadas con perforación visceral, revela predominio de los organismos anaerobios y aerobios polimicrobianos que, generalmente, corresponden a la flora normal del tubo digestivo donde, según su localización, puede aumentar o disminuir la cantidad de microorganismos. En un adulto normal, se encuentra poca concentración de bacterias en el estómago y en el resto de las vías digestivas altas (103 a 106 por gramo), que aumenta hacia el intestino distal: en el íleon terminal (105 a 108 por gramo) y el colon (108 a 1011 por gramo) 3-8; los anaerobios obligados son unas 100 a 1.000 veces más predominantes que los aerobios 7,9.
En el manejo integral de la peritonitis secundaria o quirúrgica, es bien conocida la necesidad de eliminar la causa contaminante, reducir el inóculo bacteriano y prevenir la persistencia o recurrencia de la sepsis. Sin embargo, esto no sólo se logra con el tratamiento quirúrgico y multidisciplinario, sino también, con el adecuado tratamiento antibiótico.
Para lograr esto, es importante diferenciar el concepto de peritonitis instaurada en la comunidad versus la hospitalaria, ya que en esta última se aumenta el riesgo de infecciones con bacterias multirresistentes 10. Asimismo, debido al aumento de los patrones de resistencia antimicrobiana en las infecciones provenientes de la comunidad, es cada vez más importante conocer las sensibilidades locales a los diferentes antibióticos usados empíricamente. Si la resistencia de un patógeno frecuentemente aislado en la comunidad es significativa (de 10 a 20 % de los aislamientos), se recomienda hacer cultivos de rutina en pacientes con peritonitis de bajo riesgo, como por apendicitis perforada 11.
Por otro lado, en los cultivos de peritonitis, los laboratorios generalmente sólo reportan uno o dos microorganismos por muestra, cuando en los estudios de investigación se pueden encontrar entre 5 y 10 microorganismos 4,12, el 25 a 50 % de los cultivos no muestran crecimiento alguno y el 50 a 57 % de los aislamientos corresponden a E. coli 7,12. Además, en las instituciones hospitalarias no se hacen cultivos para anaerobios de forma rutinaria, los cuales tienen un gran peso en la microbiología y la fisiopatología de la enfermedad.
En la Clínica CES no existen estudios particulares encaminados a identificar los gérmenes más comunes y las resistencias bacterianas en las peritonitis originadas en el ámbito extrahospitalario, no se acostumbra tomar cultivos rutinarios para infecciones intraabdominales en casos de bajo riesgo, por el conocimiento de la flora intestinal y la poca influencia en el tratamiento antibiótico definitivo, además de considerarse opcionales, según las guías de la Infectious Diseases Society of America 11. Sin embargo, es importante conocer el tipo de microorganismos de la institución y su sensibilidad a los antibióticos usados en nuestra comunidad para este tipo de infecciones, compararlos con lo encontrado en el resto del mundo y definir si es necesaria la toma de cultivos rutinarios según los resultados obtenidos.
Materiales y métodos
Se hizo un estudio descriptivo y retrospectivo con todos los pacientes que ingresaron por urgencias a la Clínica CES, de enero de 2005 a abril de 2010, llevados a cirugía para drenaje de peritonitis o absceso peritoneal adquiridos en la comunidad. Se realizó una revisión manual y detallada de las historias clínicas, recolectando los datos de las variables incluidas en el instrumento de recolección.
Se excluyeron todos los pacientes en cuyas muestras no se hubiera practicado tinción de Gram y cultivo en la primera intervención, que tuvieran peritonitis secundaria a un procedimiento quirúrgico o con algún tipo de intervención intraabdominal previa, aquellos con más de 48 horas de estancia hospitalaria previa al drenaje de la peritonitis, con trauma penetrante o exposición previa a antibióticos por otras razones.
Por protocolo, las muestras para la tinción de Gram y cultivo se tomaron durante la primera inspección de la cavidad abdominal, siempre después de una adecuada asepsia y antisepsia quirúrgica, para evitar contaminación por patógenos hospitalarios, y se cultivaron en agar sangre y medio de MacConkey para aerobios.
Resultados
Se revisaron 319 historias de la base de datos de la clínica. Para la inclusión en el trabajo, se tuvo en cuenta el resultado del cultivo de la primera intervención practicada. De las 319 historias, 83 cumplieron los criterios de inclusión.
De los pacientes incluidos, 54,2 % eran mujeres y 45,8 %, hombres, con edad promedio de 53,6 años (DE=21,8). El 50,5 % de los pacientes no tenía antecedentes de importancia y el 22,3 % refirió hipertensión arterial sistémica.
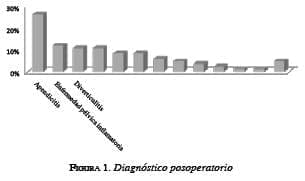
El principal diagnóstico posoperatorio fue el de apendicitis aguda (26 %); en segundo lugar estuvo la enfermedad pélvica inflamatoria (12 %), seguida por la diverticulitis y la obstrucción intestinal, (11 % cada una) (figura 1).
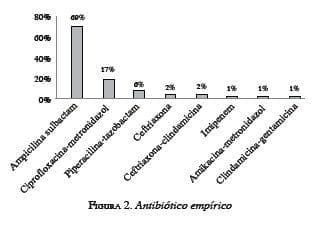
El 76 % de los pacientes presentó peritonitis purulenta, 66 % de ellos de los cuatro cuadrantes. En todos los casos se usaron antibióticos en forma empírica. El más usado fue ampicilina-sulbactam (69 %) seguido por la combinación de ciprofloxacina más metronidazol (17 %) (figura 2).
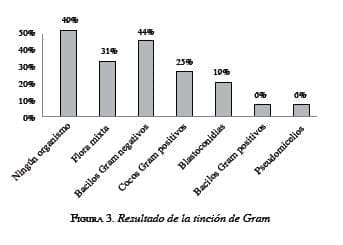
En 49 % de las coloraciones de Gram, no se observó ningún microorganismo, en 31 % hubo flora mixta y en 20 % se aisló un microorganismo. De estos aislamientos (20 %), 44% correspondió a un bacilo Gram negativo y 25 %, a un coco Gram positivo (figura 3).
En el cultivo para aerobios, en 49 % de los casos no se obtuvo crecimiento, en 13 % se obtuvo flora mixta y en 38 % se aisló, al menos, un germen. De estos gérmenes, el más común fue E. coli (68 %), seguido por Klebsiella pneumoniae (10 %) y, en tercer lugar, Pseudomonas aeruginosa (6 %) y Candida albicans (6 %) (figura 4).

Si se tiene en cuenta solamente el diagnóstico de apendicitis (el más común), se encuentra que en 32 % de los cultivos no se aisló ningún germen. En los que sí se aisló, el más frecuente fue E. coli (32 %), seguido por flora mixta (12 %) y Pseudomonas spp. (8 %).
Analizando solamente los casos de enfermedad pélvica inflamatoria, en 80 % no se obtuvo crecimiento. El restante 20 % quedó dividido entre E. coli (10 %) y flora mixta (10 %).
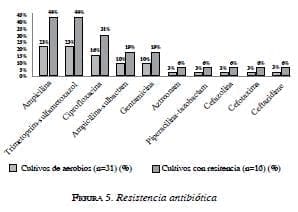
En los cultivos en que se aisló, al menos, un germen (38 %), la resistencia al antibiótico usado empíricamente fue de 16 %. De estos cultivos con resistencia, los antibióticos a los que con mayor frecuencia se presentó resistencia fueron: ampicilina (23 %), trimetoprimsulfametoxasol (23 %), ciprofloxacina (16 %) y, en cuarto lugar, ampicilina-sulbactam (10 %) y gentamicina (10 %) (figura 5).
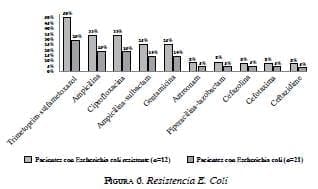
En 12 de 83 cultivos se aisló E. coli, 9 de ellos resistentes. Al analizar la resistencia para este germen (el más común), se encontró que, con mayor frecuencia, fueron resistentes a trimetoprim-sulfametoxazol, ampicilina, ampicilina-sulbactam, ciprofloxacina y gentamicina (figura 6). Se aisló un cultivo con E. coli productor de betalactamasas de espectro extendido (BLEE) (4,7 %).
1 Médico, especialista en Cirugía General; docente universitario, Clínica CES, Medellín, Colombia
2 Médico, residente de Cirugía General, Universidad CES, Medellín, Colombia
