Vanessa López1, Carlos Alfonso Builes-Barrera2,3, Germán Osorio4, Carlos Hernando Morales5, Juan PabloToro6, AlejandroRomán-González2,3
Palabras clave: nesidioblastosis; derivación gástrica; complicaciones posoperatorias; síndrome de vaciamiento rápido; hipoglucemia; hiperinsulinismo.
Resumen
La hipoglucemia por hiperinsulinismo endógeno ha sido descrita como una complicación de la cirugía bariátrica. Se presenta el caso de un hombre de 34 años con tríada de Whipple que se manifestó ocho años después de someterse a derivación (bypass) gástrica.
La hipoglucemia se asociaba con niveles elevados de insulina y péptido C, pero la localización del hiperinsulinismo endógeno solo se pudo precisar mediante cateterismo de arterias pancreáticas con estimulación intraarterial selectiva con calcio. Se decidió practicar una pancreatectomía subtotal laparoscópica, después de la cual el paciente presentó una excelente evolución posoperatoria y mejoró significativamente su sintomatología. Mediante la evaluación histopatológica e inmunohistoquímica, se confirmó una nesidioblastosis del adulto.
Es importante reconocer esta enfermedad como una complicación de la cirugía bariátrica, más aún cuando estos procedimientos son tan frecuentes en la actualidad debido a la epidemia de obesidad. Los síntomas se pueden confundir con los de un síndrome de evacuación gástrica rápida (dumping), el cual no tiene repercusiones tan graves sobre la salud del paciente, como sí la tiene la nesidioblastosis.
Introducción
La nesidioblastosis es una causa rara de hipoglucemia hiperinsulinémica persistente en adultos y se caracteriza por un compromiso difuso del páncreas, no necesariamente uniforme, con hipertrofia e hiperplasia de los islotes pancreáticos, donde usualmente existe una diferenciación de células ductales a células β productoras de insulina 1.
La nesidioblastosis ha sido reportada como una complicación poco común de la cirugía bariátrica, especialmente después de la derivación (bypass) gástrica con técnica en Y de Roux 2-4. Se debe sospechar, en especial, cuando el paciente cumpla con los criterios de hipoglucemia definidos por la tríada de Whipple: 1) aparición de síntomas autonómicos o neuroglucopénicos; 2) concentración baja de glucosa plasmática determinada por un método capaz de medir con precisión valores bajos de glucosa (<55 mg/dl), y 3) alivio de los síntomas al elevar las concentraciones de glucosa plasmática 5. Esto permite descartar que se trate de un síndrome de evacuación gástrica rápida (dumping), que consiste en el vaciamiento rápido del bolo alimenticio y puede producir síntomas sugestivos de hipoglucemia, como taquicardia, hipotensión, diaforesis y debilidad 6.
Aunque la relación y los mecanismos fisiopatológicos entre la cirugía bariátrica y la nesidioblastosis no han sido lo suficientemente esclarecidos, sí se sabe que aquellos pacientes que han sido sometidos a una derivación gástrica tienen mayor riesgo de sufrir nesidioblastosis, comparados con la población general 7.
Se presenta el caso de un paciente con antecedente de derivación gástrica por obesidad mórbida, sometido a pancreatectomía subtotal por un diagnóstico preoperatorio presuntivo de insulinoma, en quien se confirmó una nesidioblastosis del adulto en el estudio de histopatología.
Reporte de caso
Se trata de un hombre de 34 años de edad, con antecedente de derivación gástrica con técnica en Y de Roux ocho años antes, que consultó a urgencias por un cuadro clínico de debilidad, pérdida de la consciencia, movimientos tónico-clónicos con relajación de esfínteres y amnesia del episodio.
En el primer nivel de atención, donde encontraron una glucosa de 23 mg/dl, recibió el tratamiento inicial y fue remitido al Hospital Universitario San Vicente Fundación, por sospecha de un síndrome de evacuación gástrica rápida e hiperinsulinismo endógeno.
En el examen físico no se encontraron hallazgos relevantes. Los exámenes iniciales de laboratorio reportaron; glucosa en suero, 33 mg/dl (valor normal: 70-100 mg/ dl), insulina, 25,2 μU/ml (valor normal: 3-29,1 μU/ml), y péptido C, 5,36 ng/ml (valor normal: 1,1-4,4 ng/ml). Se solicitó detección de sulfonilureas y de anticuerpos contra insulina, que no fueron aprobadas por la empresa aseguradora del paciente.
Con estos resultados, se sospechó un hiperinsulinismo endógeno. El paciente requirió tratamiento con dextrosa en agua destilada al 50 % en infusión continua, para mantener concentraciones normales de glucosa y permanecer libre de síntomas.
El paciente tenía antecedentes quirúrgicos de varias reintervenciones laparoscópicas por una fuga anastomótica de la gastroyeyunostomía. Requirió dos cirugías adicionales, una para acortar el asa de malabsorción por diarrea crónica y otra para la corrección de la fístula gastro-gástrica.
En la resonancia magnética de abdomen, simple y con contraste, no se observaron indicios de lesión intrapancreática (figura 1). Se procedió a practicar una arteriografía abdominal con estimulación intraarterial selectiva pancreática con calcio y con muestreo venoso hepático, para evaluar la concentración de insulina.
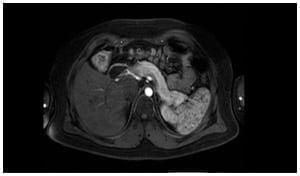 Figura 1. Resonancia magnética con contraste de abdomen, de 1,5 teslas (T)
Figura 1. Resonancia magnética con contraste de abdomen, de 1,5 teslas (T)
Se identifican cambios anatómicos gástricos posquirúrgicos. No se encontraron lesiones en el parénquima pancreático ni dilatación del conducto principal, tampoco se observan áreas de realce temprano que sugieran tumor intrapancreático.
En el cateterismo se encontró un nódulo de 23 x 22 mm con hiperperfusión del cuerpo del páncreas, irrigado principalmente por la arteria pancreática dorsal, el cual era sugestivo de insulinoma. Durante el procedimiento y por la vena suprahepática, se midió la insulinemia basal y a los 30, 60 y 120 segundos después de un estímulo con 3,5 m de gluconato de calcio al 10 %, corregido según la obesidad (tabla 1).
Tabla 1. Interpretación de estudios para hipoglucemia endógena
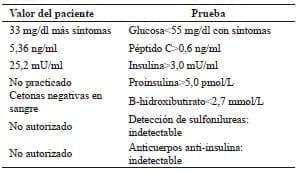
El estudio sugirió excesiva producción de insulina en el cuerpo y la cola del páncreas, por lo que se decidió, en junta multidisciplinaria, practicar una pancreatectomía subtotal del 80 %, aproximadamente, para tratar el hiperinsulinismo endógeno.
El paciente se intervino mediante un abordaje laparoscópico con técnica americana de cuatro puertos. Después del ingreso seguro a la cavidad, se liberaron algunas adherencias. La disección se hizo con una técnica estandarizada que incluye los siguientes pasos: apertura de la transcavidad de los epiplones; liberación del ángulo esplénico del colon; disección del borde inferior del páncreas; exposición de la confluencia porto-mesentérica y de la arteria esplénica; división del páncreas a nivel del cuello con grapadora lineal; ligadura y división de los pedículos vasculares, y liberación del cuerpo y la cola del páncreas del retroperitoneo. Habitualmente, tratamos de practicar una cirugía preservadora del bazo en enfermedades benignas, pero en este caso, no fue posible debido a la abundancia de adherencias. El procedimiento no tuvo complicaciones; el tiempo operatorio fue de 160 minutos y se presentó un sangrado de 200 ml. Se dejó un drenaje abdominal peripancreático, el cual fue retirado antes del egreso.
En las primeras 24 horas después de la cirugía, se logró suspender la dextrosa al 50 %. No se presentaron complicaciones y el paciente fue dado de alta al quinto día. La evaluación posoperatoria demostró resolución completa de la sintomatología.
En la evaluación macroscópica del páncreas no se encontraron lesiones. En el estudio microscópico se observó aumento del número y el tamaño de los islotes de Langerhans (figura 2A), células endocrinas con núcleos agrandados y alteración de su forma (figura 2B), y formación de trabéculas. Algunas áreas tenían confluencia de islotes, mientras que en otros se observó desmoplasia (figura 2C). El examen de inmunohistoquímica fue positivo para CD56 (figura 2D) y cromogranina (figura 2E). El estudio histopatológico fue indicativo de nesidioblastosis del adulto.
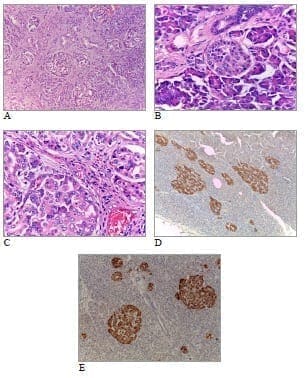 Figura 2. Nesidioblastosis del adulto. A: Más de 10 islotes de Langerhans con diferentes tamaños, en la vecindad de los conductos pancreáticos. Hematoxilina y eosina, 200X. B: Agrandamiento nuclear en células de los islotes de Langerhans. Hematoxilina y eosina, 400X. C: Células de los islotes con hipercromasia nuclear. Variabilidad en el tamaño de los islotes. Hematoxilina y eosina, 400X. D: Inmunohistoquimica: CD56 positivo en islotes de Langerhans. Variabilidad en el tamaño y aumento del número de islotes por área. 200X. E: Inmunohistoquimica: Cromogranina. Múltiples islotes de variable forma y tamaño, algunos alrededor del conducto pancreático. 200X.
Figura 2. Nesidioblastosis del adulto. A: Más de 10 islotes de Langerhans con diferentes tamaños, en la vecindad de los conductos pancreáticos. Hematoxilina y eosina, 200X. B: Agrandamiento nuclear en células de los islotes de Langerhans. Hematoxilina y eosina, 400X. C: Células de los islotes con hipercromasia nuclear. Variabilidad en el tamaño de los islotes. Hematoxilina y eosina, 400X. D: Inmunohistoquimica: CD56 positivo en islotes de Langerhans. Variabilidad en el tamaño y aumento del número de islotes por área. 200X. E: Inmunohistoquimica: Cromogranina. Múltiples islotes de variable forma y tamaño, algunos alrededor del conducto pancreático. 200X.
1 Facultad de Medicina, Universidad de Antioquia, Medellín, Colombia
2 Departamento de Endocrinología y Metabolismo, Hospital Universitario San Vicente Fundación, Medellín, Colombia
3 Sección de Endocrinología y Diabetes, Departamento de Medicina Interna; profesor de Endocrinología, Universidad de Antioquia, Medellín, Colombia
4 Departamento de Patología, Universidad de Antioquia, Medellín, Colombia
5 Profesor de Cirugía, Universidad de Antioquia, Hospital Universitario San Vicente Fundación, Medellín, Colombia
6 Profesor de Cirugía General, Universidad de Antioquia; Cirugía Bariátrica y Cirugía Mínimamente Invasiva, Hospital Universitario San Vicente Fundación, Medellín, Colombia
Fecha de recibido: 12 de enero de 2017
Fecha de aprobación: 21 de febrero de 2017
Citar como: López V, Builes-Barrera CA, Osorio G, Morales CH, Toro JP, Román-González A. Nesidioblastosis del adulto tras derivación gástrica. Rev Colomb Cir. 2017;32:319-29.
