La obstrucción intestinal es una de las causas más frecuentes de dolor abdominal en ancianos; su frecuencia oscila entre 12 a 25% y ocupa el segundo puesto en orden de frecuencia después de la enfermedad de la vía biliar como indicación para cirugía abdominal de urgencia (4).
El dolor abdominal obstructivo se produce por múltiples causas que dependen del sitio de origen de la obstrucción y se divide en: obstrucción de origen parietal, luminal o por compresión extrínseca.
Dentro de las lesiones que comprometen la pared intestinal están: los divertículos, el cáncer y las colitis isquémicas, entre otras. En las afecciones que ocluyen el lumen intestinal se tienen: los fecalomas y los bezoares, y en la obstrucción por compresión extrínseca se encuentran: los vólvulos, las bridas, las invaginaciones y las hernias.
En los pacientes ancianos las causas más frecuentes de este síndrome son: las hernias de la pared abdominal, las adherencias o bridas en el caso de la oclusión del intestino delgado y el cáncer de colon en las del intestino grueso. En cuanto a las hernias de la pared abdominal, éstas son frecuentes en esta edad como resultado de los cambios del envejecimiento en la composición del colágeno y elastina que llevan a pérdida del tono muscular, y por otro lado, debido a la presencia de condiciones que aumentan la presión intraabdominal como los cuadros de obstrucción urinaria, estreñimiento y de tos por EPOC. Respecto a su detección en estos pacientes es importante puesto que tienen alta probabilidad de desarrollar estrangulación e infarto intestinal (57).
Las bridas son la primera causa de obstrucción intestinal en el paciente joven, aunque en los ancianos son desplazadas por las hernias; le sigue en orden de frecuencia los tumores de colon.
Por otra parte, la obstrucción del intestino delgado en el anciano se puede manifestar con dolor, vómitos y distensión abdominal. Sin embargo, en la obstrucción intestinal en general pueden estar ausentes los vómitos y la distensión abdominal, y al examen físico el dolor a la palpación y el incremento del peristaltismo. No obstante, ante la presencia de defensa abdominal y de irritación peritoneal se debe descartar una posible perforación o gangrena intestinal.
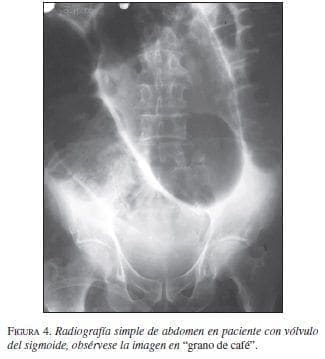
Otra causa de dolor abdominal obstructivo es el vólvulo localizado principalmente en el colon. Su frecuencia varía con base en las diferentes zonas geográficas y aunque su verdadera etiología es motivo de investigación; se sabe que factores como la inactividad física, el uso de medicamentos sedantes, el agrandamiento asintomático con dilatación e hipertrofia de la pared y la elongación del segmento afectado son factores que intervienen en su génesis. En cuanto a su localización, se afectan más el ciego y el sigmoide, en 75% de los casos, dado que el mesenterio en estos segmentos puede estar redundante y alargado; esto propicia que el intestino rote sobre sí mismo. Los síntomas pueden ser de presentación gradual e incluyen dolor tipo cólico, estreñimiento y vómitos. En efecto, el dolor localizado, la sensibilidad dolorosa y una masa mal definida a la palpación sugieren la posibilidad de la enfermedad. En el caso del vólvulo del sigmoides, éste puede resolverse durante la fase aguda con una colonoscopia si no existe compromiso vascular.
Por otro lado, el íleo biliar tiene una frecuencia hasta de 23% en este grupo poblacional. Su diagnóstico puede hacerse por la visualización del cálculo en la radiografía simple del abdomen, aunque la presencia de gas en el árbol biliar es un signo importante para el diagnóstico de esta afección, dado que la neumobilia acompaña con frecuencia a las fístulas enterobiliares; sin embargo, la colangitis causada por bacterias productoras de gas es otra causa que podría explicar la presencia de aire en las vías biliares (58).
Respecto al examen físico, éste debe realizarse en forma completa en todo paciente, en especial en aquellos con antecedentes de estreñimiento, cicatriz de laparotomía, dolor abdominal tipo cólico y vómitos. Además, es importante hacer una inspección de las regiones inguinales o crurales para descartar la presencia de hernias, como también buscar cicatrices quirúrgicas que pueden orientar hacia la posibilidad de adherencias o bridas. A la palpación puede encontrarse dolor, defensa abdominal o masa tumoral. El timpanismo abdominal aumentado y las características de los ruidos hidroaéreos pueden orientar en qué etapa evolutiva está la obstrucción.
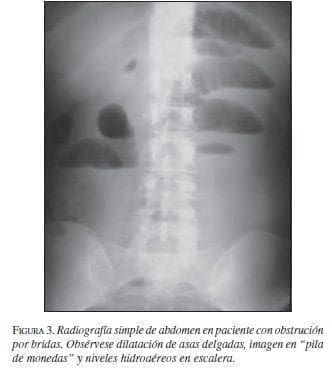
El examen inicial para los pacientes con sospecha de obstrucción intestinal es una radiografía simple de abdomen, aunque este estudio imaginológico en la obstrucción intestinal baja es de poca utilidad porque su sensibilidad llega sólo al 49%; sin embargo, la serie de abdomen que incluye las tres proyecciones: de pie, acostado y lateral ofrece mayor información, permitiendo observar la distensión de asas y la presencia de los niveles hidroaéreos, aunque estos últimos en las fases iniciales de la patología pueden estar ausentes (figuras 3 y 4) (59).
 |
 |
En lo que respecta a la realización de la TAC abdominal, esta prueba diagnóstica es superior a la anterior porque tiene una sensibilidad entre 82 a 100% y especificidad de 70 a 94%; además, sus ventajas permiten determinar la localización y etiología de la obstrucción, mostrar la presencia de hernias que no se encuentran al examen físico y al mismo tiempo detectar causas de obstrucción intestinal poco frecuentes como la apendicitis aguda (60).
La realización de estudios de laboratorio como el hemograma, los electrolitos y los gases arteriales son de ayuda puesto que permiten conocer el estado hidroelectrolítico y ácido-base del anciano.
Catástrofe Vascular Abdominal
La isquemia mesentérica aguda es una patología compleja que se asocia con una mortalidad superior al 80% en ancianos, puede ocurrir en cualquier sitio del tubo digestivo y afecta la arteria mesentérica superior en 90% o la inferior en 10% de los casos. Está compuesta por: embolismo arterial (50%), trombosis arterial (15%), isquemia mesentérica no oclusiva (20%) y trombosis venosa (15%) (61).
En cuanto al sistema arterial que irriga las estructuras abdominales, está compuesto por la arteria celíaca, la mesentérica superior y la mesentérica inferior, las cuales tienen una extensa red de circulación colateral; por consiguiente, se requiere de una estenosis mayor de 60% de dos de las tres arterias principales para desarrollar isquemia mesentérica. La isquemia mesentérica aguda produce cuadro clínico de dolor abdominal agudo, vómitos, diarrea, distensión con poca defensa, disminución del peristaltismo y choque. Al inicio de la enfermedad, lo más significativo es la disociación entre la severidad del dolor abdominal y los escasos o inexistente signos a la palpación abdominal; por consiguiente, la presencia de la anterior sintomatología en un anciano debe hacer sospechar infarto intestinal. La distensión abdominal y los signos de irritación peritoneal aparecen de forma tardía y son el presagio de una catástrofe abdominal: gangrena y/o peritonitis. Puede haber leucocitosis marcada, lo cual apoya el diagnóstico.
La radiografía del abdomen no está indicada, es de poca utilidad, puede mostrar ausencia de gas en el intestino delgado, engrosamiento de la pared, separación de las asas del intestino, dilatación del intestino delgado y grueso hasta la mitad del colon transverso, y como signo tardío, una imagen de aire en la pared intestinal o en el sistema porta.
En cuanto al embolismo de la arteria mesentérica superior, éste generalmente es de origen cardiogénico (fibrilación auricular, trombo mural debido a infarto de miocardio reciente o compromiso valvular) y se presenta con la tríada de antecedente de enfermedad cardíaca, dolor abdominal agudo y síntomas gastrointestinales como diarrea o vómitos.
Por otro lado, la isquemia mesentérica no oclusiva ocurre como consecuencia de bajo gasto cardíaco, en especial en pacientes hospitalizados en unidad de cuidados intensivos que han presentado pancreatitis, hipovolemia, choque cardiogénico o séptico; también se puede presentar en pacientes con obstrucción mecánica, trauma posterior a diálisis o debido al uso de medicamentos que disminuyen el flujo sanguíneo esplácnico como la digital y los agentes vasoconstrictores (62).
La trombosis mesentérica es desencadenada por aterosclerosis, en cuyo caso es frecuente el antecedente de enfermedad cardiovascular, dolor abdominal crónico posprandial (angina mesentérica), en asocio con otros síntomas gastrointestinales como distensión abdominal y pérdida de peso.
Por otra parte, la trombosis mesentérica de origen venoso se debe sospechar en presencia de dolor abdominal agudo progresivo y examen físico inespecífico en un paciente con episodios trombóticos previos y de coagulopatía.
Para el estudio de esta patología la arteriografía continúa siendo la prueba diagnóstica de elección, como procedimiento diagnóstico sensible y específico. Además, permite no sólo identificar el sitio y tipo de la oclusión sino también evaluar la circulación esplácnica y orientar al cirujano en la planeación de la revascularización. La disección y ruptura del aneurisma de la aorta abdominal (AAA) es otra enfermedad vascular catastrófica producto de la aterosclerosis, casi exclusiva de hombres ancianos, con una razón hombre-mujer de 8:1, prevalencia entre 5 a 10% y alta mortalidad entre 77 y 88%, la cual es debida principalmente al elevado error diagnóstico (63). Dentro de sus factores de riesgo se tienen: antecedente de un familiar en primer grado con aneurisma, hipertensión arterial y enfermedad arterial coronaria y/o periférica (64).
En cuanto a su ubicación, la aorta distal es el lugar más frecuente; aproximadamente 98% de los AAA son infrarrenales en su origen y con frecuencia comprometen las arterias ilíacas comunes en su trayecto proximal (65).
Los signos clínicos del AAA pueden estar ausentes; cerca de 75% de los pacientes se encuentran asintomáticos cuando son diagnosticados por primera vez, y de ahí que la mayoría se detectan al realizar en forma rutinaria palpación y auscultación abdominal durante el examen físico o en un estudio imaginológico. En efecto, un anciano que presente dolor lumbar durante la palpación abdominal se le debe descartar AAA; a su vez la inminencia de ruptura puede estar precedida de cuadro sincopal o de dolor en la región abdominal de los flancos o lumbar. Por otro lado, su forma de presentación clásica que incluye la tríada de hipotensión, dolor lumbar y masa abdominal pulsátil sólo se observa en el 50% de los pacientes (66).
El dolor en la disección de la aorta descendente es de localización dorsal y abdominal o desciende con extensión a testículo, siguiendo el curso de la lesión; es severo en intensidad pero puede disminuir o desaparecer en poco tiempo.
Por otra parte, la ecografía abdominal es el estudio diagnóstico de elección en un paciente con sospecha de ruptura de AAA y hemodinámicamente inestable, dado que ésta tiene una sensibilidad de 100% para su detección; por el contrario, en el paciente hemodinámicamente estable el estudio indicado es la TAC de abdomen: ésta ofrece un mejor detalle anatómico y permite al cirujano planear de mejor forma la intervención quirúrgica (67).
Respecto al tamaño del AAA se sabe que los pacientes con aneurismas mayores de 5,5 cm de diámetro tienen alto riesgo de ruptura; por lo tanto, la cirugía o la corrección endovascular se debe realizar a menos que exista alguna contraindicación. En pacientes con diámetros entre 5 y 5,5 cm hay dos opciones de manejo: 1. Cirugía o corrección endovascular en particular si es mujer, tiene antecedente familiar de AAA o se demuestra crecimiento rápido del aneurisma; 2. Realizar seguimiento ecográfico cada tres a seis meses. Esta última opción también aplica para los pacientes con aneurismas de menos de 5 cm de diámetro (67).
Dolor Abdominal no Específico o Condiciones Médicas
Son muchas las causas de ancianos con abdomen agudo originadas por patología extraabdominal. Esta patología se debe considerar en pacientes sin taquicardia, afebriles, con abdomen blando a la palpación y sin signos peritoneales.
En cuanto a las afecciones que lo ocasionan, una de las más frecuentes es la insuficiencia cardíaca con congestión hepática, la cual produce un intenso dolor en el hipocondrio derecho y puede simular diversas enfermedades de origen abdominal como colecistitis aguda, pancreatitis y úlcera péptica. De la misma forma, no sólo la pericarditis y la endocarditis pueden producir dolor abdominal sino también infarto agudo del miocardio, en particular los de cara inferior, puesto que puede aparecer con dolor en la región epigástrica y por lo tanto ser atípico en su presentación. Por otro lado, es importante recordar que algunas patologías causales de abdomen agudo en el anciano como pancreatitis, úlcera péptica perforada, colecistitis y apendicitis aguda pueden generar cambios electrocardiográficos menores en el segmento ST y anormalidades de la onda T, que pueden simular un evento coronario agudo (68).
Por otra parte, un anciano con dolor abdominal y disnea obliga a descartar enfermedades ubicadas en la región torácica como neumonía e infarto pulmonar, en especial, que comprometan los lóbulos inferiores, neumotórax, embolismo pulmonar y falla cardíaca.
En cuanto a los ancianos con diabetes mellitus y neuropatía que presentan abdomen agudo la sintomatología puede ser muy poco florida. Sin embargo, la cetoacidosis diabética y la pancreatitis aguda pueden acompañarse de íleo intestinal y dolor abdominal.
Otras causas de dolor abdominal en el anciano son: parasitismo intestinal, tuberculosis, lúes, insuficiencia suprarrenal, porfiria, hipercalcemia, infecciones del tracto urinario, litiasis renal, hiperlipidemia y enfermedad de Parkinson. De igual manera, algunas alteraciones y enfermedades de la pared abdominal, pueden ser causa de dolor abdominal agudo en el anciano, como abscesos, hematomas, herpes zoster y neuralgias por compresión.
Por otro lado, ante el acentuado incremento de enfermedad crónica discapacitante y degenerativa que presenta el grupo de ancianos es frecuente encontrar alto consumo de medicamentos y que algunos de éstos estén asociados con la presencia de dolor abdominal como los AINES, los cuales se utilizan en el manejo sintomático de la osteoatrosis y que ocasionan dolor abdominal debido a la gastritis; otros fármacos implicados son las fenotiacinas, los antidepresivos, la furosemida y los hipoglucemiantes orales. Al mismo tiempo, el anciano puede estar recibiendo otras sustancias que alteran la presentación clínica de la enfermedad. Ejemplo de esto son los β-bloqueadores que disminuyen la capacidad de producir taquicardia, la cual es una respuesta fisiológica que se encuentra frecuentemente en casos de dolor, anemia, fiebre o sepsis; de igual manera, el consumo de esteroides puede enmascarar la enfermedad o producir otras patologías, puesto que bloquean la respuesta normal a la infección y en consecuencia disminuyen los signos peritoneales y síntomas que se encuentran de forma habitual al examen físico. Además, estos medicamentos se han asociado también con el desarrollo de úlcera péptica e incrementar la posibilidad de perforación de la víscera.
Es importante tener presente que en 10% de los ancianos dados de alta con diagnóstico de dolor abdominal de etiología inespecífica se les diagnostica cáncer de la cavidad abdominal al año de seguimiento (15).
Enfoque Diagnóstico
Lo primero que debe establecer el médico que atiende a un anciano con abdomen agudo es el estado hemodinámico; si el paciente al ingreso está en choque hemodinámico y adicionalmente presenta palidez mucocutánea se debe sospechar AAA o sangrado del tracto gastrointestinal; si está en choque y consulta por dolor abdominal de inicio súbito e intenso pero sin signos claros de irritación peritoneal, se debe considerar como posibilidad diagnóstica infarto agudo de miocardio o iquemia mesentérica.
A su vez, si se encuentra con choque hemodinámico, con dolor abdominal de más de 24 horas de evolución y signos de irritación peritoneal hay que sospechar una perforación de víscera hueca como úlcera péptica, diverticulitis o apendicitis perforadas.
En los pacientes hemodinámicamente estables con dolor localizado en el cuadrante superior derecho, como primera posibilidad se debe tener presente patología de la vía biliar y, por lo tanto, solicitar ecografía de hígado y vías biliares.
Cuando el dolor se localiza en el cuadrante inferior izquierdo como primera posibilidad se sospechará una diverticulitis y el estudio imaginológico a solicitar es una TAC abdominal.
Si el dolor abdominal se asocia con distensión abdominal y ausencia de deposiciones se debe sospechar obstrucción intestinal; en esta situación es preciso evaluar la presencia de cicatrices, hernias inguinales o masas abdominales. Debido a la alta frecuencia de cáncer de recto e impactación fecal como causas de obstrucción intestinal, siempre se debe realizar un tacto rectal.


