Tasa de Letalidad por COVID-19
La tasa de letalidad es un parámetro que se calcula a partir del número de muertes por la enfermedad (en el numerador de la fórmula), sobre el número de casos diagnosticados de la enfermedad (en el denominador).
La tasa de letalidad para COVID-19 puede ser variable, y pudiera estar sobreestimada o infraestimada. Por ejemplo, la tasa de letalidad puede estar sobreestimada si se toma el número de eventos fatales respecto a los pacientes catalogados como “críticos”.
En este caso, es más probable que los pacientes críticos tengan desenlaces fatales y, por ende, se estaría encontrando un resultado que solo es aplicable a los individuos “críticos”, mientras que, si tomamos el número de eventos fatales respecto a los pacientes asintomáticos o sintomáticos leves, este valor sería muy bajo, ya que la probabilidad de desenlaces fatales en ambos grupos es muy baja, y estaríamos infraestimando la tasa de letalidad.
Este resultado solo debería interpretarse y extrapolarse en individuos asintomáticos o sintomáticos leves (21,22).
Es importante resaltar que, en los brotes emergentes de una infección viral, la tasa de letalidad a menudo se sobreestima en las primeras etapas (porque la detección de casos está muy sesgada hacia los casos más graves).
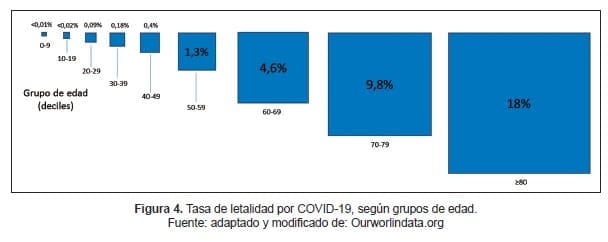
En algunos casos, puede ser útil determinar la tasa de letalidad de acuerdo con diferentes grupos de riesgo, por ejemplo por rango de edad, ya que en este caso, permitiría tener un panorama general de la distribución de los eventos fatales en población específica (niños, adultos mayores, comorbilidades de base, etc.).
Hasta ahora, la tasa de letalidad por COVID-19 a nivel mundial está entre 3,5 y 4,0 %; la mayor tasa de letalidad se ha documentado en individuos >70 años; sin embargo, esta tasa puede disminuir o aumentar con el tiempo, y puede variar según la ubicación y las características basales de la población infectada (22,23). (Figura 4).
Incremento del número de casos
Adicionalmente, se debe tener en cuenta que desde el momento en que inicia el incremento del número de casos, existe un periodo entre la adquisición de la infección y la muerte (ese periodo está entre 21 y 24 días).
De hecho, se ha documentado que el tiempo entre el comienzo de los síntomas hasta el desenlace “muerte” puede ser entre 2 y 8 semanas.
Por lo tanto, la velocidad a la que el número de casos aumenta (que es el denominador de la ecuación) siempre será mayor que la velocidad a la cual se presentan los desenlaces fatales.
Esto significa que, algunas personas afectadas por COVID-19 morirán en un periodo de tiempo más largo, afectando los resultados derivados de la ecuación y por ende, la interpretación debe hacerse con sumo cuidado.
Por eso, darle una gran importancia a la tasa de letalidad mientras una epidemia todavía está en curso, como ocurre con COVID-19, puede resultar en una interpretación ingenua, inocente y engañosa, ya que en el momento del análisis, el resultado es claramente desconocido para una proporción no despreciable de individuos.
En otras palabras, las cifras de muertes actuales pertenecen a unas cifras totales de casos del pasado, y no a la cifra actual de casos en los que el resultado (recuperación o muerte) de una proporción (los casos más recientes) no se ha determinado.
Tasa bruta de mortalidad
Por su parte, la tasa bruta de mortalidad es otra medida muy simple, que mide la probabilidad de que cualquier individuo de la población muera por una enfermedad. Se calcula dividiendo el número de muertes por una enfermedad entre la población total.
Por ejemplo, si hubo 10 muertes en una población de 1.000 individuos, la tasa bruta de mortalidad sería [10/1.000] es decir, 1 %.
Otro indicador a tener en cuenta es la tasa de letalidad por infección, la cual se calcula como el número de muertes por una enfermedad, dividido por el número total de casos; entonces, si 10 individuos mueren por una enfermedad y 500 la padecen, tasa de letalidad por infección es: (10/500) es decir, 2 %. Por ende, se necesita el número total de casos y el número total de muertes.
Sin embargo, hay que tener en cuenta que se desconoce el número total de casos de COVID-19 debido a que no todas las personas con COVID-19 se someten a las diferentes pruebas diagnósticas, y por ende, este indicador no se puede calcular con precisión (23-25).
Velocidad de duplicación de los casos
La velocidad de duplicación de los casos es un factor fundamental en el análisis de las pandemias porque mide el tiempo a partir del cual se duplica el número de pacientes afectados. Por ejemplo, si hoy el número de pacientes infectados fue de 1.000, y hace 3 días fue de 500, entonces podemos decir que el tiempo necesario para duplicar el número de casos es de 3 días (para COVID-19 se ha calculado en 5-7 días). Sin embargo, esto es totalmente cambiante y es muy difícil predecir dicho cambio a futuro; es más, para COVID-19 el cambio es exponencial y no lineal, y debe pensarse siempre de esta forma, ya que si comenzamos a “linealizar” (sic.) una función que es exponencial (al evaluarla de manera intuitiva), caeríamos en un tipo de sesgo conocido como “sesgo de crecimiento exponencial” (25-27).
Estrategias de intervención en pandemias
Cuando los virus pandémicos aparecen, puede haber varias “olas” de brotes con un intervalo de 3 a 9 meses entre ellas, lo que sugiere que los programas de prevención que involucran vacunas o medicamentos antivirales deben ser implementados más extensamente para la segunda ola, en especial, cuando no ha habido exposición previa conocida al agente (28).
Las acciones de prevención dirigidas a identificar de forma oportuna el brote inicial y a reforzar la vigilancia epidemiológica, permitirán tener una respuesta más oportuna. Entre las estrategias de intervención utilizadas en las pandemias.
Se destacan medidas farmacológicas y no farmacológicas, a saber:
- Medidas farmacológicas: uso de vacunas, medicamentos antivirales y no antivirales.
- Medidas de barreras físicas: lavado de manos, uso de máscaras, alcohol, guantes, batas, etc.
- Aislamiento: es la separación de personas con una enfermedad infecciosa específica, en sitios como el hogar, hospitales, etc.
- Cuarentena: es la separación y restricción del movimiento de un grupo de personas que no ha desarrollado la enfermedad, pero que se ha expuesto al agente infeccioso.
- Detección en los diferentes puertos de entrada: aeropuertos, terminales de transporte, puertos fluviales, etc.
- Distanciamiento social: es la separación espacial de al menos un metro entre los infectados y los no infectados. Esta medida abarca también el distanciamiento social en el lugar de trabajo.
Para COVID-19 hay dos tipos de intervenciones posibles en el momento:
- Mitigación: esta intervención se enfoca en desacelerar y ralentizar la propagación de la epidemia, aunque no siempre la detiene. Su propósito es disminuir la demanda máxima de atención médica, y proteger a los individuos con mayor riesgo de seriedad de la enfermedad.
- Supresión: su objetivo es revertir el crecimiento de la epidemia, es decir, llevar el R0 a un valor <1,0.
El Imperial College de Londres describió muy recientemente cinco medidas de salud pública que, ante la ausencia de vacunas y tratamientos farmacológicos efectivos, podrían ayudar a frenar la propagación del COVID-19. Estas medidas, solas o en combinación, serían aplicables por ahora para el Reino Unido y los Estados Unidos, pero podrían eventualmente extrapolarse a nuestro medio (29). Las medidas son: aislamiento de casos en el hogar, cuarentena domiciliaria, distanciamiento social de las personas >70 años, cierre de escuelas y universidades.
Al modelar los datos disponibles, descubrieron que las combinaciones darían como resultado una de dos situaciones:
- En la primera (mitigación), las intervenciones podrían retrasar la propagación de la infección, pero no interrumpirían por completo su propagación. Esta estrategia reduciría la demanda en el sistema de salud, y al mismo tiempo protegería a aquellos con mayor riesgo de enfermedad grave. Para este primer escenario, se estimaron 250.000 muertes (teniendo en cuenta que este valor es 50 % menor de lo que se presentaría sin la intervención) y, por lo tanto, colapsaría igualmente su sistema de salud.
- En la segunda (supresión), las intervenciones podrían interrumpir la transmisión y reducir el número de casos a niveles bajos. Pero, en el instante en que estas intervenciones se ‘relajen’ en el tiempo, se pronostica un aumento en el número de casos, a menos que las intervenciones se pudieran mantener constantes en el tiempo.
Para ambas intervenciones, se puede predecir que para un R0 inicial de 2,6 las estrategias como el distanciamiento social, bajaría el R0 a un valor menor de 1,0 (al reducir el número promedio de contactos diarios en > 70 %) (29,30).
Recientemente, se realizó una revisión de medidas como la cuarentena sola o en combinación con otras medidas de salud pública para controlar el COVID-19; en ella, y teniendo en cuenta que la certeza de la evidencia se consideró baja a muy baja, según “GRADE”, se encontró un efecto benéfico de las medidas de cuarentena simuladas (la cuarentena de individuos expuestos a casos confirmados o sospechosos evitó entre un 44 y 81 % de los casos incidentes, y entre el 31y 63 % de las muertes, en comparación con ninguna medida.
Asimismo, se encontró que entre más pronto se apliquen las medidas de cuarentena, mayor será el ahorro en términos de inversión poblacional.
Cuando se evaluaron los efectos de una cuarentena con otras medidas de prevención y control, tales como el cierre de escuelas, restricciones de viajes y distanciamiento social, se evidenció un mayor efecto en la reducción de nuevos casos, de transmisiones y muertes, que con las medidas individuales aisladas (31).
(Lea También: Interpretación de la Gasometría Arterial en la Acidosis Metabólica)
Intervenciones para Colombia y escenarios hipotéticos
Las intervenciones como mitigación y supresión son las mejores herramientas con las que contamos actualmente. Es de esperar que medidas más intensivas, como la supresión, sean difíciles de mantener a lo largo del tiempo, ya que el ser humano requiere interacción social, laboral, física, espiritual, religiosa, etc.
Por lo tanto, aunque se prevé que las intervenciones en salud pública aplanen la curva de la pandemia, hasta tanto no se disponga de una vacuna o de tratamientos efectivos para tratar la infección, lo lógico es que se presente un nuevo “brote” (o varios) semanas o meses después de que la sociedad decida continuar con su vida (un fenómeno que puede definirse como de “relajación” o de “agotamiento” del individuo y de la comunidad ante las recomendaciones de aislamiento social, distanciamiento, etc.).
Por lo anterior, una estrategia adicional podría ser
Implementar dichas medidas de manera alterna, por ejemplo, hacer un distanciamiento social durante 2 o 3 semanas, alternando con un periodo de liberación controlada de la población durante 1 o 2 semanas, siguiendo medidas como el uso de tapabocas, higiene de manos, evitar conglomeraciones, etc., seguido nuevamente por otro periodo de distanciamiento social.
Esta estrategia para COVID-19 no ha sido testeada en estudios comunitarios o ecológicos, pero es una alternativa más viable que el distanciamiento social permanente. Este esquema tendría que ser evaluado cada 2 o 3 semanas, para poder medir el impacto de la medida.
Otra estrategia es que a través de un aislamiento social específico (estratificado por riesgo individual, y no a toda la población), es decir, solamente de la población de mayor riesgo (adulto mayor, comorbilidades de base, etc.) permitiendo que la población laboralmente activa, siga laborando bajo recomendaciones estrictas de cuidado (uso de tapabocas, lavado de manos, etc.), evitando las aglomeraciones, lo que implicaría que se deben regular actividades como: asistencia a eventos masivos, uso de los diferentes medios de transporte público, etc.) (32).
Finalmente, se debe tener en cuenta que en Colombia, el trabajo informal según el DANE (2019) es del 47,5 % (33), por ello, las grandes preguntas son: ¿quién asumiría los gastos y el impacto de no producir, no laborar, no estudiar, etc.?, somos una sociedad que puede soportar cuarentenas prolongadas?, estamos preparados para una gran recesión económica? Probablemente, la última estrategia, es decir el aislamiento social específico y estratificado por riesgo individual, sea la más viable.
De acuerdo con lo anterior, se podrían presentar en Colombia tres escenarios hipotéticos:
- Escenario 1: se afecta un número muy grande de la población, ya que la relajación o el agotamiento social ante las recomendaciones y medidas de salud pública (lo cual haría que la infección se propague rápidamente) harían colapsar al sistema de salud, y no se podría brindar la atención necesaria a aquellos que la requerirían; por ende, la tasa de letalidad se elevaría considerablemente, no solo por COVID-19, sino también por otras condiciones que requerirían manejo hospitalario y no podrían recibir la atención necesaria.
Lo anterior podría, potencialmente, originar inmunidad de rebaño y protección al grupo poblacional que no logra infectarse por COVID-19. - Escenario 2: se afecta un número muy grande de la población y, a mediano plazo las intervenciones farmacológicas podrían, eventualmente, reducir el número de casos, especialmente aquellos que requieren hospitalización. Aun así, el sistema de salud ya estaría colapsado.
- Escenario 3: que se aplique la “teoría de juegos” en especial el llamado “dilema del prisionero” (34). En este, se analizan los incentivos que tienen dos sospechosos de un crimen para delatar a su compañero o proclamar su inocencia. Se trata de un juego no cooperativo, con suma no nula y de la categoría equilibrio de Nash; el equilibrio de Nash es una situación en la que los jugadores no tienen ningún incentivo para cambiar su estrategia, teniendo en cuenta las decisiones de sus oponentes. Gracias a este ejercicio, podemos comprender la dificultad que pueden tener dos personas para cooperar, incluso si esa cooperación fuera la mejor opción para las dos.
En la mayoría de sus versiones, es un juego simétrico, es decir, los castigos de cada prisionero son los mismos (35). Para nuestra situación actual, el “dilema del prisionero” se aplicaría de la siguiente forma, asumiendo que una decisión entre dos individuos puede aplicarse a una población específica:
Dos individuos (Juan y Pedro) podrían no cooperar con las medidas de intervención para frenar de alguna forma la pandemia por COVID-19, aunque parezca que lo mejor para ambos sea hacerlo; habría, entonces, dos categorías para Juan y Pedro, y cada una de estas categorías reflejaría un impacto para toda la población. Estas opciones serían:
- Juan es “juicioso” (acata y adopta las normas y las recomendaciones de intervención no farmacológica para COVID-19) y, Juan no lo es (hace exactamente lo contrario que hace Juan el “juicioso”).
- Las mismas dos categorías las tendría Pedro (“juicioso” o “no juicioso”).
Entonces, el dilema se puede plantear de diversas formas y en distintos escenarios, con ganancias mayores o menores para Juan o Pedro, y, lógicamente, para la población. Considerando, por ejemplo, que se deben aislar ambos, siendo asintomáticos pero contagiados por el SARS-CoV-2, la única opción en la que ganamos todos, es que Juan y Pedro sean “juiciosos”; por ende, en cualquier otra opción, todos perdemos (Figura 5).
En los primeros dos escenarios, se afectaría un número importante de la población, pero en el primero, se plantea un horizonte “cataclísmico” no tanto por el número total de muertes, sino por la forma como quedaría nuestro sistema de salud: exangüe. En el segundo escenario, el sistema de salud también quedaría exangüe, pero con una magnitud teórica o esperada menor que en el primero. De una u otra forma, perderíamos sin duda ante COVID-19.
En el tercer escenario, se demuestra que la única opción viable que tenemos es que todos, sin excepciones, pensemos y decidamos como un solo ser, como una sola alma. Esta hipótesis nos reta a levantarnos y recuperarnos, a implementar aspectos de flexibilidad ideológica, política y religiosa, tolerancia, amor mutuo, respeto, empatía y compasión; aspectos de difícil consecución en conjunto, pero no imposibles.
Conflictos de interés
Los autores declaramos no tener conflictos de interés.
Referencias
-
1. Wuhan seafood market pneumonia virus isolate Wuhan- Hu-1, complete genome. 23 de enero de 2020- [Internet] Ncbi.nlm.nih.gov. 2020 [consultado: 17 de marzo de 2020]. Disponible en: http://www.ncbi.nlm.nih.gov/nuccore/MN908947.3
-
2. Novel Coronavirus (2019-nCoV) situation reports [Internet]. Organización Mundial de la Salud. 2020 [consultado 16 de marzo de 2020]. Disponible en: https://www.who.int/emergencies/diseases/novel-coronavirus-2019/situation-reports.
-
3. Paules CI, Marston HD, Fauci AS. Coronavirus Infections— More Than Just the Common Cold. JAMA [Internet]. 2020 [consultado10 de marzo de 2020]323(8):707.; Disponible en: https://jamanetwork.com/journals/jama/fullarticle/2759815.
-
4. Cyranoski D. Mystery deepens over animal source of coronavirus. Nature. 2020;579(7797):18-19.
-
5. Cui J, Li F, Shi Z-L. Origin and evolution of pathogenic coronaviruses. Nat Rev Microbiol. 2019;17(3):181-92.
-
6. Linton NM, Kobayashi T, Yang Y, Hayashi K, Akhmetzhanov AR, Jung S et al. Epidemiological characteristics of novel coronavirus infection: A statistical analysis of publicly available case data. medRxiv [Internet] 2020 consultado 18 de Marzo 2020];2020.01.26.20018754. Disponible en: https://www.medrxiv.org/content/medrxiv/early/2020/01/28/2020.01.26.20018754.full.pdf.
-
7. Riou J, Althaus CL. Pattern of early human-to-human transmission of Wuhan 2019 novel coronavirus (2019- nCoV), December 2019 to January 2020. Euro Surveill. 2020;25(4):1-5.
-
8. Coronavirus disease (COVID-19)- Organización Mundial de la Salud [Internet]. Who.int. 2020 [consultado 14 de marzo de 2020] Disponible en: https://www.who.int/emergencies/diseases/novel-coronavirus-2019.
-
9. Principles of Epidemiology | Lesson 1 – section 11 [Internet]. Cdc.gov. 2020 [consultado 14 de agosto de 2020]. Disponible en: https://www.cdc.gov/csels/dsepd/ss1978/lesson1/section11.html.
-
10. Madad S, Moskovitz J, Boyce MR, Cagliuso NV, Katz R. Ready or Not, Patients Will Present: Improving Urban Pandemic Preparedness. Disaster Med Public Health Prep. 2020;:1-4.
-
11. Koonin LM. Novel coronavirus disease (COVID-19) outbreak: Now is the time to refresh pandemic plans.J Bus Contin Emer Plan. 2020;13(4):1-15.
-
12. Hamer WH. Epidemic disease in England—the evidence of variability and of persistency of type. Lancet. 1906;1:733-39.
-
13. Peeples L. Rethinking herd immunity. Nat Med. 2019;25(8):1178-80.
-
14. Wallinga J, Lipsitch M. How generation intervals shape the relationship between growth rates and reproductive numbers. Proc Biol Sci.2007;274(1609):599-604.
-
15. Liu QH, Ajelli M, Aleta A, Merler S, Moreno Y, Vespignani A. Measurability of the epidemic reproduction number in data-driven contact networks. Proc Natl Acad Sci U S A. 2018;115(50):12680-12685.
-
16. Fox JP, Elveback L, Scott W, Gatewood L, Ackerman E. Herd immunity: basic concept and relevance to public health immunization practices. Am J Epidemiol. 1971;94(3):179-89.
-
17. Marcus C, Pontasch J, Duff J, Khambadkone T, Fink B, et al. Developing “Herd Immunity” in a Civilian Community Through Incorporation of “Just-In-Time” Tourniquet Application Training. Prehosp Disaster Med. 2019;34(5):481-485.
-
18. Dudley MZ, Privor-Dumm L, Dubé È, MacDonald NE. Words matter: Vaccine hesitancy, vaccine demand, vaccine confidence, herd immunity and mandatory vaccination. Vaccine. 2020;38(4):709-711.
-
19. Schwingel JM. Exploring Infectious Disease Outbreaks and Herd Immunity Through Simulations with a Visual Appeal. J Microbiol Biol Educ. 2018;19(2).: jmbe-19-85.
-
20. Sanche S, Lin YT, Xu C, Romero-Severson E, Hengartner N, Ke R. High Contagiousness and Rapid Spread of Severe Acute Respiratory Syndrome Coronavirus 2. Emerg Infect Dis. 2020;26(7):1470-1477..
-
21. Moghadas SM, Shoukat A, Fitzpatrick MC, Wells CR, Sah P, Pnadey A et al. Projecting hospital utilization during the COVID-19 outbreaks in the United States. Proc Natl Acad Sci 2020;117(16):9122-9126.Onder G, Rezza G, Brusaferro S. Case-Fatality Rate and Characteristics of Patients Dying in Relation to COVID-19 in Italy. JAMA. 2020;..
-
22. Yang S, Cao P, Du P, Wu Z, Zhuang Z, Yang L et al. Early estimation of the case fatality rate of COVID-19 in mainland China: a data-driven analysis. Ann Transl Med. 2020;8(4):128-128..
-
23. Leung C. Clinical features of deaths in the novel coronavirus epidemic in China. Rev Med Virol. 2020;30(3)..
-
24. Li LQ, Huang T, Wang YQ, Wang ZP, Liang Y, Huang T et al. 2019 novel coronavirus patients’ clinical characteristics, discharge rate, and fatality rate of meta-analysis. J Med Virol. 2020;92(6):577-583.
-
25. Chowell G, Viboud C. Is it growing exponentially fast? Impact of assuming exponential growth for characterizing and forecasting epidemics with initial near-exponential growth dynamics. Infect Dis Model. 2016;1(1):71-8.
-
26. Jung SM, Akhmetzhanov AR, Hayashi K, Linton NM, Yang Y, Yuan B et al. Real-Time Estimation of the Risk of Death from Novel Coronavirus (COVID-19) Infection: Inference Using Exported Cases. J Clin Med. 2020;9(2):523.
-
27. Madhav N, Oppenheim B, Gallivan M, Mulembakani P, Rubin E, Wolfe N. Pandemics: Risks, Impacts, and Mitigation. En: Jamison DT, Gelband H, Horton S, Jha P, Laxminarayan R, Mock CN-et al, ed. por Disease Control Priorities [Internet], 3a edición.. Washington DC: The World Bank; 2017[consultado 18 de marzo de 2020]. P.315-345. Disponible en: http://dcp-3.org/sites/default/files/chapters/DCP3%20Volume%209_Ch%2017.pdf Ferguson NM, Laydon D, Nedjati-Gilani G, Imai N, Ainslie K, et al. On behalf of the Imperial College COVID- 19 Response Team. Impact of non-pharmaceutical interventions (NPIs) to reduce COVID-19 mortality and healthcare demand. [Internet]. Imperial.ac.uk.2020 [consultado 25 de Marzo de 2020]. Disponible en: https://www.imperial.ac.uk/media/imperial-college/medicine/sph/ide/gida-fellowships/Imperial-College-COVID19-NPI-modelling-16-03-2020.pdf
-
28. Jarvis CI, Van Zandvoort K, Gimma A, Prem K, CMMID COVID-19 working group, et al. Quantifying the impact of physical distance measures on the transmission of COVID-19 in the UK.[Internet]. 2020 [consultado 13 de abril de 2020]; Disponible en: https://www.researchgate.net/publication/340427835_Quantifying_the_impact_of_physical_distance_measures_on_the_transmission_of_COVID-19_in_the_UK.020].
-
29. Nussbaumer-Streit B, Mayr V, Dobrescu AIulia, Chapman A, Persad E, et al. Quarantine alone or in combination with other public health measures to control COVID-19: a rapid review. Cochrane Database of Systematic Reviews 2020; 4(4):CD013574.
-
30. Ahmed F, Zviedrite N, Uzicanin A. Effectiveness of workplace social distancing measures in reducing influenza transmission: a systematic review. BMC Public Health. 2018;18(1):518..
-
31. DANE. Medición de empleo informal y seguridad social. Trimestre móvil noviembre 2019 – enero 2020. Boletín Técnico Gran Encuesta Integrada de Hogares (GEIH). [Internet] Departamento Nacional de Estadística. 2020. [consultado 24 de Marzo de 2020]. Disponible en: https://www.dane.gov.co/files/investigaciones/boletines/ech/ech_informalidad/bol_ech_informalidad_nov19_ene20.pdf
-
32. Cardinot M, Griffith J, O’Riordan C, Perc M. Cooperation in the spatial prisoner’s dilemma game with probabilistic abstention. Sci Rep. 2018;8(1):14531. .
-
33. Babajanyan SG, Melkikh AV, Allahverdyan AE. Leadership scenarios in prisoner’s dilemma game. Physica A: Statistical Mechanics and its Applications. 2020;545:123020.
Recibido: Abril 20, 2020
Aceptado: Mayo 18, 2020
Correspondencia:
Hernando Vargas-Uricoechea
hernandovargasuricoechea@gmail.com
hernandovargas@unicauca.edu.co

CLIC AQUÍ Y DÉJANOS TU COMENTARIO