Anatomía e histología del Hueso
 El esqueleto es un sistema altamente especializado que de manera muy dinámica se regenera continuamente.
El esqueleto es un sistema altamente especializado que de manera muy dinámica se regenera continuamente.
Contiene células –osteoblastos, osteoclastos, osteocitos y células de lineamiento- matriz de tejido conjuntivo mineralizada y no mineralizada, y varios espacios como el correspondiente a la medula ósea, canales para los vasos sanguíneos, canalículos y lagunas.
Un proceso de modelación – que con el fin de lograr su forma y tamaño finales esculpe el hueso removiendo tejido de un lado para depositarlo en otro- se realiza durante el crecimiento y desarrollo.
La regeneración del esqueleto ya maduro se llama remodelación, en el cual se reemplaza hueso viejo por nuevo, pero en el mismo sitio; cada década disponemos de un esqueleto completamente regenerado.
El 70% del tejido óseo está constituido por cristales inorgánicos de hidroxi-apatita y el 30% por matriz orgánica u osteoide, constituido fundamentalmente por colágeno (rico en hidro-prolina, prolina y glicina).
La estructura macroscópica del hueso se divide en esponjosa –localizada en las metáfisis de los huesos largos- constituida por finas espículas óseas denominadas trabéculas y cortical -hueso compacto- localizada en la corteza y diáfisis de los huesos largos.
El hueso está envuelto por el periostio (excepto la porción intra-articular, que está cubierta por la membrana sinovial o por cartílago), mientras que en la superficie interna se encuentra el endostio.
Hueso compacto
El hueso compacto constituye la mayor parte de la diáfisis de los huesos largos así como de la parte externa de todos los huesos, sirviendo de protección y soporte.
A nivel de organización, la unidad estructural del hueso se llama ostión o Sistema de Havers; esta es una estructura irregular , cilíndrica, con ramificaciones; usualmente tiene la dirección del eje largo del hueso y tiene un canal central o canal haversiano, alrededor del cual hay capas fibrilares concéntricas, dentro de la matriz fibrilar están las lagunas, dentro de las que están los osteocitos, comunicadas entre sí por canalículos. A través de los cuales hay transporte de líquidos y que sirven de comunicación entre el hueso y los líquidos corporales
Los canales de Havers están conectados con otros llamados de Volkmann, que perforan el periostio. Ambos canales son utilizados por los vasos sanguíneos, linfáticos y nervios para extenderse por el hueso. Las restantes láminas entre ostiones se llaman láminas intersticiales.
A diferencia del compacto, el hueso esponjoso no contiene ostiones, es el principal constituyente de las epífisis de los huesos largos y del interior de muchos huesos.
Las trabéculas son la parte más activa metabólicamente y están recubiertas por una membrana endóstica altamente celular compuesta de osteoblastos. Los cuales elaboran osteoide y la enzima fosfatasa alcalina; los osteoblastos son responsables de la formación de hueso, y al terminar esta función se convierten en osteocitos que se encargan del mantenimiento óseo.
Durante la osteólisis, la membrana celular osteoblástica que cubre las trabéculas se rompe y las células se agrupan formando los osteoclastos, células multinucleadas. La membrana endóstica regula el metabolismo óseo y se encarga de la nutrición del órgano.
Tipos de células óseas
Osteoprogenitoras.
No especializadas derivadas del mesénquima, se encuentran en la capa interna del periostio, en el endostio y en los canales del hueso que contienen los vasos sanguíneos. A partir de ellas se generan los osteoblastos y los osteocitos
Osteoblastos.
Células de forma cúbica, citoplasma basófilo y ricas en una isoenzima específica de la fosfatasa alcalina.
Los pre-osteoblastos son células madre mesenquimales multipotenciales, de donde también se originan las células del estroma medular óseo, condrocitos, miocitos y adipositos, y se hallan en contacto directo con las superficies óseas formando grupos compactos de una sola capa de espesor.
Sintetizan el componente orgánico de la matriz ósea (colágeno tipo I, proteoglicanos, proteínas implicadas en la adhesión celular, osteocalcina y factores de crecimiento) y controlan el depósito de las sales minerales.
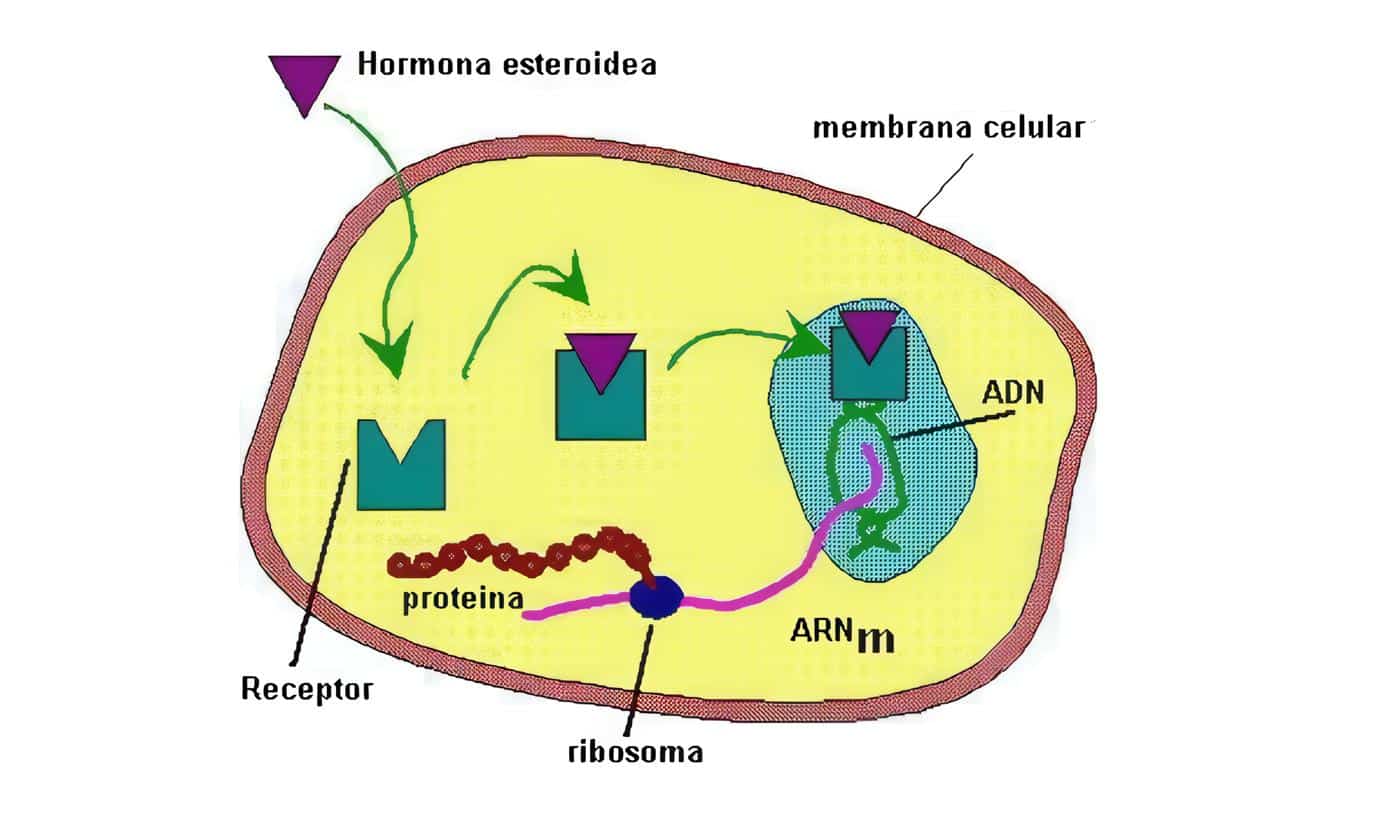
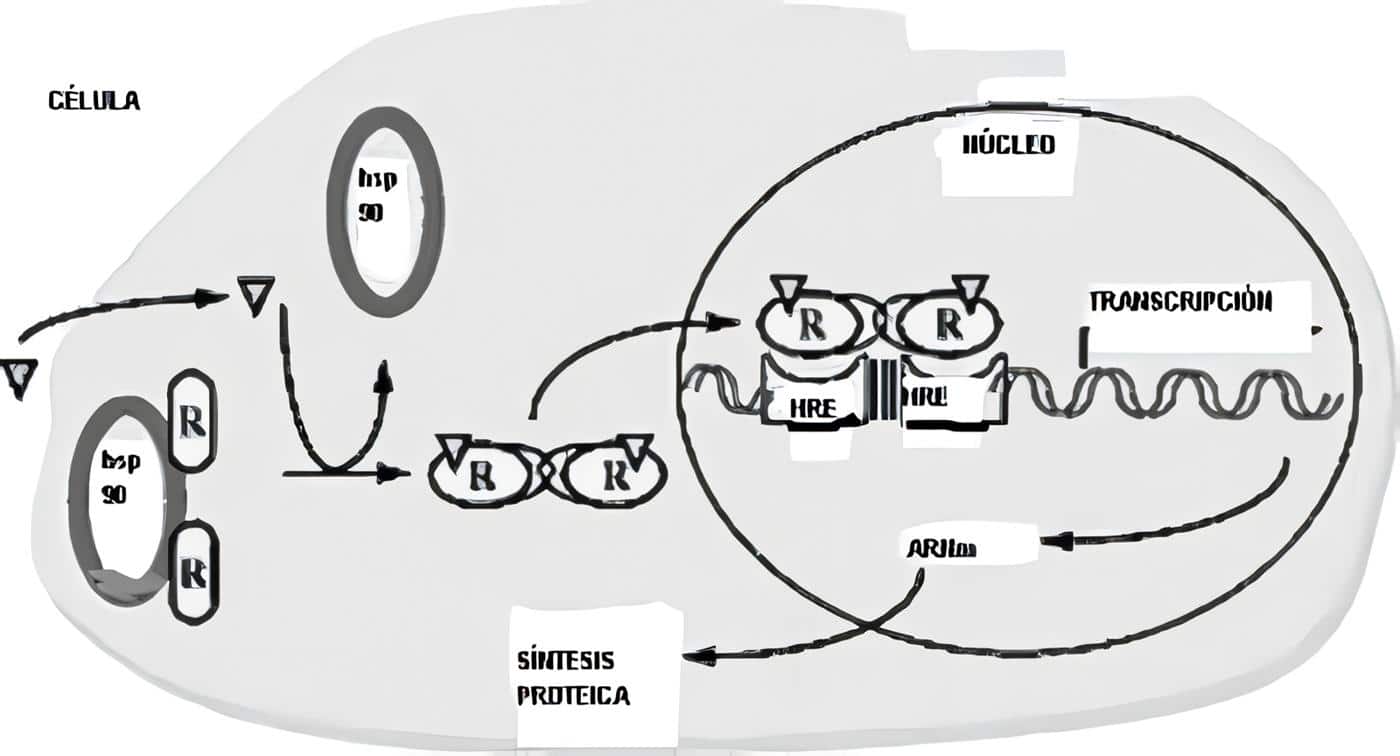
El factor sistémico más potente que induce la diferenciación y proliferación de los osteoblastos es la hormona paratiroidea (PTH), pues poseen receptores para ella; sin embargo, algunos de los efectos de la hormona son probablemente mediados por factores locales. Los osteoblastos pasan sucesivamente por tres estadios funcionales:
-
- Proliferación celular y síntesis de los componentes orgánicos de la matriz ósea
- Maduración de la matriz ósea
- Depósito de mineral.
- A medida que segregan los materiales de la matriz ósea, esta los va envolviendo, convirtiéndolos en osteocitos
(Lea También: Metabolismo Mineral en Fisiología Endocrina)
Osteocitos.
Son células óseas maduras derivadas de los osteoblastos que constituyen la mayor parte del tejido óseo.
Al igual que los osteoblastos han perdido la capacidad de dividirse. Los osteocitos no segregan materiales de la matriz ósea y su función es la mantener las actividades celulares del tejido óseo como el intercambio de nutrientes y productos de desecho.
Osteoclastos:
Son células multinucleadas de citoplasma acidófilo y ricas en anhidrasa carbónica y fosfatasa ácida resistente al tartrato; derivados de la célula madre hematopoyética de la línea monocito/macrófago, se asientan sobre la superficie del hueso y proceden a la destrucción de la matriz ósea (reabsorción ósea).
En el desarrollo de los osteoclastos participan varias citoquinas, como IL-1, IL-3, IL-6, IL-11, el factor inhibidor de la leucemia, oncostatina M, factor neurotrópico ciliar, TNF, GM-CSF, M-CSF, siendo inhibido dicho desarrollo osteoclástico por la IL-4, IL-10, IL-18 e interferon.Los osteoclastos reabsorben el hueso en dos fases.
Primero solubilizan el mineral y luego digieren la matriz orgánica y son activados por interacciones entre integrinas, selectinas y cadherinas y proteínas transmembrana.
Metabolismo óseo
Durante la osteólisis o reabsorción ósea se forma una cavidad endocondrial o membranosa de la cual se remueve tanto la matriz como la parte mineral óseas.
Después de varios meses este proceso destructivo cesa y se empieza a formar un nuevo ostión con la elaboración de capas concéntricas de osteoide, que crecen hacia adentro del ostión, haciendo el canal haversiano cada vez más estrecho; esta matriz ósea es originalmente descalcificada y permanece así de cuatro a ocho días.
Luego, debido a un cambio en la matriz, esta empieza a calcificarse; al ser desplazada el agua del osteoide, la rata de calcificación disminuye. Una vez que el hueso se calcifica completamente, empieza de nuevo la osteólisis, inicalmente llevada a cabo por osteocitos maduros y luego por osteoclastos.
 Sabemos que la masa ósea alcanza su máximo pico aproximadamente 10 años después que se ha terminado su crecimiento lineal, inicia su caída alrededor de los 40 años y alcanza su máximo pico de disminución alrededor de los 80 años.
Sabemos que la masa ósea alcanza su máximo pico aproximadamente 10 años después que se ha terminado su crecimiento lineal, inicia su caída alrededor de los 40 años y alcanza su máximo pico de disminución alrededor de los 80 años.
El pico de masa ósea máximo se alcanza alrededor de los 30 años y es menor en las mujeres que en los hombres y de éstos más bajo en las personas de raza blanca, presentando una fase acelerada de pérdida entre los primeros 5 a 10 años después de la menopausia. Siendo más rápida en las que han presentado una menopausia precoz, tanto en forma espontánea como inducida.
Se ha estimado que las mujeres perderán el 35% de su hueso cortical y el 50% del trabecular. Mientras que los hombres solamente dos tercios de estos valores.
La mitad de estas pérdidas de hueso trabecular estaría relacionada con la menopausia y el resto con factores inherentes al mismo proceso de envejecimiento. Aún permanece controvertido identificar el momento en el cual se inicia la pérdida ósea, siendo similar para los dos tipos de hueso.
El proceso de remodelamiento ocurre en paquetes pequeños (unidades multicelulares básicas o BMU) en todo el esqueleto, pero la que ocurre en cada paquete está anatómica y cronológicamente separada una de otra, por control local de factores autocrinos o paracrinos generados en el micro ambiente óseo.
La resorción ósea osteoclástica es seguida por la formación ósea osteoblástica. La formación del nuevo hueso – unidad ósea estructural- se debe a señales de estímulo producidas por células locales en el mismo ambiente del osteoclasto, que atraen osteoblastos al sitio de reabsorción e inician la reparación (quemotaxis, proliferación y diferenciación de oteoblastos, mineralización del hueso y finalización de la actividad osteoblástica).
La interleucina-1 es responsable en la fase inicial estimuladora de la resorción osteoclástica, reacción que es mediada en parte por prostaglandinas.
Estadísticas vitales de la remodelación ósea adulta
(Adaptado de Manolagas)
- Vida media de la BMU: 6 a 9 meses
- Volumen óseo reemplazado por una BMU: 0.025 mm3
- Vida media de un osteoclasto: dos semanas
- Vida media de un osteoblasto: tres meses
- Intervalo de tiempo entre dos remodelaciones del mismo sitio: dos a cinco años
- Regeneración esquelética: diez por ciento anual