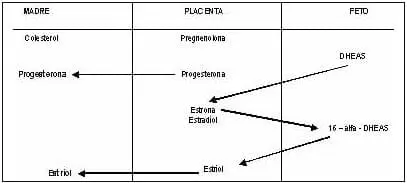
Placenta como un Órgano Endocrino
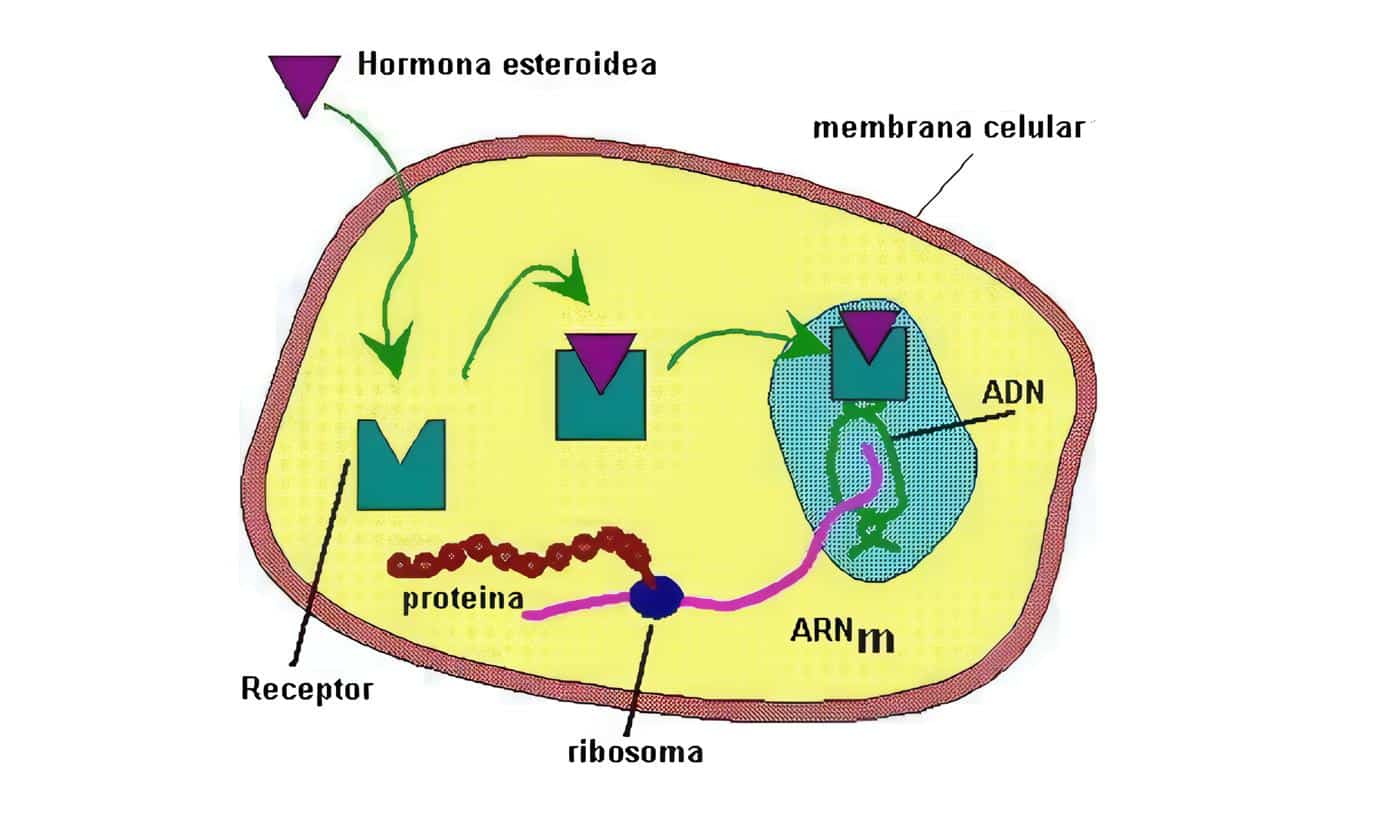
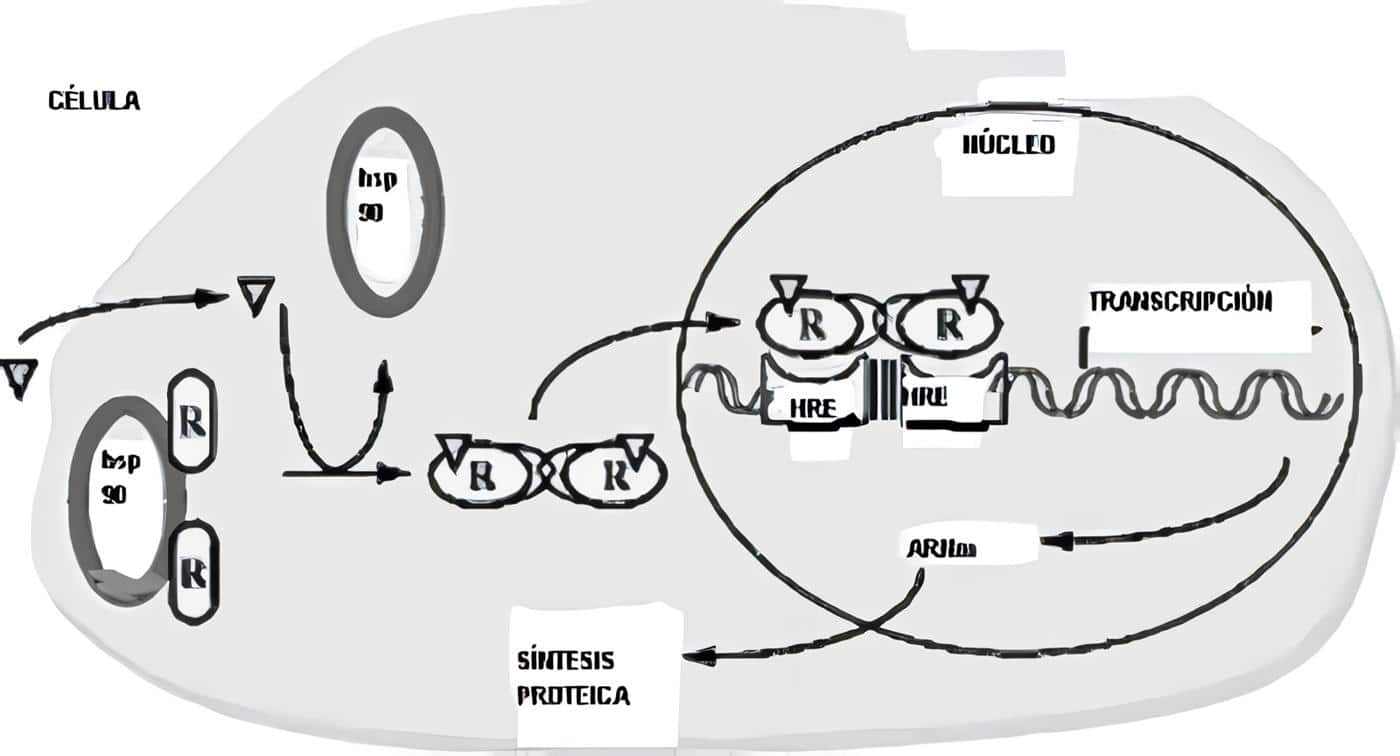
Un concepto de reciente aparición pero que cada vez toma mayor fuerza es que la placenta no sólo actúa como u órgano que permite paso de sustancias de la madre la feto y viceversa, sino que es un órgano neuroendocrino, ya que muestra la producción local de diferentes sustancias similares a neurohormonas que son capaces de actuar de manera endocrina, paracrina y autocrina y contribuyen en la regulación de la secreción de otras sustancias, incluyendo hormonas hipofisiarias de la madre y el feto.
El trofoblasto es el tejido funcional de la placenta, ya que es el principal sitio de producción de hormonas y proteínas y posee dos tipos de células especializadas, el citrofoblasto y el sincitiotrofoblasto.
El proceso de diferenciación celular del citotrofoblasto a sincitiotrofoblasto no es bien conocido, pero se cree que es mediado por la HCG y una variedad de factores de crecimiento. La superficie del sincitiotrofoblasto está en contacto con la circulación materna, mientras que el citotrofoblasto mira hacia el lado fetal de la placentea.
La producción placentaria de hormonas proteicas ya no se considera autónoma; los estudios in vitro han demostrado que existe una regulación endógena de sus productos hormonales, simulando una unidad hipotálamo-hipófisis-órgano blanco en miniatura. Los substratos que llegan a la placenta pueden regular la producción hormonal.
La mayoría de análogos de las hormonas hipotalámicas se producen en la capa citotrofoblástica de la placenta.
Entre ellos se encuentran la GnRH y su precursor el péptido asociado a la GnRH (GAP), el factor inhibidor de la liberación de somatotropina, la CRH, la TRH y los opioides endógenos. En ratas se ha demostrado la presencia de hormona liberadora de hormona de crecimiento, hallazgo que no ha sido corroborado en humanos.
El eje gonadotrópico está representado en la placenta por la GnRH y la gonadotropina coriónica, HCG. La presencia de GnRH en la placenta humana fue reportada por primera vez en 1975 por el grupo de Gibbons. Este péptido similar a la GnRH aumenta la secreción de HCG a través del estímulo en la producción de las subunidades alfa y beta.
Su liberación está bajo el control de las prostaglandinas E2 y F2 y la adrenalina que la aumentan, probablemente actuando a través del AMPc. La insulina y el péptido intestinal vasoactivo también pueden estimular la GnRH placentaria en forma dependiente de la dosis. A su vez, la GnRH regula la esteroidogénesis placentaria y la liberación de prostaglandinas.
La HCG fue la primera hormona proteica placentaria descrita.
En 1927 Ascheim y Zondek hallaron una sustancia en la orina de mujeres embarazadas que inicialmente se creyó era producto de la hipófisis materna, pero estudios posteriores demostraron su origen placentario. Biológica e inmunológicamente es similar a la LH hipofisiaria. Se cree que es producida por la capa del sincitiotrofoblasto más que del citotrofoblasto.
Durante el embarazo normal el trofoblasto primitivo produce HCG en un estadío muy temprano. Puede ser detectada entre 8 y 10 días después de la ovulación tan pronto se ha producido la implantación. La concentración de HCG aumenta hasta los 80 o 90 días de gestación y a partir de entonces disminuye hasta una meseta que se mantiene durante el resto del embarazo.
(Lea También: Regulación Endocrina de la Lactancia)
Se sabe que uno de los papeles más importantes que juega esta hormona es el luteotrópico:
Logrando mantener el cuerpo lúteo lo cual posibilita la producción de progesterona necesaria para el desarrollo decidual hasta que la placenta asume el control.
Puede contribuir también en la regulación de la producción de otros esteroides en el feto, especialmente la DHEAS y la testosterona. Estudios in vitro han demostrado que la HCG puede inhibir la función de los linfocitos, por lo cual puede intervenir en la modulación de la respuesta inmune durante el embarazo.
Interviene también en la síntesis y secreción de otras hormonas peptídicas. Se sabe que gran parte del aumento observado de la actividad tiroidea durante el embarazo es el resultado de la estimulación de la HCG, responsable del hipertiroidismo transitorio observado durante el primer trimestre, especialmente en embarazos gemelares y molas hidatiformes. Se especula sobre su papel en la autorregulación de las células del sincitiotrofoblasto para la síntesis de las otras hormonas.
La liberación placentaria de GnRH y HCG en parte es regulada por la secreción de inhibinas, activina y folistatina. Se sabe, por lo menos en cultivos celulares, que mientras la activina estimula, las inhibinas disminuyen la secreción de estas dos hormonas placentarias.
A su vez la GnRH y la HCG estimulan la síntesis de inhibinas. Tanto inhibinas como activina también se encuentran presentes en el líquido amniótico y aunque se desconoce su función se ha visto como la activina A se eleva de manera importante en embarazos complicados con preeclampsia, parto pretérmino y diabetes gestacional.
En la placenta también se encuentra producción de la hormona liberadora de corticotropina (CRH).
La estructura de la hormona producida en la placenta es exactamente igual a la hipotalámica. Su RNA mensajero aumenta en forma importante en las últimas cinco semanas del embarazo y es paralelo al aumento en los niveles de CRH en la circulación materna.
Los glucocorticoides aumentan su síntesis en la placenta. Aunque se puede encontrar tanto en el citotrofoblasto como en el sincitiotrofoblasto, su principal localización es en la capa del sincitio. Su liberación puede ser estimulada por las prostaglandinas, los neurotransmisores como la acetilcolina y la noradrenalina y péptidos como la arginina, la vasopresina, la angiotensina II y la oxitocina.
Se ha sugerido que el aumento de la CRH placentaria que precede al parto puede ser el resultado del incremento de los corticoides fetales que ocurre en ese momento. A través del estímulo de la ACTH fetal se produce un aumento de los corticoides fetales, lo cual completaría un asa de retroalimentación positiva que llevaría al comienzo del trabajo de parto.
Como derivado de la proopiomelanocortina (POMC) en la placenta se encuentra ACTH, cuya estructura es idéntica a la encontrada en la hipófisis. Su acción no es conocida pero se ha postulado que podría contribuir al estímulo de la esteroidogénesis y a reducir la resistencia vascular.
Recientemente se ha descrito otro péptido producido por la placenta y que está relacionado con la CRH, péptido que se ha llamado urocortina. Hasta el momento los estudios realizados in vitro han mostrado que esta sustancia estimula la producción de ACTH y prostaglandinas. En conjunto con la ACTH tiene un potente efecto vasodilatador sobre la circulación feto – placentaria.
El eje tirotrópico también está representado en la placenta y se encuentra una sustancia similar a la TRH, localizada principalmente en el sincitiotrofoblasto.
Se libera tanto hacia la circulación materna como fetal. Puede estimular la liberación de TSH hipofisiaria, pero especialmente en el feto, ya que en él es en el que se encuentran concentraciones más elevadas.
Aunque también se encuentra un péptido similar a la TSH, su efecto biológico es bastante débil, razón por la cual se desconoce su acción en el embarazo, aunque se postula que en algo podría contribuir a la incorporación de yodo inorgánico en la glándula tiroides fetal.
El lactógeno placentario, llamado también somatomamotrofina coriónica es una hormona proteica similar a la hormona de crecimiento. Fue aislada de la placenta a comienzos de la década de los 60 por Josimovic y MacLaren. Es sintetizada al parecer por el sincitiotrofoblasto.
Puede hallarse en el suero y la orina de mujeres que cursan con embarazos normales y con mola hidatiforme y desaparece rápidamente después del alumbramiento. Su concentración en la circulación materna se correlaciona en forma directa con el peso del feto y de la placenta, sin tener variación circadiana; sólo cantidades muy pequeñas de esta hormona ingresan a la circulación fetal.
Experimentalmente se ha demostrado que puede tener efectos promotores del crecimiento; sobre el metabolismo de lípidos y carbohidratos sus efectos son similares a los de la hormona del crecimiento, incluyendo la inhibición de la captación periférica de glucosa y la estimulación de la liberación de insulina. Produce un aumento de los ácidos grasos libres plasmáticos luego de su administración.
Su concentración va aumentando en forma progresiva durante la gestación, llegando a un nivel máximo en las últimas cuatro semanas.
Su secreción no es alterada por los mismos factores que intervienen en la secreción de hormona de crecimiento hipofisiaria, pero se ha visto que el ayuno prolongado en el segundo trimestre de embarazo y la hipoglicemia inducida por insulina aumentan la concentración de lactógeno placentario, mientras que su nivel disminuye en forma rápida ante la presencia de prostaglandina F2alfa.
Se ha sugerido que el principal efecto metabólico lo ejerce sobre la madre, asegurando que los requerimientos nutricionales del feto se hallen cubiertos. Además del efecto que ejerce sobre la secreción de IGF-I también tiene acción lactogénica.
Aunque se ha descrito la presencia de un péptido similar a la hormona liberadora de hormona de crecimiento GHRH, no tiene el control sobre la producción de hormona de crecimiento y se desconoce su verdadera acción.
Muchos otros péptidos han sido también localizados en las células de la placenta. Entre ellos se pueden citar el neuropéptido Y, la galanina, la somatostatina, la sustancia P, la oxitocina y la leptina. El neuropéptido Y se encuentra especialmente en el citotrofoblasto y el trofoblasto intermedio.
Su nivel materno se encuentra por encima del presente en mujeres no embarazadas desde el comienzo de la gestación; permanece elevado hasta el término y aumenta durante el trabajo de parto, llegando a un pico máximo con la dilatación cervical y el parto. Las concentraciones en el líquido amniótico también son elevadas y se cree que puede estimular la liberación de CRH en las células placentarias.
La leptina se produce de manera creciente durante el embarazo, alcanzando un pico hacia la semana 30.
Su producción cae rápidamente después del parto. Aunque no se conoce aún su papel exacto durante la gestación se ha visto implicado un aumento en su síntesis en preeclampsia severa. Se ha correlacionado con el peso fetal, siendo más baja su producción en fetos con retardo del crecimiento intrauterino.
No hay duda que gran parte de los misterios que la naturaleza ha encerrado en torno a la gestación se encuentran en la endocrinología del embarazo, especialmente en ese papel productor de hormonas que tiene la placenta. Es uno de los campos promisorios para la investigación en un futuro.