Caso 4
Se trata de una paciente mujer de 68 años de edad, natural y procedente de Santa Fe de Bogotá quien ingresó a la institución para cirugía oftalmológica ambulatoria con anestesia general.
Posterior al procedimiento, y durante el despertar de la anestesia en salas de recuperación, la paciente refirió dolor retroesternal severo, de tipo opresivo, no irradiado, sin asociación a otra sintomatología.
Como antecedente importante había estado hospitalizada e inmovilizada en cama, durante 4 semanas, tres meses atrás, por una discitis infecciosa de la columna lumbar con un absceso del psoas.
Es una consumidora muy importante de analgésicos automedicados y refiere ingerir de 6 a 10 tabletas diarias de 500 mg de ácido acetilsalicílico, acetaminofén y antiinflamatorios no esteroideos.
Se realizó un electrocardiograma que mostró desnivel interior del ST en la pared lateral, por lo cual se trasladó a la unidad de cuidados intensivos médicos.
Unas 5 horas más tarde le solicitaron TAC de tórax, ante la sospecha clínica de una disección de la aorta torácica.
Se realizó TAC helicoidal con contraste que mostró un gran hematoma intramural en el esófago, que se extendería desde el esfínter cricofaríngeo hasta el hiato diafragmático, contenido por la pared del esófago y sin ruptura de la misma, sin sangre ni aire libre en el mediastino y con pequeños derrames pleurales bilaterales (figura 6).
[enc_su_row][enc_su_column size=”1/2″]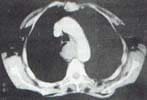 [/enc_su_column] [enc_su_column size=”1/2″]
[/enc_su_column] [enc_su_column size=”1/2″] [/enc_su_column] [/enc_su_row]
[/enc_su_column] [/enc_su_row]
Figura 6. Caso 4. (a y b). TAC helicoidal con contraste, en el que se observa un gran hematoma intramural espontáneo, de localización excéntrica, que se localiza sobre el contorno posterior y lateral izquierdo de la pared esofágica. Hay moderado efecto compresivo sobre la vía aérea en sentido anterior, particularmente sobre el bronquio fuente izquierdo.
La paciente se manejó médicamente, con analgésicos, suspensión de la vía oral y nutrición parenteral durante una semana, al cabo de la cual una TAC de control mostró una reducción casi total del hematoma, sin signos de mediastinitis, con un esófago algo dilatado y de aspecto atónito, sin signos de perforación; por ello se inició la vía oral con dieta líquida, con buena tolerancia, y posteriormente dieta sólida.
Se dio de alta a las dos semanas y presentó evolución satisfactoria durante los 3 meses de seguimiento.
Discusión
El hematoma intramural traumático del esófago, con o sin ruptura de la mucosa, es un evento raro.
Los diagnósticos diferenciales con otras emergencias torácicas como infarto agudo del miocardio, aneurisma torácico roto o patología pulmonar; son difíciles y confusos debido a que la radiografía de tórax, los exámenes de laboratorio y los electrocardiogramas son usualmente inespecíficos.
Perforación espontánea transmural del esófago
Si bien el desgarro o la perforación espontánea transmural del esófago, conocido como el Síndrome de Boerhaave, fue descrito en 1724, y Mallory y Weiss reportaron los desgarros de la mucosa esofágica en 1932 (1), el hematoma intramural del esófago tan sólo fue descrito por Williams en 1957 (2) y por Marks y Keet en 1968 (3).
En la literatura revisada por Kerr, hasta 1980, sólo 20 casos habían sido reportados (4). Su aparición ha sido relacionada con diversas situaciones clínicas, entre las cuales el trauma esofágico es una condición importante.
El trauma de esófago es debido más frecuentemente a la ingestión de sustancias o alimentos (1) (por ejemplo huesos de pescado o de pollo) o por vómito o fuerzas incohercibles, o por procesos que conlleven a un incremento de la presión intraluminal esofágica. El paladar cumple una importante función sensitiva para identificar elementos cortantes o punzantes dentro del bolo alimenticio.
Por esta razón, los pacientes con prótesis dentales o elementos de ortodoncia que recubren el paladar con material acrílico pierden esta capacidad sensitiva y pueden tener mayor riesgo de ingerir elementos potencialmente traumáticos, como huesos.
Ocasionalmente, el hematoma esofágico puede ser causado por trauma cerrado de tórax o abdomen.
Cualquiera que sea el mecanismo fisiopatológico, éste puede llevar a diferentes síndromes clínicos, todos con sus síntomas y complicaciones propias: Desgarro de Mallory Weiss, hematoma intramural con o sin ruptura de la mucosa, ruptura completa o transmural de la pared esofágica o síndrome de Boerhaave.
En virtud su situación anatómica, el esófago está bien protegido de la mayoría de las fuerzas externas traumáticas.
El diagnóstico de hematoma intramural esofágico debe sospecharse en caso de una historia específica de dolor retroesternal y disfagia. La hematemesis es un síntoma importante de ruptura de la mucosa.
Hematoma intramural
Radiológicamente, se puede observar una masa submucosa en caso de un hematoma intramural.
Si hay disrupción de la mucosa, durante el esofagograma puede observarse extravasación del medio de contraste de la luz hacia el interior de la pared, produciendo un signo en banda o en franja en la mucosa que se considera como muy característico (5).
Generalmente, las lesiones están localizadas en el lado dorsal (posterior) del esófago. A pesar del riesgo de la hemorragia, no siempre será posible evitar la endoscopia en orden de establecer un diagnóstico.
Algunos autores, sin embargo, no recomiendan el estudio endoscópico en estos pacientes, por el riesgo de aumentar el trauma sobre la mucosa y la pared esofágica (1, 4).
Traumas menores en pacientes con medicación anticoagulante
Otras etiologías que han sido reportadas están relacionadas con traumas menores en pacientes con medicación anticoagulante (ASA), ingestión de píldoras (6, 7) o de alimentos como tortillas, tacos y hojuelas de maíz (8-10), o son secundarias a instrumentaciones como dilataciones (25) o escleroterapia (26).
Se han informado algunos casos de hematomas esofágicos espontáneos, tanto en pacientes con trastornos de coagulación como en personas bajo medicación con drogas anticoagulantes como la aspirina (11-13).
Aunque el término de espontáneo ha sido cuestionado por haberse aplicado a casos relacionados con trauma alimenticio (14), sí existen reportes en la literatura de casos realmente espontáneos de esta entidad, no asociados a trauma, vómito, ni anticoagulación (15).
En una revisión retrospectiva de 18 casos reportados en la literatura, Atefi y colaboradores mencionan factores como la anticoagulación en 6 casos (33%), medicación con aspirina en 2 casos (11%), insuficiencia renal crónica en 6 (33%), y hemofilia en un caso (5,5%) (12).
También se han descrito casos relacionados con tumores del esófago como hemangiomatosis cavernoso-capilar de la lámina propia y submucosa (10), síndrome de Cushing, leucemia (16), y fístula aorto-esofágica por úlcera penetrante de la aorta arterioesclerótica (29).
Existe algo de confusión en la literatura sobre la denominación de esta entidad: ha sido llamada hematoma esofágico (10, 16), hematoma intramural esofágico espontáneo (11-12), ruptura intramural del esófago (1), ruptura intramural espontánea del esófago (15), hematoma esofágico con desgarro (17), hematoma intramural disecante del esófago y apoplejía esofágica (27-28).
La ruptura intramural con disección submucosa y la ruptura intramural con formación de hematoma del esófago:
Son parte de las condiciones que representan el espectro de la ruptura esofágica; éste progresa desde el desgarro de la mucosa en el síndrome de Mallory Weiss, pasando por la ruptura intramural, hasta el desgarro completo de las capas del esófago, causando contaminación del mediastino y la pleura, en el síndrome de Boerhaave.
Para algunos autores, éste es un espectro continuo de una misma condición (6, 17). En el síndrome de Mallory-Weiss, la lesión patológica es un desgarro de la mucosa, habitualmente en el tercio distal del esófago, de tipo lineal, cerca a la unión esofagogástrica, precipitado por vómito o consumo de alcohol. Su manifestación clínica es la hematemesis y se presenta típicamente en hombres (80%).
El hematoma esofágico, patológicamente, se caracteriza por una disección hemorrágica entre la mucosa y la muscular, de localización variable, desde lesiones focales hasta lesiones muy extensas en las que el hematoma va desde el esfinter cricofaríngeo hasta la unión esofagogástrica o aún hasta la pared del estómago; se relaciona con vómito en 18% de los casos, náuseas y arcadas, ingestión de alimentos, trauma menor, anticoagulación (34%) o se presenta en forma espontánea (23).
Su presentación clínica es la de dolor torácico agudo (66%), que simula un infarto agudo del miocardio o una disección aórtica, y se presenta tanto en hombres como en mujeres, aunque algunas series reportan predominancia femenina de 2: 1 (28). En 26% de los pacientes se informa disfagia (28).
El síndrome de Boerhaave sería el final del espectro.
Consiste en una ruptura transmural del esófago, generalmente en el tercio medio o inferior, asociada a vómito y consumo de alcohol o alimentos.
Generalmente afecta hombres (60%-78%) y clínicamente se presenta con un cuadro más dramático de dolor, vómito, neumotórax, choque y enfisema subcutáneo (13, 15, 17).
Puede existir alguna superposición de estos cuadros clínicos y morfológicos, con el síndrome de Mallory-Weiss asociado a hematoma, o hematomas intramurales, con áreas de ulceración o perforación de la mucosa.
Incluso, se ha informado el caso de una paciente en quien la manifestación inicial fue de un hematoma esofágico intramural y, posteriormente, durante el seguimiento con manejo conservador, evolucionó hacia el síndrome de Boerhaave con ruptura esofágica completa, mediastinitis y empiema secundario (18).
Uno de nuestros pacientes presentó esta misma secuencia; su lesión se manifestó inicialmente como un hematoma esofágico y, porteriormente, evolucionó hacia la ruptura y la mediastinitis.
Para el diagnóstico de esta entidad se ha utilizado el examen contrastado del esófago:
Tanto con sulfato de bario como con medio de contraste hidrosoluble, en el cual los hallazgos más característicos han sido el signo de la doble luz y el signo de la banda o del pliegue (5, 10).
Si bien existen reportes del uso del sulfato de bario en el diagnóstico de esta entidad, debe recordarse que su utilización debe hacerse con precaución ante la presencia de una posible ruptura del esófago, por lo que algunos autores recomiendan mejor la utilización de medio de contraste hidrosoluble.
El signo de la doble luz o del doble carril debe plantear el diagnóstico diferencial con procesos inflamatorios como la enfermedad de Crohn y la esofagitis por cándida o por tuberculosis. Sin embargo, el cuadro clínico generalmente es suficientemente claro para excluir estos procesos crónicos, por la sintomatología súbita de estos pacientes.
Ocasionalmente, se plantean dudas diagnósticas con lesiones tumorales esofágicas tanto benignas como malignas (24). La radiografía simple del tórax generalmente es normal. Ocasionalmente, se observa derrame pleural que es más común en el lado izquierdo, aún en ausencia de perforación esofágica.
Probablemente, la principal utilidad de la radiografía simple del tórax está en descartar neumomediastino, neumotórax o enfisema subcutáneo, en ausencia de los cuales es importante el diagnóstico de síndrome de Boerhaave (28).
También se han utilizado la endoscopia digestiva alta (12, 15), la ecoendoscopia (13), la TAC del tórax (19, 20, 23) y, más recientemente, la resonancia magnética (21).
Tratamiento
El tratamiento generalmente es conservador y consiste en mantener la nutrición por vía parenteral y suprimir por completo la vía oral y suministrar analgésicos.
La reabsorción del hematoma, con curación del desgarro de la mucosa sin formación de contractura y retorno a la deglución normal, ocurre en la mayoría de los pacientes, en una a dos semanas.
Empíricamente se han suministrado bloqueadores de histamina H2, con el propósito de evitar un daño mayor a la mucosa esofágica por reflujo ácido y, en algunos pocos casos, antibióticos, por la presencia de fiebre (15).
La cirugía rara vez se requiere (1, 6-7, 13, 15, 22). Si ésta llega a ser necesaria, debe ser lo más conservadora posible, limitándose al drenaje del hematoma y al cierre del desgarro de la mucosa.
En los infrecuentes casos de sangrado masivo continuo, franca ruptura transmural o de mediastinitis, la cirugía está claramente indicada (11, 17).
La evolución del hematoma esofágico generalmente es benigna. En la mayoría de los casos, el hematoma se resuelve y desaparece en pocos días con el manejo conservador y sólo quedan algunas alteraciones residuales en el peristaltismo esofágico, como observamos en nuestros pacientes.
Sin embargo, se reporta una mortalidad hasta de 7% a 9%, tanto con manejo médico como con manejo quirúrgico (28). Una asociación extremadamente rara y que puede ser mortal, es la de una fístula aortoesofágica ocasionada por una úlcera arterioesclerótica aórtica penetrada al esófago, que puede presentarse como un hematoma esofágico y con un cuadro clínico de hematemesis (29).
La TAC demuestra una masa de contornos bien definidos o un engrosamiento del esófago que usualmente protruye en la luz.
Generalmente, este hematoma es de forma ovoide o fusiforme y, usualmente, compromete varios centímetros de longitud. Los hematomas recientes contienen coágulos de sangre que se han retraido pero aún no se han lisiados, lo cual se demuestra por el alto valor de los coeficientes de atenuación, los cuales son mayores que los de los tejidos blandos o los de la sangre circulante (sin contraste IV).
Personalmente, creemos que la TAC es una excelente forma de evaluación de estos pacientes.
Es un examen no invasor y, en nuestra serie, demostró la lesión en todos los pacientes.
Adicionalmente, permite hacer su seguimiento y alertar sobre la aparición de neumomediastino, enfisema subcutáneo, derrame pleural y, en general, de las complicaciones más temidas como la mediastinitis y la ruptura transmural del esófago.
En la TAC se puede observar la colección, bien sea concéntrica o excéntrica, que deforma la luz esofágica, generalmente de alta densidad, en la fase aguda. La TAC permite hacer la diferenciación con un tumor esofágico, por las características de distribución y de densidad, así como por el comportamiento con el medio de contraste.
En caso de duda, el examen de control pocos días después muestra la reabsorción o la eliminación del coágulo hacia la luz del tubo digestivo, lo que permite aclarar el diagnóstico.
Un hallazgo interesante en nuestros pacientes, y que no encontramos reportado en la literatura revisada, fue la localización dominante del hematoma sobre el contorno posterior y lateral izquierdo, desplazando la luz esofágica hacia la derecha y en sentido anterior, lo que observamos en 3 de los 4 casos.
Sólo en un caso, el hematoma fue concéntrico y circunferencial sobre toda la pared esofágica, y su luz quedó en una posición central. Adicionalmente, la TAC es superior a la endoscopia para demostrar o descartar la presencia de signos sugestivos de mediastinitis y valorar la presencia de derrames pleurales, que en nuestros pacientes se observaron siempre pequeños y bilaterales.
BIibliografía
- 1. Yeoh NTL, McNicholas T, Rothwell-Jackson RL, Golstraw P. Intramural rupture and intramural haematoma of the oesophagus. Br J Surg 1988; 72: 958-60.
- 2. Williams B. Oesophageal laceration following remote trauma. Br J Radiol 1957; 30: 666-8.
- 3. Marks IN, Keet AD. Intramural rupture of the esophagus. Br Med J 1968; 3: 536-7.
- 4. Kerr WF. Spontaneous intramural rupture and intramural haematoma of the esophagus. Thorax 1980; 35: 890-7.
- 5. Lowman RK, Goldman R, Stern H. The roentgen aspects of intramural dissection of the esophagus. Radiology 1969; 93: 1329-31.
- 6. de Vries RA, Kremer-Schneider MME, Otten MH. Intramural haematoma of the esophagus caused by minor head injury 6 hours previously. Gastrointestinal Radiol 1991; 16: 283-5.
- 7. Piccione PR, Winkler WP, Baer JW, Kotler DP. Pill induced intramural esophageal haematoma. JAMA 1987; 257: 92.
- 8. Hunter TB, Protell RL, Horsley WW. Food laceration of the esophagus: the taco tear. AJR 1983; 140: 503-4.
- 9. Longstreth GF. Esophageal tear caused by a tortilla chip. Engl J Med 1990; 322: 1399-1400.
- 10. Klygis LM. Esophageal haematoma and tear from a taco shell impaction. Gastrointestinal Endoscopy 1992; 38: 100.
- 11. Biagi G, Cappelli G, Propersi L, Crossi A. Spontaneous intramural haematoma of the oesophagus. Thorax 1983; 38: 394 -5.
- 12. Atefi D, Horney JT, Eaton SB, Shulman M, Whaley W, Galambos JT. Spontaneous intramural haematoma of the esophagus. Gastrointestinal Endoscopy 1978; 24: 172-4.
- 13. Mion F, Bernard G, Valette P-J, Lambert R. Spontaneous esophageal haematoma: diagnostic contribution of echoendoscopy. Gastrointestinal Endoscopy 1994: 40: 503-5.
- 14. Sanaka M, Kuyama Y, Hirama S, Nagayama R, Tanaka H, Yamanaka M. Spontaneous intramural haematoma localized in the proximal esophagus: truly “spontaneous”. J Clin Gastroenterol 1998; 27: 265-6.
Referencia
- 15. Steadman C, Kerlin P, Crimmins F, Dell J, Robinson D, Dorrington L, McIntire A. Spontaneous intramural rupture of the oesophagus. Gut 1990; 31: 845-9.
- 16. Shay S, Berendson RA, Johnson LF. Esophageal haematoma. Four new cases; a review and proposed etiology. Dig Dis and Science 1981; 26: 1019-23.
- 17. Folan RD, Smith RE, Head JM. Esophageal haematoma and tear requiring emergency surgical intervention. A case report and literature review. Dig Dis and Science 1992; 37: 1918-21.
- 18. Lee KS, Kim IY. Dissecting intramural haematoma of the esophagus in Boerhaave Syndrome: CT finfings AJR 1991; 157: 197-8.
- 19. Demos TC, Okrendt TH, Studio JD, Flisak ME. Spontaneous oesophageal haematoma diagnosed by computed tomography. J Comput Assist Tomogr 1986; 10: 133-5.
- 20. Schweiger F, Depew WT. Spontaneous intramural oesophageal haematoma. Diagnosis by CT scanning. J Clin Gastroenterol 1987; 9: 546-8.
- 21. Kamphuis AG, Baur CH, Freling NJ. Intramural haematoma of the esophagus: appearance on magnetic resonance imaging. Magn Reson Imaging 1995; 13: 1037-42.
- 22. Barone JE, Robilotti JG, Comer JV. Conservative treatment of spontaneous intramural perforation (or intramural haematoma) of the esophagus. Am J Gastroenterol 1980; 74: 165-7.
- 23. Dallemand S, Amorosa JK, Morris DW, Lyers S. Intramural haematoma of the esophagus. Gastrointestinal Radiol 1983; 8: 7-10.
- 24. Geller A, Gostout CJ. Esophagogastric haematoma mimicking a malignant neoplasm: clinical manifestations, diagnosis and treatment. Mayo Clin Proc 1998; 73: 342-5.
- 25. Bradley JL, Han SY. Intramural haematoma (incomplete perforation) of the esophagus associated with esophageal dilatation. Radiology 1979; 130: 59-62.
- 26. Jones DB, Frost RA, Goodacre RL. Intramural haematoma of the esophagus a complication of endoscopic injection sclereotherapy. Gastrointest Endosc 1986; 32: 239-40.
- 27. Smith G, Gillanders LA, Brunnen PL, Teo HS. Oesophageal apoplexy. Lancet 1974; 390-2.
Fuentes
- 28. Jotte RS. Esophageal apoplexy: case report, review, and comparison with other esophageal disorders. J Emerg Med 1991; 9: 437-43.
- 29. Maher MM, Murphy J, Dervan P, Connell DO. Aorto-esophageal fistula presenting as a submucosal oesophageal haematoma. Brit J Radiol 1998; 71: 972-4.