Bariatric Surgery: Clinical outcomes in terms of weight loss and resolution of comorbidities
Resumen
Introducción. La cirugía bariátrica es una estrategia válida de tratamiento en obesidad severa. El objetivo de este estudio fue evaluar la reducción de peso y la resolución de comorbilidades comparando dos técnicas quirúrgicas, baipás gástrico en Y de Roux y manga gástrica.
Métodos. Estudio descriptivo de tipo analítico que incluyó pacientes con obesidad grados II y III. Se analizaron variables demográficas y perioperatorias, y las comorbilidades asociadas a la obesidad. La reducción del peso se evaluó con el porcentaje de pérdida del exceso de peso. Se realizó un análisis descriptivo univariado, usando medianas, rangos intercuartílicos, frecuencias y proporciones. Se usaron las pruebas de U de Mann-Whitney y Chi cuadrado para el análisis de grupos. Un valor de p<0,05 fue considerado estadísticamente significativo.
Resultados. Fueron incluidos 201 pacientes. La mediana del porcentaje de pérdida del exceso de peso a 18 meses fue de 77,4 % para el grupo de baipás gástrico en Y de Roux vs 69,5 % para el grupo de manga gástrica (p=0,14). La mayoría de los pacientes presentaron resolución o mejoría de la hipertensión arterial (76 %), diabetes mellitus (80 %), dislipidemia (73 %), apnea del sueño (79 %) y artropatías (94 %), sin diferencia significativa según la técnica quirúrgica empleada. La tasa de complicaciones mayores fue del 1,9 %. No se presentó mortalidad. La mediana de seguimiento fue 28 meses.
Conclusión. El baipás gástrico en Y de Roux y la manga gástrica son procedimientos muy seguros y efectivos para la reducción del exceso de peso y la resolución de las comorbilidades asociadas a la obesidad.
Palabras clave: obesidad mórbida; cirugía bariátrica; derivación gástrica; gastroplastia vertical; pérdida de peso; comorbilidad.
Abstract
Introduction. Bariatric surgery is a valid strategy of treatment for severe obesity. The aim of this study is to evaluate weight loss and resolution of comorbidities comparing two procedures, Roux-en-Y gastric bypass and sleeve gastrectomy.
Methods. Descriptive study of analytical type that included patients with obesity grades II and III. Demographic and perioperative variables were analyzed. The weight reduction was evaluated among others with the percentage of excess of body weight loss. Comorbidities associated with obesity were also analyzed. A univariate descriptive analysis was performed, using medians, interquartile ranges, frequencies, and proportions. The Mann-Whitney U and Chi squared tests were used for analysis of groups. A value of p <0.05 was considered statistically significant. Median follow-up was 28 months.
Results. A total of 201 patients were included in the analysis. The median percentage of excess of body weight loss at 18 months was 77.4% for Roux-en-Y gastric bypass group vs 69.5% for sleeve gastrectomy group (p=0.14). The majority of patients presented resolution or improvement of hypertension (76%), diabetes mellitus (80%), dyslipidemia (73%), sleep apnea (79%), and arthropathy (94%), without significant differences according to the surgical technique used. Major complication rate was 1.9%. There was not mortality. The median follow-up was 28 months.
Conclusion. Roux-en-Y gastric bypass and sleeve gastrectomy are both very safe and effective procedures for excess weight reduction and resolution of comorbidities associated with obesity.
Keywords: morbid obesity; bariatric surgery; gastric bypass; vertical sleeve gastroplasty; weight loss; comorbidity.
Introducción – Cirugía Bariátrica Pérdida de Peso
La obesidad es una enfermedad crónica multifactorial que se relaciona con el desarrollo de enfermedades cardiovasculares, metabólicas y neoplásicas, entre otras; las dos primeras son responsables de la mayor carga de morbilidad y mortalidad en el mundo 1,2.
Esto implica no sólo un problema para los pacientes y su entorno, sino también para los sistemas de salud. Se calcula el impacto económico mundial de la obesidad en aproximadamente 2 billones de dólares al año, correspondiente al 2,8 % del producto interno bruto global 3.
Sumado a esto, el aumento exponencial en la prevalencia de la obesidad hace de ésta patología un epicentro de interés científico mundial, por lo cual la Organización Mundial de la Salud (OMS) la incluye dentro de sus objetivos principales de intervención 4.
En nuestro país se trabaja desde diferentes sectores para cumplir con los lineamientos establecidos por la OMS y la OPS (Organización Panamericana de Salud), y es así como en el año 2016 se publicó la Guía de Práctica Clínica para la prevención, diagnóstico y tratamiento del sobrepeso y la obesidad en adultos 5.
Desde nuestra institución, hemos querido ser partícipes de los procesos de investigación en esta área, partiendo de la cirugía bariátrica como estrategia de tratamiento en pacientes con obesidad severa.
Los procedimientos quirúrgicos para el manejo de la obesidad:
Fueron conceptualizados desde 1950, tienen como principio una modificación en la anatomía gastrointestinal para disminuir la ingesta y absorción energética, llevando a la pérdida de peso y, secundariamente, al control o resolución de las enfermedades derivadas del exceso de peso 6. La cirugía bariátrica incluye un gran número de técnicas, pero la gastrectomía vertical o manga gástrica (MG) y el baipás gástrico en Y de Roux (BGYR) son las dos más ampliamente utilizadas en la actualidad, por su eficacia y seguridad 7,8.
A pesar de que en nuestro medio estas opciones quirúrgicas se encuentran disponibles desde hace varios años y son empleadas con relativa frecuencia, existe escasa información sobre sus resultados clínicos.
Por lo tanto, el objetivo principal de esta investigación fue evaluar los resultados clínicos de los pacientes sometidos a cirugía bariátrica, en términos de reducción de peso y resolución de comorbilidades, comparando las dos técnicas quirúrgicas de BGYR y MG, en una institución de alta complejidad.
El objetivo primario fue evaluar la pérdida del exceso de peso y la resolución o mejoría de las patologías asociadas a la obesidad.
Métodos – Cirugía Bariátrica Pérdida de Peso
Se realizó un estudio descriptivo de tipo retrospectivo en la Clínica SOMA, en Medellín, Colombia, una institución de tercer nivel de atención, durante el periodo comprendido entre septiembre de 2014 y junio de 2017.
Se incluyeron todos los pacientes con edad igual o mayor a 18 años, que fueron sometidos a cirugía bariátrica por vía laparoscópica, con diagnóstico de obesidad severa definido como la presencia de un índice de masa corporal (IMC) mayor a 40 kg/m2 (grado III) o entre 35 y 39,9 kg/m2 (grado II), que estaba asociada a enfermedades derivadas de la obesidad como la hipertensión arterial (HTA), la diabetes mellitus tipo 2 (DM2), las dislipidemias, el síndrome de apnea-hipopnea obstructiva del sueño (SAHOS) y las artropatías por obesidad, entre otras.
Excluyeron los pacientes que presentaran alguna de las siguientes condiciones: aquellos excluidos del protocolo de cirugía (alcoholismo activo, farmacodependencia activa, patología psiquiátrica descompensada, trastorno severo de los hábitos de alimentación no corregido); quienes se negaron a participar en el estudio; pacientes con pérdida completa del seguimiento (sin asistir a ninguna consulta postoperatoria), con seguimiento inferior a un año después de la cirugía o pacientes a quienes no fue posible contactarlos.
La información de las variables fue tomada de una base de datos diligenciada de manera prospectiva, de la historia clínica electrónica de la institución y de un cuestionario realizado vía telefónica.
Todos los procedimientos quirúrgicos fueron laparoscópicos y realizados por el mismo cirujano (JPT), con una técnica quirúrgica estandarizada.
Los pacientes fueron evaluados rutinariamente por el cirujano tratante en consulta externa dentro de las dos primeras semanas del postoperatorio y luego a los 3, 6, 12 y 18 meses respectivamente. Algunos pacientes fueron evaluados más allá de este tiempo, según criterio médico.
Los pacientes fueron separados en dos grupos para su análisis, según la técnica quirúrgica realizada: manga gástrica (MG) y baipás gástrico en Y de Roux (BGYR).
El objetivo principal fue evaluado mediante el porcentaje de pérdida del exceso de peso (%PEP o %EBWL por sus siglas en inglés) y el porcentaje de pérdida del exceso de IMC (%PEIMC). El %PEP fue definido como (peso inicial – peso actual/peso inicial – peso ideal) × 100 y el %PEIMC fue definido como (IMC inicial – IMC final/IMC inicial – 25) × 100.
Ambas variables fueron evaluadas a los 3, 6, 12, 18 meses postoperatorios y al momento del seguimiento vía telefónica, donde el tiempo postoperatorio fue variable (de 12 a 45 meses).
En cuanto a la evaluación de comorbilidades, se usaron las siguientes categorías para evaluar los resultados de la intervención:
Resolución, mejoría, sin cambio y empeoramiento. Se definió Resolución, como la ausencia del diagnóstico de la enfermedad y la suspensión del tratamiento médico respectivo luego de la cirugía; por ejemplo, en pacientes con diagnóstico de hipertensión arterial, se catalogó como resolución la normalización de las cifras de presión arterial en ausencia de tratamiento antihipertensivo.
Igual método se utilizó para las demás comorbilidades evaluadas (ej. DM2, dislipidemias, SAHOS, etc.).
Mejoría, fue definida como la disminución en el uso de medicamentos (incluido el uso de CPAP, sigla en inglés: continous positive airway pressure) y la persistencia en el diagnóstico postoperatorio de la patología estudiada. Sin cambio, se definió como la continuación en el uso de medicamentos (incluido CPAP) en iguales dosis y la persistencia en el diagnóstico postoperatorio de la patología estudiada.
Empeoramiento, fue definido como el aumento en el uso de medicamentos (dosis o número de fármacos) para lograr el control de la patología estudiada. Por otro lado, se hizo un cuestionario de satisfacción con el procedimiento realizado para determinar la mejoría en la calidad de vida.
Se realizó un análisis descriptivo univariado para toda la información recopilada (demográfica, clínica, operatoria y de satisfacción).
Las variables continuas se describieron usando medianas y rangos intercuartílicos (RIQ), las variables categóricas se describieron como frecuencias y proporciones. La comparación entre grupos para las variables continuas se realizó por medio de la prueba U de Mann-Whitney y para las variables categóricas con la prueba de Chi cuadrado; se consideró significativo un valor de p<0,05.
Todos los análisis estadísticos se realizaron con el programa STATA V.14 (StataCorp LLC – Stata, College Station, EEUU).
Resultados – Cirugía Bariátrica Pérdida de Peso
Características de los pacientes
Durante el período del estudio se realizaron en total 270 procedimientos, de los cuales fueron descartados 69 pacientes por no haber completado al menos 12 meses de seguimiento. Se incluyeron entonces 201 pacientes, 126 con BGYR (62,7 %) y 75 con MG (37,3 %). Las características demográficas de los pacientes fueron resumidas en la Tabla 1.
Tabla 1. Características demográficas de los pacientes con obesidad grado
II y III sometidos a cirugía bariátrica.
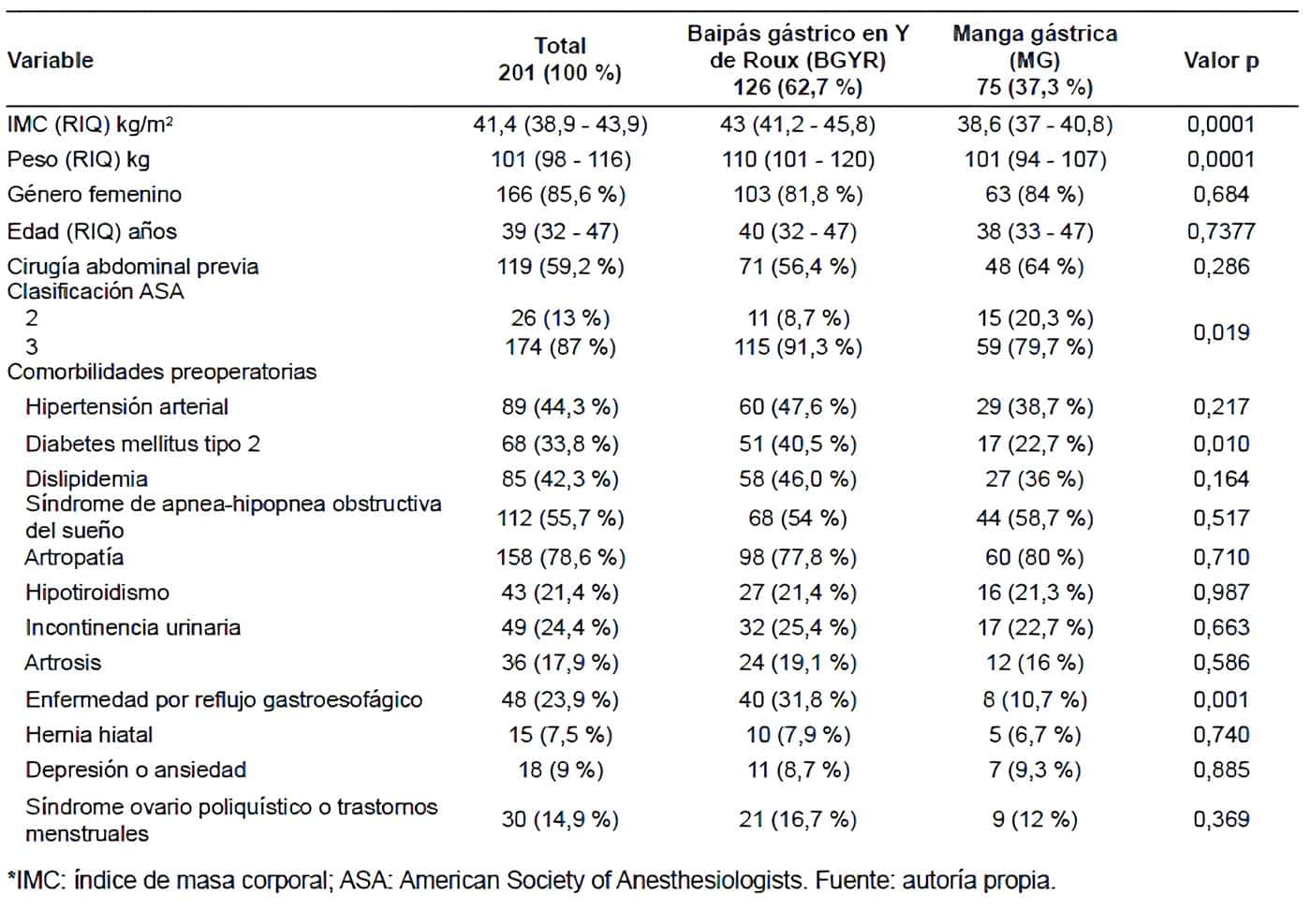

Figura 1. Comportamiento del índice de masa corporal a lo largo del seguimiento postoperatorio de los pacientes sometidos a cirugía bariátrica, según la técnica utilizada. * BGYR: baipás gástrico en Y de Roux; MG: manga gástrica; Final: corresponde al IMC entre 18 y 45 meses, según el tiempo de evolución postoperatoria al finalizar el estudio. Fuente: autoría propia.
Hubo 166 (85,6 %) mujeres y la mediana de la edad fue de 39 años (RIQ 32-47). La mediana del IMC preoperatorio fue de 43 kg/m2 para el grupo BGYR y 38,6 kg/m2 para el grupo MG (p<0,01); el peso preoperatorio fue mayor en el grupo de BGYR, con una mediana de 110 kg (RIQ 101-120) (p<0,01).
En el grupo de BGYR se presentaron más pacientes con ASA 3 (91,3 %) que en el grupo de MG (79,7 %), con una diferencia estadísticamente significativa (p=0,019). En el resto de las variables no se encontraron diferencias significativas en las características basales de la población al comparar entre las dos técnicas quirúrgicas.
El tiempo operatorio tuvo una mediana de 70 minutos (RIQ 65-75) para el BGYR y de 50 minutos (RIQ 45-60) para la MG (p<0,01) (Tabla 2).
Tabla 2. Cirugía Bariátrica Pérdida de Peso – Características perioperatorias de los
pacientes con obesidad grado II y III sometidos a cirugía bariátrica.

La pérdida sanguínea estimada fue mínima, con una mediana de 5 ml (RIQ 5-10). La mediana de la estancia hospitalaria fue de un día; el 75 % de los pacientes permanecieron un día, 26 pacientes tuvieron una estancia hospitalaria mayor a un día y el tiempo máximo fue de 4 días (2 pacientes del grupo de BGYR). Resultados de pérdida de peso El resumen de la pérdida de peso de acuerdo con peso absoluto, %PEP y %PEIMC se presentan en la Tabla 3.
Tabla 3. Reducción del peso a los 3, 6, 12 y 18 meses postoperatorios y el peso final
postoperatorio (entre 12 y 45 meses) con relación al tipo de cirugía bariátrica practicada.

Para el grupo BGYR, el IMC disminuyó de un valor medio preoperatorio de 43 kg/m2 (RIQ 41,2-45,8) a un valor postoperatorio de 33,8, 30,3, 28,3 y 27,4 kg/m2 a los 3, 6, 12 y 18 meses respectivamente (Figura 2), y se mantuvo estable en el tiempo al comparar con el último IMC del seguimiento (27,8 kg/m2). La mediana del %PEP para el grupo de BGYR fue 46,6 %, 61 %, 72,8 %, 77, 4%, a los 3, 6, 12, 18 meses respectivamente (Figura 3) y 75,1 % en el último control. El %PEIMC fue 53,5 %, 69,9 %, 54,2 %, 86,5 % a los 3, 6, 12, 18 meses respectivamente y 85,8 % en el último control.

Figura 2. Comportamiento del porcentaje de la pérdida del exceso de peso a lo largo del seguimiento postoperatorio de los pacientes sometidos a cirugía bariátrica, según la técnica utilizada. ** BGYR: baipás gástrico en Y de Roux; MG: manga gástrica; Final: corresponde al IMC entre 18 y 45 meses, según el tiempo de evolución postoperatoria al finalizar el estudio. Fuente: autoría propia.

Figura 3. Comportamiento de las principales comorbilidades asociadas a la obesidad luego
de cirugía bariátrica. Fuente: autoría propia. * SAHOS: Síndrome de apnea-hipopnea
obstructiva del sueño.
Para el grupo MG, el IMC disminuyó de un valor medio preoperatorio de 38,6 kg/m2 (RIQ 37-40,8) a un valor postoperatorio de 30,5, 28, 26,8 y 28 kg/m2 a los 3, 6, 12 y 18 meses respectivamente y se mantuvo estable en el tiempo al comparar con el último control (26,8 kg/m2).
La mediana del %PEP para el grupo de MG fue 48 %, 65,1 %, 76,4 %, 69,5 % a los 3, 6, 12 y 18 meses respectivamente y 75,7 % en el último control. El %PEIMC fue 56,5 %, 78 %, 53,1 %, 81,1 % a los 3, 6, 12, 18 meses respectivamente y 88,3 % en el último control.
En la tabla 4 se presenta un resumen de la reducción global de peso entre todos los pacientes.
Tabla 4. Reducción global del peso en términos de % de pérdida del exceso de peso y % de
pérdida del exceso de IMC a los 3, 6, 12 y 18 meses postoperatorios y el peso final
postoperatorio (entre 18 y 45 meses).

Resultados en comorbilidades
Los pacientes fueron seguidos durante un mínimo de 12 meses y más del 80 % de la muestra logró completar un seguimiento superior a los 18 meses. La mayoría de los pacientes presentaron resolución o mejoría de las principales comorbilidades asociadas a la obesidad luego de la cirugía y no se encontraron diferencias estadísticamente significativas de acuerdo con la técnica quirúrgica (BGYR vs MG) (Figura 3).
Se presentó una incidencia muy baja de enfermedades como insuficiencia venosa superficial de miembros inferiores, 10 pacientes (7 continuaron sin cambios, 2 mejoraron y 1 resolvió después de safenovaricectomía); asma, 9 pacientes (3 resolvieron, 4 mejoraron y dos continuaron sin cambios); lupus eritematoso sistémico, 2 pacientes (continuaron sin cambios después de cirugía); hiperuricemia, 2 pacientes (1 mejoró y otro permaneció sin cambios); cáncer, un paciente diagnosticado con tumor de apéndice avanzado a los dos meses postoperatorios, quien requirió otros procedimientos quirúrgicos.
La incidencia de psoriasis, trastorno afectivo bipolar, hipertensión pulmonar, enfermedad coronaria, insuficiencia renal crónica, fibromialgia, síndrome de intestino irritable, enfermedad pulmonar obstructiva crónica, hidradenitis supurativa, pénfigo y linfedema fue muy baja (sólo se presentó un paciente por cada enfermedad) y la mayoría mejoraron o se resolvieron.
Sólo empeoró el paciente con diagnóstico de hidradenitis supurativa. Los dos pacientes con colelitiasis preoperatoria resolvieron su enfermedad porque se realizó colecistectomía en el mismo acto quirúrgico.
Complicaciones – Cirugía Bariátrica Pérdida de Peso
Las complicaciones se agruparon de acuerdo con su tiempo de evolución en complicaciones tempranas (hasta el día 30 postoperatorio) y complicaciones tardías (desde el día 31 hasta el final del seguimiento); a su vez estas se dividieron en complicaciones mayores y complicaciones menores (Tabla 5).
Tabla 5. Morbilidad y mortalidad de los
pacientes sometidos a cirugía bariátrica.

La hemorragia digestiva fue la complicación temprana que más se presentó (3,9 %). Las complicaciones mayores fueron una estenosis de la anastomosis gastro-yeyunal (el paciente mejoró después de dilatación endoscópica), una fístula colo-cutánea de bajo debito (en una paciente con varias cirugías abdominales previas que requirió una liberación extensa de adherencias durante el procedimiento bariátrico, y que luego se resolvió con manejo médico). Adicionalmente se presentaron dos hernias incisionales, una hernia interna y una trombosis venosa profunda.
Hubo más complicaciones tardías, y las de mayor frecuencia fueron anemia (21,4 %), la ERGE de novo (12,9 %) y el síndrome de dumping (10,4 %). Se presentaron alteraciones de vitaminas, proteínas o minerales en 57 pacientes (28,3 %), la mayoría de ellos asintomáticos.
En cuanto a reoperaciones, se tuvo que reintervenir un paciente en el postoperatorio inmediato por acidosis metabólica severa y taquicardia; se hizo una laparoscopia diagnóstica sin encontrar alteraciones en la cavidad abdominal, posteriormente fue diagnosticado con cetoacidosis diabética. Otro paciente presentó hernia aguda asociada al sitio del puerto y necesitó reparación quirúrgica. Durante el seguimiento, se reoperaron tres pacientes: el primero fue una conversión de MG a BGYR por ERGE severo, el segundo fue un paciente con obstrucción intestinal secundaria a una hernia interna y el tercero un paciente con hernia incisional. No hubo ninguna muerte en esta serie.
Satisfacción de los pacientes con el procedimiento
A los pacientes se les hicieron dos preguntas relacionadas con la mejoría en la calidad de vida: 1) ¿Se siente satisfecho con la cirugía? El 100 % respondió que sí. 2) ¿Volvería a elegir la cirugía como su opción de tratamiento? Ante este último interrogante, solo cinco pacientes expresaron que no se volverían a operar: dos pacientes por temor, dos porque sienten que no mejoraron lo suficiente y uno porque cree que no resolvió su enfermedad. En este sentido, la cirugía resultó en un índice de favorabilidad del 96,3 %.
Discusión – Cirugía Bariátrica Pérdida de Peso
Se ha demostrado que el riesgo de morbilidad y mortalidad relacionado con la obesidad disminuye de manera significativa incluso con una pérdida de peso de al menos 5-10 % del peso corporal total, por lo cual, para los pacientes con obesidad severa que no logran reducir el peso mediante estrategias no quirúrgicas, la cirugía bariátrica se convierte en una opción muy válida.
El manejo quirúrgico es considerado a nivel global en la actualidad como un tratamiento eficaz y seguro para el manejo de la obesidad en pacientes seleccionados. Por lo anterior, conocer los resultados de su aplicabilidad a nuestros pacientes constituye un ejercicio obligatorio.
Esta serie demuestra que tanto el BGYR como la MG son procedimientos seguros y efectivos en el tratamiento de la obesidad, pues se asocian a una baja morbilidad, a una pérdida del exceso de peso superior al 75 % y a un alto porcentaje de resolución de comorbilidades.
Al observar las características demográficas de nuestros pacientes según el tipo de técnica de cirugía bariátrica realizada, encontramos que los pacientes que se sometieron a BGRY tenían mayor IMC, mayor ASA (ASA 3, 91,3 %), mayor prevalencia de diabetes y enfermedad de reflujo gastroesofágico preoperatorios, comparado con los pacientes que se sometieron a MG.
Como lo reportó Buchwald y col. 9, el BGYR se prefiere en los pacientes diabéticos porque consigue mayor resolución de esta patología (84 %) en comparación con la MG (72 %). También, se prefiere el BGYR en pacientes con ERGE porque es en esencia una cirugía antirreflujo, en contraste con la MG que puede empeorar la sintomatología en estos pacientes 10-12.
En cuanto a la reducción de peso corporal según el porcentaje de pérdida del exceso de peso (%PEP) y el porcentaje de pérdida del exceso de IMC, este estudio demostró una reducción de peso muy significativa y en concordancia con estudios previos a nivel mundial 9,13,14.
Otra revisión sistemática publicada en Cochrane 15 comparó las dos técnicas quirúrgicas con respecto a la pérdida de peso, y se encontró que en los 7 estudios analizados no existieron diferencias estadísticamente significativas a favor o en contra de una de las dos técnicas, resultados congruentes con los obtenidos en nuestra serie.
Sin embargo, creemos que se debe interpretar con precaución este hallazgo debido al tiempo de seguimiento, ya que varios estudios con seguimiento a largo plazo (mayor de 5 años) han evidenciado que la pérdida de peso con el BGYR es más duradera comparada con la de los pacientes de MG, quienes presentan mayor reganancia de peso 16-18.
El 45 % de los pacientes con BGYR y el 37,9 % de los pacientes con MG resolvieron la HTA, lo cual es superior a lo reportado en la revisión sistemática realizada por Puzziferri en 2014 19, donde se reportó una mejoría del 38,2 % en el grupo BGYR y 17,4 % en el MG. Surgeman y col. 20, en un estudio que incluyó 521 pacientes, encontraron tasas de resolución de la hipertensión de 62 % y de mejoría en 17 %, sin embargo, en el seguimiento por 20 años, se encontró lo que podía denominarse un efecto únicamente temporal, por la tendencia a la reaparición de la HTA asociado a la reganancia de peso.
La diabetes mellitus tipo 2 suele ser la comorbilidad que acarrea mayor impacto sobre toda la economía corporal y el riesgo cardiovascular.
En nuestra serie tuvo una incidencia del 33,8 %, similar a la reportada por Rincón y col. (33,5 %) en una serie local 21. Con respecto a la resolución de la DM2, la literatura menciona tasas tan altas como 89,8 % con BGYR y 86,9 % con MG 22.
En nuestro estudio se encontró un porcentaje de resolución menor, con una tendencia a favor de la cirugía de derivación, pero sin alcanzar una diferencia estadísticamente significativa, seguramente por el tamaño de la muestra.
Adicionalmente, en el estudio STAMPEDE 23, en el cual se incluyeron 134 pacientes con IMC entre 27-43 kg/m2, se encontró reducción en la hemoglobina glicosilada (HbA1c) de 2,1 vs 0,3 % (p=0,003) al comparar el BGYR con la MG, lográndose una resolución de la diabetes a 5 años del 29 % y 23 % en los pacientes con BGRY y MG, respectivamente, un valor superior a la terapia médica sola (5 %).
Estos resultados demuestran que a largo plazo el efecto de la cirugía sobre el control metabólico y la diabetes disminuye. En nuestro caso no se pudo realizar un análisis más objetivo por falta de mayor número de datos de laboratorio, pero en general los resultados favorables sí se correlacionan con lo ya publicado.
Con respecto a las dislipidemias, el porcentaje de resolución reportado en la literatura es de 79,7 % para BGYR y 41,4 % para MG 24,25, mientras en nuestro estudio se encontró un porcentaje de resolución de 65,5 % para BGYR y 55,6 % para MG.
Estos resultados quizás se deban a características propias de la población latina o cointervenciones que no se puedan controlar en un estudio retrospectivo. En concordancia con los resultados obtenidos en nuestro estudio, en 2016 se reportaron efectos similares en un metaanálisis 24 que incluyó 178 estudios, con 25.189 pacientes e IMC promedio de 45,5 ± 4,8 kg/m2, y que comparó cambios a un año en pacientes sometidos a cirugía con aquellos con manejo médico.
De la misma forma, en su estudio en pacientes de cirugía bariátrica, Milone y cols. 25 son consistentes en reportar la reducción significativa en colesterol total (CT), lipoproteína de baja densidad (LDL) y triglicéridos (TG) y el incremento en lipoproteínas de alta densidad (HDL).
La incidencia de SAHOS en pacientes obesos es variable, pero en general se acepta que se encuentra alrededor del 28 %, mientras en nuestro estudio se reportó en el 55 % de los pacientes. El porcentaje de resolución fue del 69,1 % para BGYR y 77,3 % para MG, una cifra menor a la reportada en el estudio de Zhang 26 donde fue de 91,2 % para BGYR y 82,8 % para MG.
Sin embargo, es importante anotar que la valoración postoperatoria para definir si hubo o no resolución de la entidad fue basada en síntomas y no se les hizo de manera rutinaria a los pacientes una polisomnografía de control. De igual forma, hubo un número importante de pacientes en quienes no se obtuvieron datos al respecto.
La enfermedad por reflujo gastroesofágico (ERGE) en nuestro estudio tuvo una incidencia de 23,8 %, con una tasa de resolución del 60 % para BGYR y 50 % para MG.
Sin embargo, estas cifras deberán ser confirmadas con otros estudios a futuro, dado que la valoración de los pacientes fue basada principalmente en síntomas y no se contó en todos con estudios endoscópicos o de pHmetría para corroborar el diagnóstico.
En un estudio en el cual se realizó MG a 134 pacientes, 66 (49,2 %) de ellos diagnosticados con ERGE previo a cirugía, se encontró persistencia de los síntomas en sólo 1,5 % de los pacientes en el seguimiento a 6 y 12 meses 27.
Sin embargo, la literatura muestra que los resultados en pacientes con ERGE que fueron llevados a MG son contradictorios, mientras que con el BGYR disminuye de manera muy significativa la incidencia de síntomas postoperatorios de ERGE. De hecho, la mayoría de los expertos son consistentes en recomendar el BGYR como la mejor cirugía para pacientes con coexistencia de obesidad y ERGE moderado a severo 28.
La mortalidad asociada a la cirugía bariátrica ha sido reportada del 0,28 % a los 30 días postoperatorios y del 0,35 % desde el día 31 hasta los 2 años postoperatorios 29-31. En nuestro estudio no hubo ninguna mortalidad en el seguimiento postoperatorio hasta un máximo de 45 meses.
A 30 días, las complicaciones mayores fueron del 1,9 % y las menores del 9,4 %, cifras comparables con los principales centros de excelencia a nivel mundial, que reportan complicaciones mayores en el rango de 2,4-10 % 32. Lo anterior permite inferir que la cirugía bariátrica es un procedimiento muy seguro, con una tasa de morbilidad baja cuando se realiza en centros con gran experiencia en el manejo multidisciplinario de estos pacientes.
Algunos estudios reportados previamente basan sus estadísticas sólo en complicaciones consideradas mayores 31-33, por lo cual suelen reportar incidencias más bajas. En nuestra serie fue frecuente la deficiencia de vitaminas, proteínas o minerales (28,3 %), pero observando esta variable de una forma más detallada, la deficiencia de vitamina D correspondió a la mayoría de los casos.
Este hallazgo es similar a lo reportado en el estudio colombiano de Yupanqui y cols. 34, donde se estimó una prevalencia del 15-48 % en la deficiencia de vitaminas liposolubles, trastorno que va de la mano de la malabsorción de grasa inducida por los procedimientos.
Aunque la mayoría de las deficiencias nutricionales fueron asintomáticas (sólo detectadas en controles de laboratorio periódicos) y la mayoría de los casos con anemia fueron leves, para nosotros es importante identificar cualquier situación que pueda ser clínicamente desfavorable con miras a elaborar planes de mejoramiento.
También es importante mencionar que a todos los pacientes se les prescribe los suplementos proteínicos y multivitamínicos de acuerdo con las guías internacionales. La adherencia a tal suplementación no fue determinada en el estudio, pero se presume que es baja por distintas razones relacionadas con el paciente y con el sistema de salud.
Con respecto al seguimiento, encontramos 29,8 % de datos incompletos en cuanto al peso e IMC en el postoperatorio (pacientes que no asistieron a todos los controles) y un 19,4 % de pacientes que no se pudieron contactar por vía telefónica.
Lo anterior en cierto modo se explica por el diseño metodológico (estudio retrospectivo en cohorte de pacientes quirúrgicos), pero también plantea el interrogante si existen limitaciones en el acceso a la atención médica o si la pérdida del seguimiento es debido a factores personales de los pacientes (por ejemplo, mejoran y no desean volver a los controles).
Este estudio tiene varias limitaciones.
Primero, al ser un estudio descriptivo retrospectivo, sabemos que no nos permite evaluar con mayor poder estadístico la magnitud de la intervención quirúrgica en los efectos clínicos deseados.
Segundo, debido a la no disponibilidad de las historias clínicas extra-institucionales (para la recolección de variables clínicas y de laboratorio), fue necesario utilizar un cuestionario vía telefónica para recolectar algunos datos del seguimiento, lo cual podría propiciar varios sesgos de información.
Sería ideal contar con información más objetiva en cuanto a la resolución de comorbilidades, como por ejemplo mediciones seriadas de presión arterial, cifras de glicemia y hemoglobina glicosilada, perfil lipídico completo, resultado de polisomnografía, endoscopia, pHmetría esofágica, entre otros.
Tercero, aunque no estaba contemplado como objetivo inicial, no se realizaron otros análisis estadísticos (multivariados) que nos permitieran obtener más información como, por ejemplo, factores relacionados con la presentación de complicaciones o con los resultados clínicos favorables.
Conclusiones – Cirugía Bariátrica Pérdida de Peso
La cirugía bariátrica (BGYR y MG) es muy segura y efectiva para la reducción del exceso de peso (%PEP mayor del 85 %) y para la resolución de comorbilidades asociadas a la obesidad. De igual modo, tanto el BGYR como la MG resultan en una mejoría significativa de la calidad de vida y en un alto porcentaje de satisfacción de los pacientes.
Ambas técnicas lograron una pérdida de peso y un cambio en el IMC comparable con lo reportado en la literatura, con complicaciones en su mayoría menores y con una mortalidad nula en esta serie.
No hubo diferencia significativa en la pérdida de peso temprana de los pacientes sometidos a BGYR comparados con la MG, aunque estos resultados deben mirarse con cautela debido a que no se dispone de seguimiento a largo plazo. Este estudio sugiere un efecto más favorable del BGYR comparado con la MG en pacientes con DM2 y en pacientes con ERGE, lo que ya se ha observado en estudios previos.
Cumplimiento de normas éticas – Cirugía Bariátrica Pérdida de Peso
Consentimiento informado: Dado que el estudio es de características retrospectivas a través de revisión de la historia clínica y que no se realizó ningún tipo de intervención médica, se consideró de acuerdo con la resolución 008430 de 1993 de la República de Colombia expedida por el Ministerio de Salud, que es un estudio sin riesgo para los pacientes, por lo que no se hace necesario la toma de consentimiento informado.
Este estudio fue aprobado por el comité de ética de la institución donde se desarrolló la investigación y del comité de investigación de la Universidad de Antioquia.
Conflictos de intereses: Los autores declararon que no tienen conflicto de intereses.
Fuentes de financiación: No hay fuentes de financiamiento externo para declarar.
Contribución de los autores
– Concepción y diseño del estudio: Juan Pablo Toro- Vásquez, Venus Moncada-Osorio, Carlos Hernando Morales-Uribe.
– Adquisición de datos: Juan Pablo Toro-Vásquez, Venus Moncada-Osorio, Carlos Hernando Morales-Uribe. – Análisis e interpretación de datos: Juan Pablo Toro- Vásquez, Venus Moncada-Osorio, Carlos Hernando Morales-Uribe.
– Redacción del manuscrito: Juan Pablo Toro-Vásquez, Venus Moncada-Osorio, Carlos Hernando Morales- Uribe.
– Revisión crítica: Juan Pablo Toro-Vásquez, Venus Moncada-Osorio, Carlos Hernando Morales-Uribe
Referencias – Cirugía Bariátrica Pérdida de Peso
1. Kushner RF, Kahan S. Introduction: The state of obesity in 2017. Med Clin North Am. 2018;102:1-11. https://doi.org/10.1016/j.mcna.2017.08.003
2. Azim S, Kashyap SR. Bariatric surgery: pathophysiology and outcomes. Endocrinol Metab Clin North Am. 2016;45:905-21. https://doi.org/10.1016/j.ecl.2016.06.011
3. Dobbs R, Sawers C, Thompson F, Manyika J, Woetzel JR, Child P, et al. Overcoming obesity: an initial economic analysis. McKinsey global institute; 2014. Fecha de consulta: 12 de enero de 2023. Disponible en: https://www.mckinsey.com/media/mckinsey/ business%20functions/economic%20studies%20temp/our%20insights/how%20the%20world%20 could%20better%20fight%20obesity/mgi_overcoming_ obesity_full_report.ashx
4. Pan American Health Organization & World Health Organization regional office for the Americas. Plan of action for the prevention and control of noncommunicable diseases in the Americas 2013-2019. Geneva: WHO. 2014. Fecha de consulta: 12 de enero de 2023. Disponible en: https://www.paho.org/hq/dmdocuments/2015/action-plan-prevention-control-ncds-americas.pdf
5. Ministerio de salud y Protección social de la República de Colombia. Guía de Práctica Clínica para la prevención, diagnóstico y tratamiento del sobrepeso y la obesidad en adultos. Guía No. 52. 2016. Fecha de consulta: 12 de enero de 2023. Disponible en: http://gpc.minsalud.gov.co/gpc_sites/Repositorio/Conv_637/GPC_obesidad/GUIA_SOBREPESO_OBESIDAD_ADULTOS_COMPLETA.pdf
6. Celio AC, Pories WJ. A history of bariatric surgery: the maturation of a medical discipline. Surg Clin North Am. 2016;96:655-67. https://doi.org/10.1016/j.suc.2016.03.001
7. English WJ, Williams DB. Metabolic and bariatric surgery: an effective treatment option for obesity and cardiovascular disease. Prog Cardiovasc Dis. 2018;61:253-69. https://doi.org/10.1016/j.pcad.2018.06.003
8. Cohen R, Caravatto PP, Petry TZ. Innovative metabolic operations. Surg Obes Relat Dis. 2016;12:1247-55. https://doi.org/10.1016/j.soard.2016.02.034
Bibliografías – Cirugía Bariátrica Pérdida de Peso
9. Buchwald H, Avidor Y, Braunwald E, Jensen MD, Pories W, Fahrbach K, Schoelles K. Bariatric surgery: a systematic review and meta-analysis. JAMA. 2004;292:1724- 37. https://doi.org/10.1001/jama.292.14.1724
10. Savarino E, Marabotto E, Savarino V. Effects of bariatric surgery on the esophagus. Curr Opin Gastroenterol. 2018;34:243-8. https://doi.org/10.1097/MOG.0000000000000439
11. Tutuian R. Effects of bariatric surgery on gastroesophageal reflux. Curr Opin Gastroenterol. 2014;30:434-8. https://doi.org/10.1097/MOG.0000000000000083
12. Naik RD, Choksi YA, Vaezi MF. Consequences of bariatric surgery on oesophageal function in health and disease. Nat Rev Gastroenterol Hepatol. 2016;13:111-9. https://doi.org/10.1038/nrgastro.2015.202
13. Garg H, Priyadarshini P, Aggarwal S, Agarwal S, Chaudhary R. Comparative study of outcomes following laparoscopic Roux-en-Y gastric bypass and sleeve gastrectomy in morbidly obese patients: a case control study. World J Gastrointest Endosc. 2017;9:162-70. https://doi.org/10.4253/wjge.v9.i4.162
14. Lager CJ, Esfandiari NH, Luo Y, Subauste AR, Kraftson AT, Brown MB, et al. Metabolic parameters, weight loss, and comorbidities 4 years after Roux-en-Y gastric bypass and sleeve gastrectomy. Obes Surg. 2018;28:3415-23. https://doi.org/10.1007/s11695-018-3346-1
15. Colquitt JL, Pickett K, Loveman E, Frampton GK. Surgery for weight loss in adults. Cochrane Database Syst Rev. 2014;(8):CD003641. https://doi.org/10.1002/14651858.CD003641.pub4
16. Sepúlveda M, Alamo M, Saba J, Astorga C, Lynch R, Guzmán H. Long-term weight loss in laparoscopic sleeve gastrectomy. Surg Obes Relat Dis. 2017;13:1676-81. https://doi.org/10.1016/j.soard.2017.07.017
17. Noel P, Nedelcu M, Eddbali I, Manos T, Gagner M. What are the long-term results 8 years after sleeve gastrectomy? Surg Obes Relat Dis. 2017;13:1110-5. https://doi.org/10.1016/j.soard.2017.03.007
Lecturas Recomendadas – Cirugía Bariátrica Pérdida de Peso
18. Csendes A, Burgos AM, Martinez G, Figueroa M, Castillo J, Díaz JC. Loss and regain of weight after laparoscopic sleeve gastrectomy according to preoperative BMI: late results of a prospective study (78–138 months) with 93% of follow-up. Obes Surg. 2018;28:3424-30. https://doi.org/10.1007/s11695-018-3356-z
19. Puzziferri N, Roshek TB, Mayo HG, Gallagher R, Belle SH, Livingston EH. Long-term follow-up after bariatric surgery: a systematic review. JAMA. 2014;312:934-42. https://doi.org/10.1001/jama.2014.10706
20. Sugerman HJ, Wolfe LG, Sica DA, Clore JN. Diabetes and hypertension in severe obesity and effects of gastric bypass-induced weight loss. Ann Surg. 2003;237:751-8. https://doi.org/10.1097/01.SLA.0000071560.76194.11
21. Ramirez-Rincón A, Velasquez-Tirado JD, Tirado-Otálvaro AF, Valencia ME, Díez-Sepúlveda JC, Cañas-Parra CF, Cárdenas J. Características clínicas y demográficas de pacientes sometidos a cirugía bariátrica en Medellín. Medicina UPB. 2016;35:81-8. https://doi.org/10.18566/medupb.v35n2.a02
22. Ruiz-Tovar J, Carbajo MA, Jimenez JM, Castro MJ, Gonzalez G, Ortiz-de-Solorzano J, Zubiaga L. RETRACTED ARTICLE: Long-term follow-up after sleeve gastrectomy versus Roux-en-Y gastric bypass versus one-anastomosis gastric bypass: a prospective randomized comparative study of weight loss and remission of comorbidities. Surg Endosc. 2019;33:401-10. https://doi.org/10.1007/s00464-018-6307-9
23. Schauer PR, Bhatt DL, Kirwan JP, Wolski K, Aminian A, Brethauer SA, et al. Bariatric surgery versus intensive medical therapy for diabetes—5-year outcomes. N Engl J Med. 2017;376:641-51. https://doi.org/10.1056/NEJMoa1600869
24. Heffron SP, Parikh A, Volodarskiy A, Ren-Fielding C, Schwartzbard A, Nicholson J, Bangalore S. Changes in lipid profile of obese patients following contemporary bariatric surgery: a meta-analysis. Am J Med. 2016;129:952-9. https://doi.org/10.1016/j.amjmed.2016.02.004
25. Milone M, Lupoli R, Maietta P, Di Minno A, Bianco P, Ambrosino P, et al. Lipid profile changes in patients undergoing bariatric surgery: a comparative study between sleeve gastrectomy and mini-gastric bypass. Int J Surg. 2015;14:28-32. https://doi.org/10.1016/j.ijsu.2014.12.025
26. Zhang N, Maffei A, Cerabona T, Pahuja A, Omana J, Kaul A. Reduction in obesity-related comorbidities: is gastric bypass better than sleeve gastrectomy? Surg Endosc. 2013;27:1273-80. https://doi.org/10.1007/s00464-012-2595-7
Fuentes Bibliográficas – Cirugía Bariátrica Pérdida de Peso
27. Daes J, Jimenez ME, Said N, Daza JC, Dennis R. Laparoscopic sleeve gastrectomy: symptoms of gastroesophageal reflux can be reduced by changes in surgical technique. Obes Surg. 2012;22:1874-9. https://doi.org/10.1007/s11695-012-0746-5
28. Morales CA, Sánchez JA, Sánchez BD, Vergnaud JP, Vásquez J, Toro JP. Relación entre gastrectomía de tipo manga y reflujo gastroesofágico. Rev Colomb Cir. 2016;31:128- 35. https://doi.org/10.30944/20117582.264
29. Buchwald H, Estok R, Fahrbach K, Banel D, Sledge I. Trends in mortality in bariatric surgery: a systematic review and meta-analysis. Surgery. 2007;142:621-35. https://doi.org/10.1016/j.surg.2007.07.018
30. Sjöström L, Narbro K, Sjöström CD, Karason K, Larsson B, Wedel H, et al. Effects of bariatric surgery on mortality in Swedish obese subjects. N Engl J Med. 2007;357:741-52. https://doi.org/10.1056/NEJMoa066254
31. Le Roux CW, Heneghan HM. Bariatric surgery for obesity. Med Clin North Am. 2018;102:165-82. https://doi.org/10.1016/j.mcna.2017.08.011
32. Montravers P, Augustin P, Zappella N, Dufour G, Arapis K, Chosidow D, et al. Diagnosis and management of the postoperative surgical and medical complications of bariatric surgery. Anaesth Crit Care Pain Med. 2015;34:45- 52. https://doi.org/10.1016/j.accpm.2014.06.002
33. Chang SH, Stoll CRT, Song J, Varela JE, Eagon CJ, Colditz GA. The effectiveness and risks of bariatric surgery: an updated systematic review and meta-analysis, 2003- 2012. JAMA Surg. 2014;149:275-87. https://doi.org/10.1001/jamasurg.2013.3654
34. Yupanqui H, Muñoz JM, Guerra L. Obesidad y cirugía bariátrica. Complicaciones clinicometabólicas. Acta Medica Colombiana. 2008;33:15-21.
Autores – Cirugía Bariátrica Pérdida de Peso
1 Juan Pablo Toro-Vásquez, Médico, especialista en Cirugía General y Cirugía mínimamente invasiva y bariátrica, Clínica SOMA, Clínica Las Américas, Hospital
San Vicente Fundación; profesor asistente de Cirugía, Universidad de Antioquia, Medellín, Colombia.
2 Venus Moncada-Osorio, Médica, especialista en Cirugía General, Hospital Alma Mater de Antioquia, Medellín, Colombia.
3 Carlos Hernando Morales-Uribe, Médico, especialista en Cirugía General y Cirugía de trauma, magíster en Epidemiología Clínica, Clínica Las Américas; profesor titular de Cirugía General Universidad de Antioquia, Medellín, Colombia.
Fecha de recibido: 16/02/2023 – Fecha de aceptación: 28/02/2023 – Publicación en línea: 28/06/2023
Correspondencia: Juan Pablo Toro-Vásquez, Calle 64 # 51D-154 Bloque 8 Piso 2, Medellín, Colombia. Teléfono: 604 2192460, Dirección electrónica: pablo.toro@udea.edu.co
Citar como: Toro-Vásquez JP, Moncada-Osorio V, Morales-Uribe CH. Cirugía bariátrica: resultados clínicos en términos de pérdida de peso y resolución de comorbilidades. Rev Colomb Cir. 2023;38:642-55. https://doi.org/10.30944/20117582.2331
Este es un artículo de acceso abierto bajo una Licencia Creative Commons – BY-NC-ND https://creativecommons.org/licenses/by-nc-nd/4.0/deed.es