Pulmonary Lobectomies in Colombia: A demographic and clinicopathological characterization
Resumen
Introducción. La lobectomía pulmonar es uno de los procedimientos más frecuentes en la cirugía torácica en Colombia y a nivel mundial. El objetivo de este estudio fue proporcionar información sobre el comportamiento clínico de los individuos sometidos a este tipo de cirugías.
Métodos. Estudio observacional retrospectivo en un Hospital Universitario de Cali, Colombia, que incluyó todos los pacientes sometidos a lobectomía pulmonar, por causas benignas o malignas, entre los años 2010 y 2020. La información se extrajo del registro institucional de cirugía de tórax, obteniendo datos demográficos, clínicos y patológicos.
Resultados. Se evaluaron los registros clínicos de 207 individuos. El 55,5 % eran mujeres, la edad promedio fue 58 años y el 41 % tuvieron antecedente de tabaquismo. En el 51,6 % de los casos se diagnosticaron neoplasias, de las cuales el 47,8 % eran primarias de pulmón, siendo el adenocarcinoma el subtipo más común.
Las enfermedades benignas no tumorales representaron el 48,3 % de los casos y la causa más frecuente fueron las infecciones, dentro de las que se incluyeron 17 casos de tuberculosis pulmonar. La técnica más frecuente fue la cirugía toracoscópica video asistida (82,6 %). Presentaron un porcentaje de reintervención del 5,8 %, 10,6 % de complicaciones severas y una mortalidad hospitalaria del 4,3 %.
Conclusión. La población evaluada muestra una carga alta de comorbilidades y riesgo operatorio elevado; de forma consecuente, al compararla con otras series internacionales, se encontró un porcentaje mayor de complicaciones perioperatorias y mortalidad.
Palabras clave: enfermedades pulmonares; cirugía torácica; toracoscopía; cirugía torácica asistida por video; complicaciones posoperatorias; mortalidad.
Abstract
Introduction. The pulmonary lobectomies is one of the most common procedures in thoracic surgery in Colombia and worldwide. The objective of this study is to provide information on the clinical behavior of individuals who underwent this type of surgeries.
Methods. Retrospective observational study at a University Hospital in Cali, Colombia, including all individuals who had pulmonary lobectomies, between the years 2010 to 2020 for benign and malignant causes. The information was extracted from the institutional registry of thoracic surgery, obtaining demographic, clinical and pathological data.
Results. The clinical records of 207 individuals were evaluated, 55.5% were women, the average age was 58 years, and 41% had a history of smoking. Of these cases, 51.6% were diagnosed with neoplasms, of which 47.8% were primary lung neoplasms, with adenocarcinoma being the most common subtype.
As for benign diseases, they represented 48.3% of the cases and the most frequent cause was infections, including 17 cases of pulmonary tuberculosis. The most frequent technique was video-assisted thoracoscopic surgery in 82.6%, with a reoperation rate of 5.8%, up to 10.6% of severe complications, a median hospital stay of 6 days, and a hospital mortality of 4.3%.
Conclusion. The population evaluated shows a high burden of comorbidities and high operative risk; consequently, when compared with other international series, it shows a higher percentage of perioperative complications, hospital stay, and mortality.
Keywords: lung diseases; thoracic surgery; thoracoscopy; video-assisted thoracic surgery; postoperative complications; mortality.
Introducción – Lobectomías Pulmonares en Colombia
La lobectomía pulmonar es la resección quirúrgica anatómica de cualquier lóbulo pulmonar, con o sin linfadenectomía asociada 1. Existen tres técnicas quirúrgicas, a saber: cirugía abierta, cirugía torácica asistida por video (VATS, por sus siglas en inglés) y cirugía torácica asistida por robot (RATS, por sus siglas en inglés) .
Actualmente la evidencia ha sugerido que se prefiere la técnica VATS sobre la abierta, porque hay menos efectos adversos (36 % vs. 42 %), la incidencia del dolor es menor y la supervivencia fue más favorable (71,5 % vs 66,7 %) 2.
La lobectomía VATS implica realizar de dos a cuatro incisiones pequeñas en la pared torácica, dependiendo del lóbulo a extraer, sin necesitar una incisión mayor con separación de las costillas para exponer el contenido intratorácico 3.
También se ha desarrollado la técnica de puerto único (VATS uniportal), la cual ha demostrado efectividad y seguridad para el tratamiento de diversas patologías torácicas, como el cáncer de pulmón 4,5.
Las indicaciones para este procedimiento incluyen afecciones malignas, como los tumores pulmonares primarios y enfermedad metastásica, y patologías benignas, entre las que están bulas pulmonares, nódulos, bronquiectasias, infecciones pulmonares, enfermedad pulmonar obstructiva crónica y trauma pulmonar 6.
Es importante tener en cuenta que, según la literatura, la indicación más prevalente de lobectomía es la tuberculosis, la cual tiene una incidencia mayor en países en vías de desarrollo, como Colombia.
Con respecto a las complicaciones de procedimientos vídeoasistidos, se han reportado casos de fuga de aire persistente, atelectasias, arritmias (la más común la fibrilación auricular), sangrado, neumonía, dependencia prolongada del ventilador, empiema e infección del sitio operatorio 7. La mortalidad en VATS es menor del 1-2 % 8.
En la actualidad desconocemos la epidemiología de los pacientes que se han llevado a lobectomía pulmonar en Colombia, especialmente por enfermedad benigna. Tampoco se encuentran en la literatura en nuestro país comparaciones entre los distintos métodos quirúrgicos y se desconocen las complicaciones.
El objetivo de este estudio fue describir las características demográficas e histopatológicas, las complicaciones y los desenlaces de los pacientes sometidos a lobectomías entre los años 2010 y 2020, en el hospital universitario Fundación Valle del Lili, una institución de alta complejidad en Cali, Colombia.
Métodos – Lobectomías Pulmonares en Colombia
Se hizo un estudio observacional descriptivo, retrospectivo, de los pacientes sometidos a lobectomía pulmonar (con o sin linfadenectomía) durante el periodo 2010 a 2020, en el hospital universitario Fundación Valle del Lili, de nivel IV de atención en la ciudad de Cali, Colombia.
La información fue obtenida a partir del registro institucional de cirugía de tórax, en el cual se recopila información sistemática de variables clínicas de interés de los pacientes sometidos a cirugía por los cirujanos del grupo, a partir de la información descrita en las historias clínicas. En este estudio las variables se dividieron en tres grupos: prequirúrgicas, intraquirúrgicas y postquirúrgicas.
Las prequirúrgicas incluyeron datos demográficos, comorbilidades, pruebas de función pulmonar y clasificación del riesgo anestésico (ASA); las intraquirúrgicas incluyeron la técnica quirúrgica, el tiempo de cirugía, la localización de las lesiones patológicas y el diagnóstico histopatológico; finalmente, las postquirúrgicas incluyeron las complicaciones pulmonares y extrapulmonares intrahospitalarias, la estancia hospitalaria, la estancia en unidad de cuidados intensivos (UCI), la necesidad de reintervención quirúrgica, la sobrevida y el seguimiento posoperatorio.
Para el análisis estadístico se utilizó el software STATA (StataCorp LLC, College Station, EEUU) versión 15. Los resultados de las variables categóricas fueron presentados en frecuencia absoluta y relativa, y las variables continuas fueron presentadas, según su distribución, en promedio con desviación estándar o mediana con rangos intercuartílicos (RIC).
Resultados – Lobectomías Pulmonares en Colombia
Se evaluaron los registros clínicos de 207 pacientes sometidos a lobectomía pulmonar entre los años 2010 y 2020 (Tabla 1).
Tabla 1. Características demográficas, antecedentes personales
y diagnóstico patológico postquirúrgico.
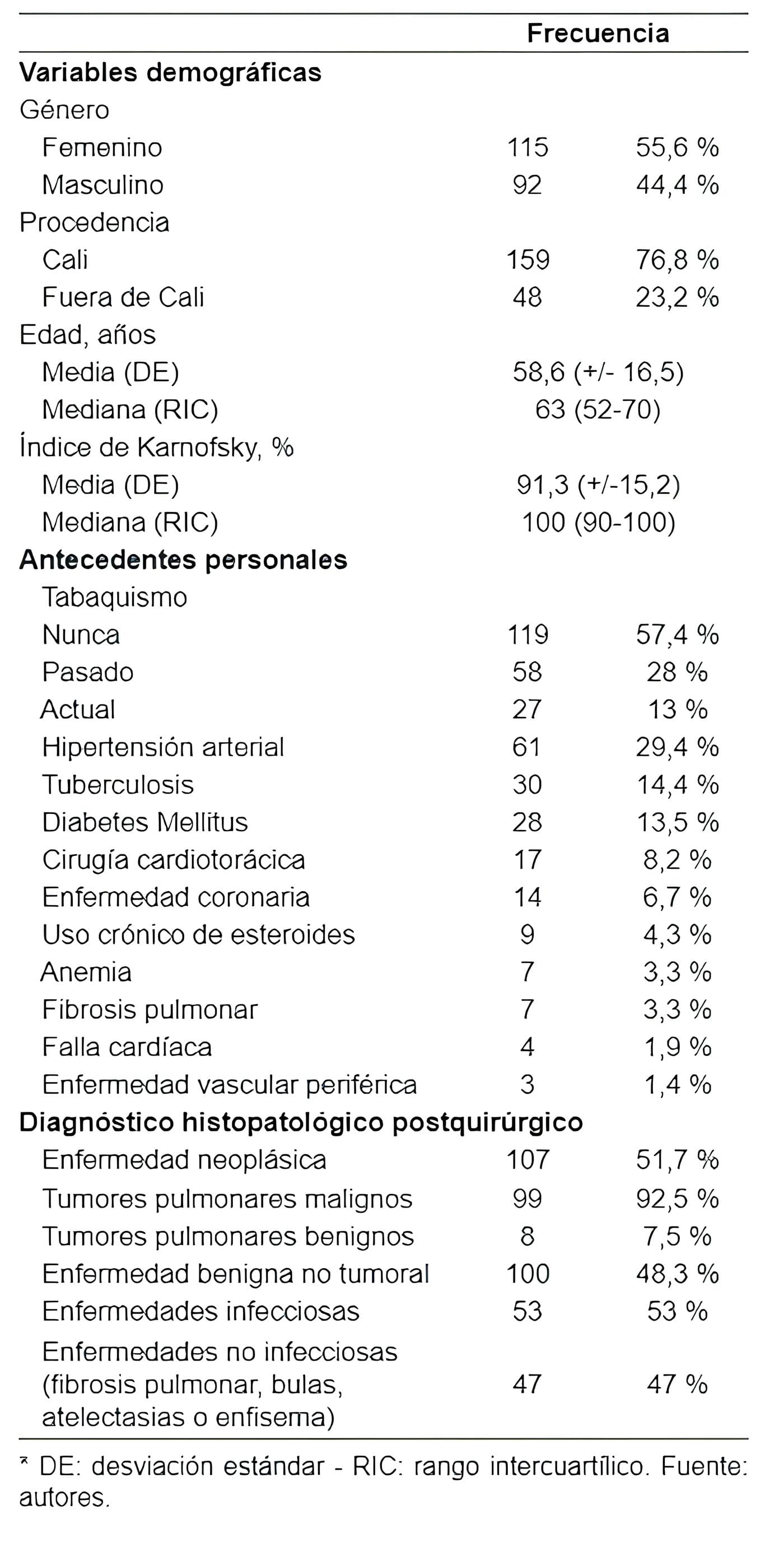
La mayoría eran mujeres (55,6 %), con un rango de edad de 16 a 82 años y una media de 58 años. El año 2012 fue en el que se realizaron más procedimientos (15,9 %) (Figura 1). Al evaluar los antecedentes personales, se encontró que el 29,5 % eran hipertensos y el 13,5 % eran diabéticos, además, que el 14,5 % tuvieron tuberculosis pulmonar. Solo hubo un individuo con antecedente de trauma pulmonar (0,5 %).
El 41,0 % de los casos tenían antecedente de tabaquismo (n=85) y al momento del registro clínico persistían fumando el 13,0 %.
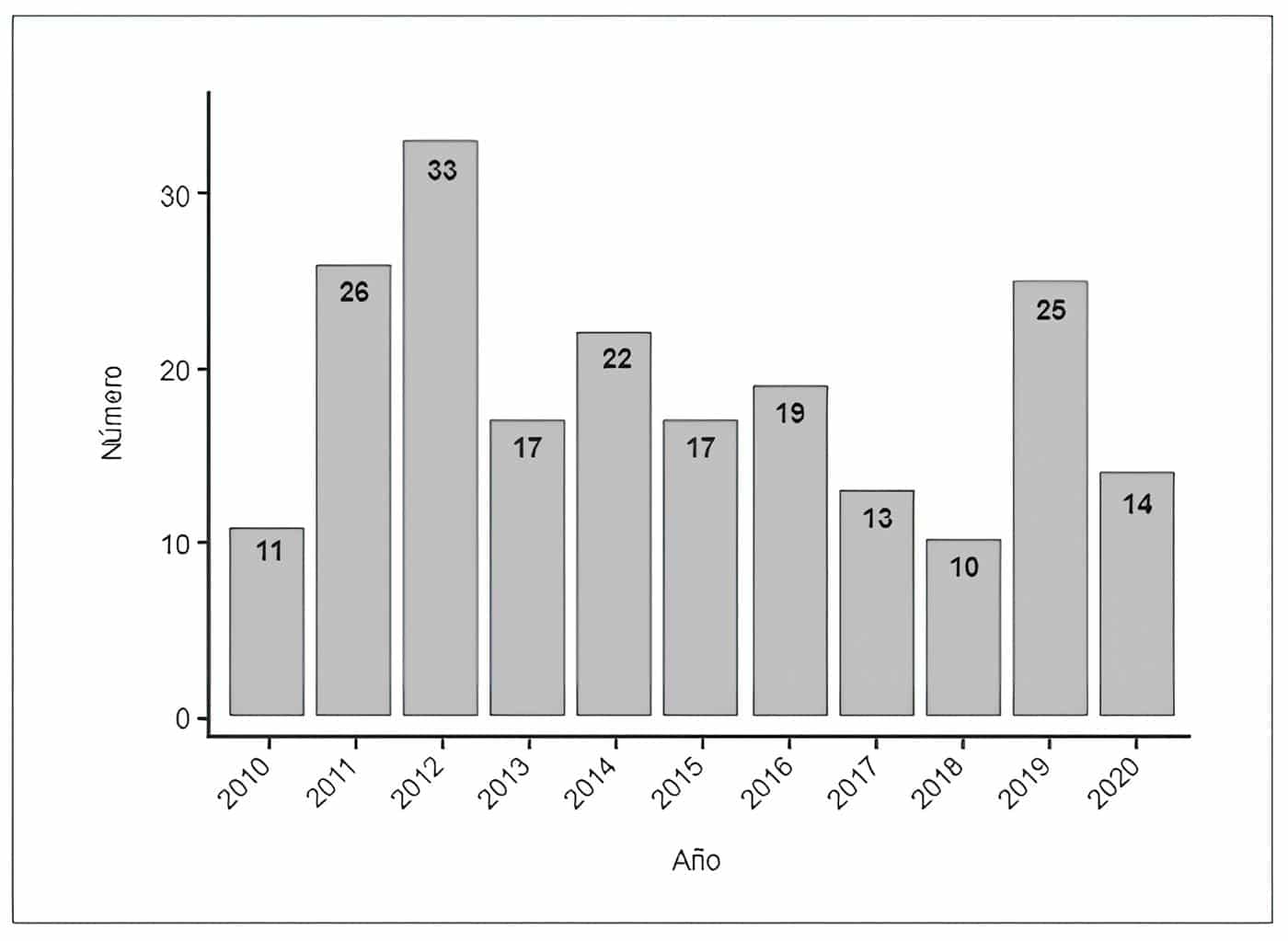
Figura 1. Distribución de cirugías por año. Fuente: autores
Se identificaron 49 casos con antecedentes personales de neoplasias malignas, de las cuáles la más frecuente fue el cáncer de mama (6,3 %, n=13). De los pacientes con antecedente de cáncer, el 23,8 % había recibido radioterapia (n=5) y el 36 % quimioterapia (n=9). Al evaluar la funcionalidad, se encontró que el promedio del índice de Karnofsky fue de 91,3 %.
Durante la valoración prequirúrgica, se realizaron pruebas de función pulmonar en el 72,4 % de los casos, obteniendo un promedio de capacidad vital forzada del 82,8 %, un volumen espiratorio en 1 segundo promedio de 77,5 %, una relación VEF1/CVF promedio de 77,0 % y un promedio de difusión de monóxido de carbono asociado a la hemoglobina de 62,4 % (Tabla 2).
Tabla 2. Tipo de cirugía, vías de abordaje, tiempo operatorio y pruebas de función pulmonar

El sitio anatómico más frecuente de resección fue el lóbulo superior derecho en (28,5 %, n=59) y el menos frecuente el lóbulo medio derecho (11,6 %, n=24). El 5,3 % fueron resecciones bilobares (n=11). La técnica quirúrgica más utilizada fue la lobectomía pulmonar video asistida (82,6 %, n=171). El promedio del tiempo operatorio en esta técnica fue de 145 minutos (DE: 70,6), que fue menor que en la cirugía abierta (promedio de 204 minutos, DE: 93,4).
El diagnóstico patológico postquirúrgico más común fueron las neoplasias (51,6 %, n=107), entre las que se destacaron las malignas de origen pulmonar (47,8 %, n=99).
El tipo histológico más común fue el adenocarcinoma (62,6 %, n=62), seguido por el carcinoma escamocelular (12,1 %, n=12), los tumores neuroendocrinos (10,1 %, n=10), otras histologías atípicas (13,1 %, n=13) y un caso de carcinoma de células pequeñas (0,5 %). La patología benigna no tumoral, correspondió al 48,3 % de los casos (n=100), siendo las infecciones pulmonares las más frecuentes (n=53).
Con mayor frecuencia los pacientes tuvieron un riesgo anestésico operatorio intermedio, ca-tegoría ASA III (43,9 %), o alto, ASA IV (13,0 %) (Tabla 3). El 9,7 % (n=20) requirieron transfusión de glóbulos rojos y el 4,8 % (n=10) requirieron transfusión masiva, la cual se definió como el uso de cuatro o más unidades de glóbulos rojos.
Tabla 3. Riesgo anestésico, complicaciones post- quirúrgicas, clasificación de complicaciones según
Clavien-Dindo y estancia hospitalaria
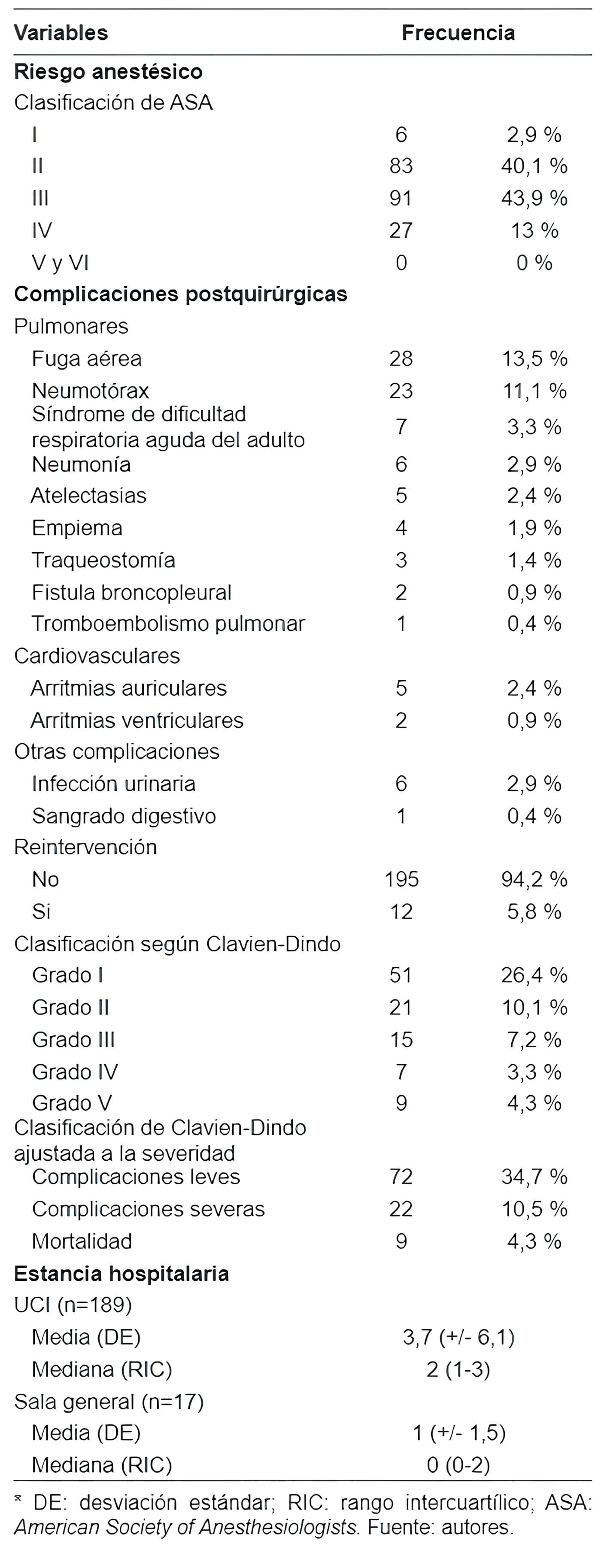
Las complicaciones postoperatorias se subdividieron en tres grupos: pulmonares, cardiovasculares y otras (incluyendo todo lo extratorácico). La más frecuente a nivel pulmonar fue la fuga de aire (13,5 %, n=28), mientras a nivel cardiovascular la más común fue la presencia de arritmias auriculares (2,4 %, n=5). En general, sólo 12 pacientes necesitaron reintervención quirúrgica (5,8 %).
Se observó que la mayor proporción de complicaciones fueron leves según la clasificación de Clavien-Dindo (34,7 %, n=72), aunque el 10,6 % fueron severas (n=22).
En el postquirúrgico, el 90,8 % (n=188) de los casos se manejaron en unidad de cuidados intensivos, con un tiempo promedio de estancia de 3,8 días. Entre los que se manejaron en sala general, el promedio de estancia fue de un día y la estancia hospitalaria general promedio fue de 12,3 días. La mortalidad hospitalaria fue de 4,3 % (n=9) y en el seguimiento a 30 días se encontró un aumento hasta el 6,3 % (n=13).
Discusión – Lobectomías Pulmonares en Colombia
En un estudio publicado en 2018 por Mehta et al. 9, informaron que el 53,9 % de los casos eran mujeres y la edad promedio de los pacientes sometidos a lobectomía fue de 66,1 ± 11,1 años, similar a la población en nuestro medio.
El número de procedimientos realizados cada año en este centro muestra una tendencia estable, sin incrementos significativos, diferente a lo informado en el mismo estudio, quienes reportaron aumento del número de procedimientos entre los años 2007 y 2015 (p < 0,0001).
Nuestros pacientes tuvieron menos antecedentes de hipertensión y de diabetes, en comparación con lo reportado por Desai et al. 10 en el 2016, donde el 58 % eran hipertensos y el 17 % diabéticos, el 10% tenían anemia y el 8% enfermedad vascular periférica. No obstante, la frecuencia de pacientes con historia de insuficiencia renal crónica en esta muestra es acorde a lo observado por AlAlmeri et al. en el 2018 11.
En un estudio retrospectivo realizado por Tak Kyu Oh et al. 12, reportaron que, de 1785 pacientes llevados a lobectomía, el 9,0 % eran fumadores al momento de la cirugía y el 41,6 % eran exfumadores, valores ligeramente inferiores a los de nuestro estudio.
No se encontró en la literatura evaluada el antecedente de cánceres distintos al pulmonar:
Por lo que no se tienen datos comparativos. Según lo reportado por Udelsman et al. 13, sólo el 8,3 % de los casos habían recibido tratamiento prequirúrgico con quimioterapia y el 7,2 % radioterapia, mientras que en la población estudiada una proporción mayor de pacientes que fueron sometidos a quimioterapia (36 %) y radioterapia (23,8 %) antes de la cirugía, lo que podría estar relacionado con una mayor tasa de complicaciones y mortalidad.
La mayoría de los pacientes que se sometieron a lobectomía tenían clasificación ASA III (n=91 – 43,9 %), resultado semejante a lo observado en el estudio retrospectivo realizado por Udelsman et al. 13, que reportó el 53,8 % de casos con igual clasificación.
En este estudio encontramos que el 72,4 % de los casos tuvieron pruebas de función pulmonar preoperatorias, en comparación con el estudio de Berry et al. 14, donde sólo el 36 % de los pacientes tenían pruebas de función pulmonar preoperatorias, con un promedio de FEV1 y de DLCO inferior al nuestro.
Similar al estudio publicado por Chen et al.15 en el 2021, donde el 73,9 % de los individuos estudiados fueron llevados a lobectomía video asistida:
La técnica quirúrgica más utilizada en este estudio fue la VATS (82,6 %). Wang et al. 16 mostraron un tiempo operatorio promedio para la VATS de 154 minutos en técnica con un puerto, 163 minutos con dos puertos y 162 minutos con tres puertos, valores ligeramente superiores a los reportados en este estudio. De la misma manera, Kent et al. 17, reportaron un tiempo promedio de 163 minutos para lobectomías por vía abierta, inferior al encontrado en esta serie.
El segmento anatómico más resecado en este estudio fue el lóbulo superior derecho, hallazgo que coincide con lo encontrado en la publicación realizada por Dziedzic et al. 18, en donde la lobectomía superior derecha fue la más frecuente por VATS (34,3 %, n=484) y por toracotomía abierta (36,5 %, n=1770).
En el artículo de Wang et al. 16, de los 257 pacientes sometidos a lobectomía VATS:
El 69,3 % cursaron con cáncer de pulmón primario, siendo la histología más frecuente el adenocarcinoma (48,2 %), y el 30,7 % con patología benigna, ocupando el primer lugar la tuberculosis (7,8 %), seguido de procesos inflamatorios (6,2 %) y bronquiectasias (5,0 %).
Esa información coincide con los hallazgos de este estudio en cuanto a la distribución de la enfermedad neoplásica, pero cabe resaltar que en nuestro medio la enfermedad benigna representa una proporción mayor de los casos intervenidos.
Respecto de las complicaciones pulmonares, Suzuki et al. 19 reportaron un 3,8 % de individuos con fuga de aire y Sridhar et al. 20 mostraron incidencias tan altas como el 24 %, siendo una de las complicaciones más comunes en este procedimiento. A nivel cardiovascular, Gengxu et al. 21 encontraron que la fibrilación auricular estuvo presente en el 17,4 % de los casos, valor muy superior a nuestra serie.
De todos los casos evaluados, el 5,8 % necesitaron reintervención, porcentaje mayor en comparación con el estudio realizado por Suzuki et al. 19, con un 2 % de reintervenciones.
La transfusión de hemoderivados en esta serie no fue necesaria en el 85,5 % de los individuos. Chen et al. 15, mostraron que el 2,4 % de los pacientes del grupo de lobectomía abierta y el 3,7 % del grupo de VATS requirieron transfusiones, valores ligeramente inferiores a lo mostrado en esta serie.
En la publicación de Lee et al. 22, se estudiaron 451 pacientes sometidos a lobectomía VATS por cáncer de pulmón y se dividieron en dos grupos (UCI 344 vs. sala general 107), con un promedio de estancia postoperatoria en UCI de 12,6 ± 10,0 días y en sala general de 10,3 ± 4,1 días, mucho más altos que en nuestro estudio.
A pesar de estos datos, existen autores que han implementado programas de recuperación acelerada en cirugía torácica y reportan estancias hospitalarias generales inferiores, que oscilan entre 3 y 7 días 23-25.
La mortalidad hospitalaria de esta serie fue de un 4,3 % (n=9), superior a la informada por Desai et al. 10, donde la lobectomía VATS se asoció con una mortalidad hospitalaria del 1,3 %. En el seguimiento a 30 días encontramos un aumento de la mortalidad hasta el 6,3 % (n=13), mientras que en la publicación de Bravo-Íñiguez 26 la tasa de mortalidad para la lobectomía abierta fue del 3,1 % (50 casos) y para la lobectomía por videotoracoscopia fue del 1,2 % (13 casos).
Conclusiones – Lobectomías Pulmonares en Colombia
La lobectomía pulmonar constituye uno de los procedimientos más frecuentemente realizados en los servicios de cirugía torácica en el mundo, de ahí radica la importancia de conocer su comportamiento clínico en nuestro medio.
En este estudio encontramos que la población evaluada tenía una importante historia de comorbilidad al momento de la cirugía y un riesgo quirúrgico elevado; ambos factores aumentan el tiempo de estancia hospitalaria, las complicaciones perioperatorias y la mortalidad.
Con base en lo descrito, es importante recalcar la necesidad de crear grupos de trabajo multidisciplinario, protocolos de manejo específicos y centros de excelencia para impactar en los desenlaces a futuro.
Cumplimiento de normas éticas – Lobectomías Pulmonares en Colombia
Consentimiento informado: Este estudio fue sometido al análisis del comité de ética institucional y fue obtenida su debida aprobación, así mismo se rige bajo la normativa dictada por la Resolución 008430 de 1993 del Ministerio de Salud de Colombia, representando un riesgo muy bajo de compromiso bioético y por tanto no requiere consentimiento informado.
Conflictos de interés: Los autores declararon no tener ningún conflicto de interés.Fuentes de financiación: No se recibieron fuentes de financiación para este estudio.
Contribución de los autores
– Concepción y diseño del estudio: María Alejandra Cardona-Gallardo, Ana Isabel Castrillón-Pineda, Liliana Fernández-Trujillo, Mauricio Velásquez-Galvis.
– Adquisición de datos: Paola Andrea Pérez-Rodríguez, Maira Isabel Eraso-Villota.
– Análisis e interpretación de datos: Álvaro Ignacio Sánchez-Ortiz, Nicolás Felipe Torres-España, Mauricio Velásquez-Galvis, Paola Andrea Pérez-Rodríguez, Maira Isabel Eraso-Villota.
– Redacción del manuscrito: Paola Andrea Pérez-Rodríguez, Maira Isabel Eraso-Villota, Nicolás Felipe Torres-España, Álvaro Ignacio Sánchez-Ortiz.
– Revisión crítica: Álvaro Ignacio Sánchez-Ortiz, Mauricio Velásquez-Galvis, María Alejandra Cardona-Gallardo, Liliana Fernández-Trujillo, Nicolás Felipe Torres-España.
Referencias – Lobectomías Pulmonares en Colombia
1. Aiolfi A, Nosotti M, Micheletto G, Khor D, Bonitta G, Pe-rali C, et al. Pulmonary lobectomy for cancer: Systema-tic review and network meta-analysis comparing open, video-assisted thoracic surgery, and robotic approach. Surgery. 2021;169:436-46. https://doi.org/10.1016/j.surg.2020.09.010
2. Ng CSH, MacDonald JK, Gilbert S, Khan AZ, Kim YT, Louie BE, et al. Optimal approach to lobectomy for non-small cell lung cancer: Systemic review and meta-analysis. Innovations (Phila). 2019;14:90-116. https://doi.org/10.1177/1556984519837027
3. Berfield KS, Farjah F, Mulligan MS. Video-assisted tho-racoscopic lobectomy for lung cancer. Ann Thorac Surg. 2019;107:603-9. https://doi.org/10.1016/j.athoracsur.2018.07.088
4. Bulgarelli-Maqueda L, García-Pérez A, Minasyan A, Gon-zalez-Rivas D. Uniportal VATS for non-small cell lung cancer. Gen Thorac Cardiovasc Surg. 2020;68:707-15. https://doi.org/10.1007/s11748-019-01221-4
5. Sihoe ADL. Uniportal video-assisted thoracoscopic lobectomy. Ann Cardiothorac Surg. 2016;5:133-44. https://doi.org/10.21037/acs.2016.03.14
6. Sui T, Liu A, Jiao W. Difference of lung function reten-tion after segmentectomy and lobectomy. Chin J Lung Cancer. 2019;22:178-82. https://doi.org/10.3779/j.issn.1009-3419.2019.03.11
7. Zoeller C, Ure BM, Dingemann J. Perioperative com-plications of video-assisted thoracoscopic pulmonary procedures in neonates and infants. Eur J Pediatr Surg. 2018;28:163-70. https://doi.org/10.1055/s-0038-1636917
Bibliografías – Lobectomías Pulmonares en Colombia
8. Flores RM, Alam N. Video-Assisted Thoracic Surgery Lobectomy (VATS), open thoracotomy, and the robot for lung cancer. Ann Thorac Surg. 2008;85:S710-5. https://doi.org/10.1016/j.athoracsur.2007.09.055
9. Mehta H, Osasona A, Shan Y, Goodwin JS, Okereke IC. Trends and outcomes of thoracoscopic lobectomy or segmentectomy: A National Surgical Quality Improve-ment Project analysis. Semin Thorac Cardiovasc Surg. 2018;30:350-9. https://doi.org/10.1053/j.semtcvs.2018.03.002
10. Desai H, Natt B, Kim S, Bime C. Decreased in-hospital mortality after lobectomy using video-assisted thora-coscopic surgery compared with open thoracotomy. Ann Am Thorac Soc. 2017;14:262-6. https://doi.org/10.1513/AnnalsATS.201606-429OC
11. Al-Ameri M, Bergman P, Franco-Cereceda A, Sartipy U. Video-assisted thoracoscopic versus open thoracotomy lobectomy: a Swedish nationwide cohort study. J Tho-rac Dis. 2018;3499-506. http://dx.doi.org/10.21037/jtd.2018.05.177
12. Oh TK, Kim K, Jheon S, Do SH, Hwang JW, Kim JH, et al. Relationship between pain outcomes and smoking history following video-assisted thoracic surgery for lo-bectomy: a retrospective study. J Pain Res. 2018;11:667-73. https://doi.org/10.2147/JPR.S157957
13. Udelsman BV, Soni M, Madariaga ML, Fintelmann FJ, Best TD, Li SSY, et al. Incidence, aetiology and outcomes of major postoperative haemorrhage after pulmonary lobectomy. Eur J Cardiothorac Surg. 2020;57:462-70. https://doi.org/10.1093/ejcts/ezz266
14. Berry MF, Villamizar-Ortiz NR, Tong BC, Burfeind WR, Harpole DH, D’Amico TA, et al. Pulmonary function tests do not predict pulmonary complications after thoracos-copic lobectomy. Ann Thorac Surg. 2010;89:1044-52. https://doi.org/10.1016/j.athoracsur.2009.12.065
Lecturas Recomendadas – Lobectomías Pulmonares en Colombia
15. Chen W, Yu Z, Zhang Y, Liu H. Comparison of cost effec-tiveness between video-assisted thoracoscopic surgery (VATS) and open lobectomy: A retrospective study. Cost Eff Resour Alloc. 2021;19:55. https://doi.org/10.1186/s12962-021-00307-2
16. Wang L, Liu D, Lu J, Zhang S, Yang X. The feasibility and advantage of uniportal video-assisted thoracoscopic surgery (VATS) in pulmonary lobectomy. BMC Cancer. 2017;17:75. https://doi.org/10.1186/s12885-017-3069-z
17. Kent MS, Hartwig MG, Vallières E, Abbas AE, Cerfolio RJ, Dylewski MR, et al. Pulmonary Open, Robotic and Thoracoscopic Lobectomy (PORTaL) study: An Analy-sis of 5,721 Cases. Ann Surg. 2022. http://dx.doi.org/10.1097/SLA.0000000000005115
18. Dziedzic DA, Zbytniewski M, Gryszko GM, Cackows-ki MM, Langfort R, Orlowski TM, et al. Video-assisted versus open thoracotomy lobectomy: comparison on lymphadenectomy and survival in early stage of lung cancer. J Thorac Dis. 2021;13. http://dx.doi.org/10.21037/jtd-20-2251
19. Suzuki K, Saji H, Aokage K, Watanabe S, Okada M, Mizu-sawa J, et al. Comparison of pulmonary segmentectomy and lobectomy: Safety results of a randomized trial. J Thorac Cardiovasc Surg. 2019;158:895-907. https://doi.org/10.1016/j.jtcvs.2019.03.090
20. Sridhar P, Litle VR, Okada M, Suzuki K. Prevention of postoperative prolonged air leak after pulmonary re-section. Thorac Surg Clin. 2020;30:305-14. https://doi.org/10.1016/j.thorsurg.2020.04.007
21. He G, Yao T, Zhao L, Geng H, Ji Q, Zuo K, et al. Atrial fibrillation and alteration of heart rate variability af-ter video-assisted pulmonary lobectomy versus tho-racotomy pulmonary lobectomy. J Cardiothorac Surg. 2020;15:220. https://doi.org/10.1186/s13019-020-01260-6
Reseñas Bibliográficas – Lobectomías Pulmonares en Colombia
22. Lee SE, Cho WH, Lee SK, Byun KS, Son BS, Jeon D, et al. Routine intensive monitoring but not routine intensive care unit-based management is necessary in video-as-sisted thoracoscopic surgery lobectomy for lung cancer. Ann Transl Med. 2019;7:129. https://doi.org/10.21037/atm.2019.02.29
23. Lipińska J, Wawrzycki M, Jabłoński S. Comparison of costs of hospitalization of patients with primary lung cancer after lobectomy with access through classic thoracotomy and VATS in the conditions of finan-cing based on diagnosis-related groups. J Thorac Dis. 2019;11:3490-5. https://doi.org/10.21037/jtd.2019.07.90
24. Gonfiotti A, Viggiano D, Voltolini L, Bertani A, Bertolac-cini L, Crisci R, Droghetti A. Enhanced recovery after surgery and video-assisted thoracic surgery lobectomy: The Italian VATS Group* surgical protocol. J Thorac Dis. 2018;10(Suppl 4):S564-S570. https://doi.org/10.21037/jtd.2018.01.157
25. Bourdages-Pageau E, Vieira A, Lacasse Y, Figueroa PU. Outcomes of uniportal vs multiportal video-assisted thoracoscopic lobectomy. Semin Thorac Cardiovasc Surg. 2020;32:145-51. https://doi.org/10.1053/j.semtcvs.2019.05.021
26. Bravo-Iñiguez CE, Armstrong KW, Cooper Z, Weissman JS, Ducko CT, Wee JO, et al. Thirty-day mortality after lobectomy in elderly patients eligible for lung cancer screening. Ann Thorac Surg. 2016;101:541-6. https://doi.org/10.1016/j.athoracsur.2015.08.067
Autores – Lobectomías Pulmonares en Colombia
1 Paola Andrea Pérez-Rodríguez, Maira Isabel Eraso-Villota, María Alejandra Cardona-Gallardo, Estudiante de Medicina, Universidad Icesi, Cali, Colombia
2 Ana Isabel Castrillón-Pineda, Médica, Fundación Valle del Lili, Cali, Colombia.
3 Nicolás Felipe Torres-España, Médico, especialista en Cirugía general, Fundación Valle del Lili, Cali, Colombia.
4 Liliana Fernández-Trujillo, Médica, especialista en Medicina interna y Neumología, Fundación Valle del Lili, Cali, Colombia.
5 Álvaro Ignacio Sánchez-Ortiz, MD, MS, PhD, especialista en Cirugía general y Cirugía de Tórax, Fundación Valle del Lili, Cali, Colombia.
6 Mauricio Velásquez-Galvis, Médico, especialista en Cirugía general y Cirugía de Tórax, Fundación Valle del Lili, Cali, Colombia.
Fecha de recibido: 12/09/2022 – Fecha de aceptación: 02/12/2022 – Publicación en línea: 03/02/2023
Correspondencia: Nicolás Felipe Torres-España, Carrera 98 # 18-49, Fundación Valle del Lili, Cali, Colombia. Teléfono: +57 3176488387, Dirección electrónica: nicolasfelipe.torres@gmail.com
Citar como: Pérez-Rodríguez PA, Eraso-Villota MI, Cardona-Gallardo MA, Castrillón-Pineda AI, Torres-España NF, et al. Lobectomías pulmonares en Colombia: una caracterización demográfica y clínico-patológica. Rev Colomb Cir. 2023;38:243-51. https://doi.org/10.30944/20117582.2252
Este es un artículo de acceso abierto bajo una Licencia Creative Commons – BY-NC-ND https://creativecommons.org/licenses/by-nc-nd/4.0/deed.es