Evaluación de un Nuevo Sistema de Bajo Costo
José Pablo Vélez, MD*, Luis Fernando Becerra**,
Luis Felipe Vanegas**, Hernando Vélez, MD***,
Martha E. Muñoz, MD****, Rafael Arias, MD*****
Resumen GEP
Introducción: La Gastrostomía Endoscópica Percutánea (GEP) es la técnica de elección para la realización de gastrostomías en pacientes que requieren una vía de alimentación permanente.
Objetivo: Desarrollo y evaluación clínica de un nuevo sistema para GEP.
Métodos: Se desarrolló y fabricó un sistema de gastrostomía endoscópica percutánea (JPV), 20 Fr, combinando las técnicas de “halar” y “empujar”. Se realizó la GEP con este sistema en un grupo de pacientes y se evaluó la presencia de complicaciones y problemas técnicos.
Resultados: Se realizaron 37 GEP en 34 pacientes. El tiempo operatorio fue de 8.6 minutos. La mayoría de los pacientes presentaba trastornos neurológicos con disfagia importante (n=23) y cáncer de cabeza y cuello (n=8). Una paciente con obesidad severa presentó complicaciones del estoma. En tres casos se presentó falla técnica del equipo.
En esos casos se realizó la GEP con un nuevo sistema sin complicaciones. No se presentaron complicaciones mayores relacionadas con el uso del nuevo sistema. El costo del sistema JPV es de aproximadamente el 50% del sistema disponible comercialmente.
Este sistema de gastrostomía puede ser una alternativa útil, segura y económica para la realización de GEP, con un costo equivalente al 50% de los sistemas disponibles comercialmente.
Introducción
La gastrostomía endoscópica percutánea GEP es hoy el procedimiento de elección para la realización de gastrostomía en el paciente que requiere una vía de acceso para alimentación enteral a largo plazo y que no va a ser sometido a una cirugía abdominal por otra razón.
Este procedimiento se viene realizando en el mundo desde 1980, cuando Gauderer y Ponsky publicaron su experiencia inicial en un grupo de pacientes pediátricos (1). Desde entonces se han descrito varias técnicas y modificaciones de éstas para la realización de la gastrostomía; sin embargo, la esencia del procedimiento se mantiene igual, es decir, la colocación de una sonda al estómago, utilizando una técnica percutánea bajo visión endoscópica, con el uso de sedación y anestesia local.
En los países en vía de desarrollo, la implementación de técnicas como la GEP puede estar limitada o retardada por la corta disponibilidad de los recursos económicos que permitan el acceso a los implementos adecuados y seguros.
La utilización de implementos adaptados en forma inadecuada o insegura, puede conducir a un aumento de las complicaciones y de la morbilidad asociada al procedimiento, acabando con los supuestos beneficios de una técnica mínimamente invasiva.
Al realizar una gastrostomía endoscópica percutánea, lo ideal es utilizar un sistema diseñado y fabricado comercialmente para este fin. El factor limitante con frecuencia, son los altos costos de los insumos.
En el presente estudio, se evalúa el desempeño de un nuevo sistema para la realización de la gastrostomía endoscópica percutánea, de bajo costo, fabricado por los investigadores.
Materiales y Métodos
Se diseñó y fabricó un sistema para la realización de la GEP combinando dos técnicas existentes, la técnica de “halar” y la técnica de “empujar”, dando origen a una nueva técnica que hemos denominado técnica combinada.
Esta nueva sonda de gastrostomía es fabricada en silicona, con tope interno y disco externo igualmente en silicona, tiene un introductor de polietileno semirrígido y utiliza una guía de nylon para su colocación. De la técnica de halar se toma la idea de anudar la guía de nylon a un asa que tiene la sonda en el extremo de polietileno.
De la técnica de empujar se toma el concepto de un introductor semirrígido largo el cual permite empujar desde la parte externa para favorecer la exteriorización del extremo delgado que está siendo traccionado con la guía de nylon. Véase figura 1.
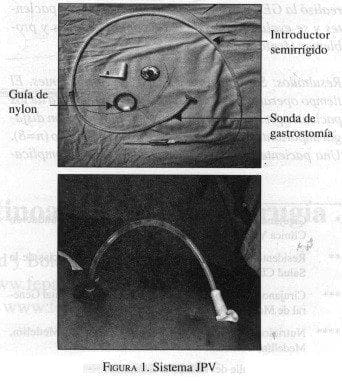
Técnica del procedimiento GEP. Con el paciente en posición supina, suministrando sedación intravenosa y anestesia tópica en la orofaringe, se realiza una endoscopia digestiva superior para evaluar integridad y permeabilidad del tracto digestivo superior.
Se administra una dosis de antibiótico profiláctico. Se procede a seleccionar un sitio en la pared anterior del estómago, a nivel del antro, utilizando la palpación externa con el dedo y la transiluminación. Previa asepsia y anestesia local de la piel en el cuadrante superior izquierdo del abdomen, se hace una incisión de 1,5 cm aprox. sobre el sitio seleccionado.
Se introduce una aguja No. 14G hasta el estómago, bajo visión endoscópica. Se captura la aguja con un asa de polipectomía y se introduce la guía a través de dicha aguja. Una vez se observa que la guía ha entrado al estómago, se abre parcialmente el asa de polipectomía permitiendo que ésta se deslice de la aguja y capture la guía de nylon que se ha introducido suficientemente, para proceder a extraerla a través de la boca en conjunto con el endoscopio.
Se anuda la guía con el asa de la sonda de gastrostomía y se procede a introducir la sonda por la boca, manteniendo tracción permanente en el extremo de la guía que sale a través de la pared abdominal. Con un movimiento continuo de tracción, se empuja el introductor semirrígido hasta que se observe que su extremo protruye a través de la incisión en piel.
Se tracciona el introductor hasta observar que sale la sonda de silicona, la cual se continúa traccionando hasta que ésta se ancla por la tracción que hace el tope interno de la pared del estómago contra la pared abdominal. En esta posición se coloca el disco de fijación externo, observando que no haya tracción excesiva. Se coloca una banda plástica de seguridad para fijar el disco en posición.
Usualmente no colocamos suturas de fijación a la piel para permitir el aseo adecuado de la zona externa y recomendamos la rotación diaria de la sonda con una tracción moderada. Se corta la sonda a una distancia aproximada de 20 cm de la piel y se coloca la boquilla. Se realiza una nueva endoscopia para observar la posición y la tensión de la sonda y para descartar la presencia de sangrado.
Resultados
Entre febrero y julio de 2001 se realizaron 37 procedimientos en 35 pacientes en el Hospital General de Medellín, la Clínica SOMA de Medellín y la Fundación Clínica Valle del Lili en Cali.
Previa a la realización del procedimiento se explicó al paciente o a su familia el objeto del estudio y se firmó un consentimiento. El protocolo contó con la aprobación de los comités de investigación del Hospital General de Medellín y de la Fundación Clínica Valle de Lili.
La edad de los pacientes fue de 50 años en promedio (13 – 85); 57% de los pacientes eran hombres (n=20).
En la tabla 1 se describen los diagnósticos. Como es usual, el grupo de pacientes que con mayor frecuencia requiere gastrostomía para alimentación, es aquel con enfermedad neurológica.

La duración del procedimiento de colocación de la sonda de gastrostomía fue de 8,9 minutos en promedio (rango 6 a 20 minutos).
Trauma orofaríngeo, polimiositis, intubación prolongada, etc.
Se hizo seguimiento durante el tiempo que la sonda estuvo en posición, con períodos que varían entre 3 y 407 días. El tiempo promedio que los pacientes utilizaron la sonda de gastrostomía fue de 65,13 días. La paciente que tuvo la sonda durante 3 días falleció por trauma encefalocraneano severo, presentó signos de muerte cerebral al tercer día y su familia donó sus órganos para ser trasplantados.
En la colocación de las sondas participaron 9 endoscopistas y 13 personas realizaron la parte abdominal, sin notar diferencias importantes entre los diferentes operadores en el tiempo de realización del procedimiento ni en las complicaciones.
Se presentaron dificultades técnicas con el nuevo sistema en 3 pacientes al comienzo del estudio. Durante estos procedimientos se separó la sonda del introductor en el momento de traccionar. En un caso la sonda de silicona ya había salido a través de la incisión en piel y en los otros dos se utilizó un nuevo sistema que fue colocado sobre el mismo sitio. No se presentaron complicaciones en el seguimiento de estos pacientes. El problema técnico que explicó esta dificultad fue resuelto y no se ha vuelto a presentar.
En tres pacientes se realizó la GEP utilizando endoscopio de fibra sin video, lo que demoró un poco más estos procedimientos.
En dos pacientes se realizó la gastrostomía en dos ocasiones. Un paciente neurológico se traccionó y retiró accidentalmente la sonda al final de la primera semana. No se presentaron complicaciones de filtración y se realizó una nueva gastrostomía. Una segunda paciente con carcinoma en el piso de la boca tuvo la gastrostomía por tres meses y se le retiró después de recibir tratamiento de su enfermedad. Consulta posteriormente por recurrencia de su enfermedad y solicita la colocación de una nueva sonda de gastrostomía, lo cual se realiza sin complicaciones.
No se presentaron complicaciones mayores. Se presentaron complicaciones menores en el 10,9% de los pacientes, siendo la infección cutánea paraestomal la más frecuente (8,1%).
Adicionalmente, se presentó filtración paraestomal en 1 paciente (2,8%). Se trata de una paciente con obesidad severa y neoplasia de cuello en quien se colocó la sonda de gastrostomía sin complicaciones. Posteriormente la paciente comienza a presentar salida de la fórmula nutricional por los bordes de la sonda. Se tracciona la sonda un poco más pero persiste el problema. Se cambia la sonda de gastrostomía endoscópica por una sonda con balón sin lograr controlar la filtración de la fórmula. Finalmente se hace necesario retirar la sonda completamente. La paciente fallece posteriormente por complicaciones de su neoplasia de cuello.
Durante el seguimiento se observó desinserción de la sonda en 3 pacientes y obstrucción de la sonda en 4 pacientes (10,8%).
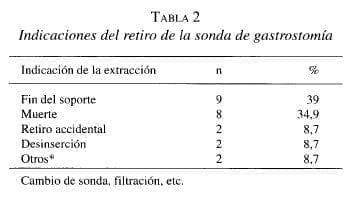
Al momento de concluir el estudio, la sonda se ha retirado en 23 pacientes, utilizando tracción externa sin dificultad en la mayoría de los pacientes. En un paciente fue necesario realizar una endoscopia para el retiro de la sonda, debido a dificultad para retirarla por tracción externa (2,7 %). En la tabla 2 se muestran las indicaciones más frecuentes de la extracción de la sonda.
Discusión
El presente grupo de pacientes muestra una distribución similar a lo evaluado en otros hospitales en nuestro medio y en el mundo, donde la mayoría de los pacientes que requiere gastrostomía endoscópica presenta problemas neurológicos con imposibilidad para la deglución y requiere soporte nutricional (2-4), aunque también ha sido utilizada para drenaje gástrico (5).
La idea del estudio fue evaluar el desempeño del nuevo sistema de gastrostomía con el fin de determinar si su uso en forma extendida es confiable. Para lo anterior es útil la comparación de las complicaciones observadas entre las gastrostomías realizadas con los sistemas comerciales y las realizadas con el presente sistema.
Con respecto al desempeño del sistema, no se presentó ningún caso en que el manejo de éste fuera considerado como difícil por parte del operador. Se realizó endoscopia superior completa como es recomendado (6) y se utilizó profilaxis antibiótica con cefazolina, la cual es útil para reducir la infección periostomal, según lo demuestran Jain y cols.(7); sin embargo, se presentó infección en el 8,1% de los pacientes.
En cuanto a la extracción accidental de la sonda de gastrostomía antes de la segunda semana, se ha recomendado la observación del paciente para evaluar la posibilidad de filtración a la cavidad peritoneal con la subsecuente peritonitis. En un caso de desplazamiento de la sonda por tracción de un paciente neurológico durante la primera semana, se realizó una nueva gastrostomía endoscópica sobre el mismo sitio sin complicaciones, observando evolución satisfactoria.
Esta complicación de retiro accidental temprano ha sido descrita en aproximadamente 2% de los pacientes con GEP (8). Algunos autores recomiendan colocar una sonda nasogástrica para drenaje y observar si se presentan signos de irritación peritoneal, en cuyo caso es necesario realizar cirugía (9).
En los casos en que se ha reportado filtración del contenido gástrico a la cavidad peritoneal o al tejido subcutáneo, ésta se ha asociado con morbilidad y mortalidad importante. Ditesheim describe cuatro muertes por este tipo de complicaciones (10).
Igualmente se describe la presencia de hemorragia de vías digetivas como complicación de la colocación de diferentes sondas de gastrostomía, (11) algunas de ellas atribuibles al uso de sondas de Foley y otras sondas que han sido diseñadas para un fin diferente y se han adaptado con el fin de disminuír los costos del procedimiento (12).
En un caso de obesidad severa se presentaron problemas de filtración paraestomal, en una paciente con carcinoma de cabeza y cuello, con quien fue difícil el manejo de la ostomía por su gran panículo adiposo. La obesidad severa ha sido considerada como una contraindicación relativa de la gastrostomía endoscópica percutánea debido a la tracción que ejerce el panículo adiposo sobre la sonda, desplazándola del estómago al tejido celular subcutáneo (9).
El nuevo sistema fue utilizado por 13 operadores diferentes, los cuales no refirieron dificultades en el manejo de la sonda. Las complicaciones observadas son atribuibles al procedimiento y ninguna directamente a problemas relacionados directamente con el tipo de sonda de gastrostomía utilizado.
Este sistema de gastrostomía endoscópica percutánea puede representar una alternativa útil, segura y económica para la realización de GEP, con un costo equivalente al 50% de los sistemas disponibles comercialmente.
Abstract
Percutaneous endoscopic gastrostomy (PEG) is the preferred technique for long term gastric access for nutrition support. The aim of this study was to test a new, low-cost PEG tube in a group of patients (JPV set). The new PEG tube combines the “pull” and “push” techniques facilitating its introduction. To evaluate performance and safety of this new set, it was placed in a group of patients who required PEG with informed consent.
Results: 37 sets where placed in 34 patients. Operative time was 8.6 minutes. Most of the patients required a PEG placement because of neurologic disease associated with dysphagia (n=23) and head and neck cancer (n=8). One patient with severe obesity presented with stoma complications. In three cases there was a technical failure of the set. In this cases a new set was used and the procedure terminated without complications. There were no major complications related to the use of the new set. The cost of the JPV set is about 50% lower than the sets commercially available.
Conclusion: This set (JPV) seems to be a useful and safe alternative for percutaneous endoscopic gastrostomy with a lower cost compared to the PEG sets commercially available (50% lower cost).
Referencias
1. Gauderer MW, Ponsky JL, Izant RJ Jr: Gastrostomy without laparotomy: a percutaneous endoscopic technique. J Pediatr Surg, 1980; 15: 872-5.
2. Muñoz NA, González W, Moreno M, et al. Gastrostomías para nutrición. Experiencia del Hospital El Tunal. Lecturas sobre Nutrición, 2001; 8: 23-9.
3. Larson DE, Burton DD, Schroeder KW, et al. Percutaneous endoscopic gastrostomy. Gastroenterology, 1987; 93: 48-52.
4. Rabeneck L, McCullough LB, Wray NP. Ethically justified, clinically comprehensive guidelines for percutaneous endoscopic gastrostomy tube placement. Lancet, 1997; 349: 496-8.
5. Marks WH, Perkal MF, Schwartz PE. Percutaneous endoscopic gastrostomy for gastric decompresion in metastatic gynecologic malignancies. Surgery, 1993; 177: 573-5.
6. Scott JS, Edelman D, Unger SW. Percutaneous endoscopic gastrostomy. Am Surgeon, 1989; 55: 85-7.
7. Jain NK, Larson DE, Schroeder KW, et al. Antiobiotic prophylaxis for percutaneous endoscopic gastrostomy. Ann Int Med, 1987; 107: 824-8.
8. Zollinger RM, Morris JB, Stellato TA. Migratory failed percutaneous endoscopic gastrostomy. Surg Gyn Oncol, 1991; 173: 65-6.
9. Fernández JA. Gastrostomía endoscópica. Rev Col Gastroent, 1999; 24: 98-100.
10. Ditesheim JA, Richards W, Sharp K. Fatal and disastrous complications following percutaneous endoscopic gastrostomy. Am Surgeon 1989; 55: 93-5.
11. Martínez JD, Rey MH, Garzón MA, et al. Sangrado digestivo como complicación de las gastrostomías quirúrgicas. Rev Colomb Gastroenterol, 2001; 16: 68-70.
12. Angel LA, Jaramillo H, Angel A. et al. Gastrostomía endoscópica percutánea por tracción. Descripción de una nueva técnica para optimización de costos. Rev Colomb Gastroenterol, 1994; IX: 28-35.
Correspondencia:
José Pablo Vélez L.
Cra. 98 No 18-49 Cali
Correo electrónico: jpvelez@mail.com
Tel.: (2) 3317474 Ext.: 7454
Fax: (2) 331 74 99
* Cirujano. Servicio de Endoscopia Digestiva. Fundación Clínica Valle del Lili, Cali, Colombia.
** Residentes de Cirugía General. Instituto de Ciencias de la Salud CES, Medellín, Colombia.
*** Cirujano. Servicio de Endoscopia Digestiva. Hospital General de Medellín, Medellín, Colombia
**** Nutricionista y dietista. Hospital General de Medellín, Medellín, Colombia
***** Cirujano. Fundación Clínica Valle del Lili. Cali, Colombia.
