Neuromielitis Óptica
Tomás Omar Zamora Bastidas1
Resumen
Presentamos el caso de una mujer de 53 años, diagnosticada y tratada inicialmente para esclerosis múltiple, quien presentó varias recaídas y serias secuelas motoras, visuales y de la sensibilidad.
Se llevaron a cabo estudios paraclínicos donde se informó anticuerpos antiacuaporina 4 positivos, anticuerpos antinucleares 1/80, anticardiolipinas y virus linfotrópico humano I y II negativos. Se presenta en reunión de casos clínicos del Departamento de Medicina Interna de la augusta Universidad del Cauca, se hace un replanteamiento del diagnóstico y se concluye un síndrome de Devic.
El síndrome de Devic, actualmente denominado Desórdenes del Espectro de la neuromielitis óptica, es un desorden autoinmune, infl amatorio y desmielinizante del sistema nervioso central, que afecta principalmente al nervio óptico bilateral, el quiasma óptico y la médula espinal.
Puede coexistir, además, con manifestaciones de vasculitis tipo lupus eritematoso sistémico o síndrome de anticuerpos antifosfolípidos. Su principal diagnóstico diferencial es justamente la esclerosis múltiple.
Palabras clave: enfermedad de Devic, síndrome de Devic, neuromielitis óptica, acuaporina 4, esclerosis múltiple. (Lea también: ¿Constancia o Inconstancia del Término Corpúsculos de Pacini en los Textos de Neuroanatomía?)
Devic’s Disease (Optic Neuromyelitis)
Abstract
We report the case of a woman of 53 years, initially diagnosed and treated for multiple sclerosis, who presented several relapses and serious motor, visual and sensitivity sequels. Paraclinical studies were performed, they reported antibodies acuaporine 4 positive, antinuclear antibodies 1/80, anticardiolipin antibodies and human Tlymphotropic virus I and II negative. It comes in clinical cases meeting developed in the Department of Internal Medicine of the august Univesity of Cauca, a rethinking of the diagnosis, which it concludes Devic’s syndrome.
The Devic’s syndrome, currently known as Optic neuromyelitis Spectrum Disorders, is an autoimmune disorder, infl ammatory and demyelinating central nervous system that primarily affects the bilateral optic nerve, optic chiasm and spinal cord. It can also coexist with vasculitis manifestations of systemic lupus erythematosus or antiphospholipid antibodies syndrome. Its main differential diagnosis is just multiple sclerosis.
Key words: Devic’s disease, Devic’s syndrome, neuromyelitis optica, aquaporin 4, multiple sclerosis.
Introducción
La neuromielitis óptica o síndrome de Devic, hoy denominada Desórdenes del Espectro de la Neuromielitis Óptica (NMOSD), es un trastorno autoinmune, inflamatorio y desmielinizante del sistema nervioso central, claramente diferenciado de la esclerosis múltiple (1, 2, 3, 21), sin embargo, puede compartir hallazgos clínicos con otros trastornos poco comunes; su etiología probablemente inflamatoria y autoinmune aún es desconocida.
La neuromielitis óptica tiene ciertas características clínicas patognomónicas como la presencia del anticuerpo antiacuaporina 4 evidenciado en este tipo de pacientes en diferentes partes del mundo (4).
Este síndrome es más frecuente en mujeres que en hombres y más común en orientales que en caucásicos (5). Entre los pueblos indígenas de los países tropicales y subtropicales, la neuromielitis óptica es más común que la esclerosis múltiple. La prevalencia de este síndrome varía según la ubicación geográfica, en general entre 0,3 a 3 por cada 100.000 habitantes.
En América Latina las cifras no son claras, siendo más amplias en Brasil y México; a nivel mundial, se han informado 331 casos, 10 en Latinoamérica y 5 en Colombia. En un contexto nacional, este síndrome es una entidad clínica extraña, no ampliamente conocida en la literatura, que es diagnosticada y tratada en gran parte como esclerosis múltiple (6).
En junio de 2015, el Panel Internacional para Diagnóstico de Neuromielitis Óptica (21) fue convocado para revisar los criterios diagnósticos de esta entidad, mediante revisiones bibliográficas sistemáticas y encuestas electrónicas.
El Panel reafirmó la decisión de unificar los términos Neuromielitis Óptica y Desórdenes del Espectro de la Neuromielitis Óptica (NMOSD), que ya viene siendo empleado desde el 2007 y establece además los criterios diagnósticos para este nuevo término, los cuales los dividen en dos grupos según su estado serológico:
Aquellos pacientes con anticuerpos antiacuaporina 4 positivos y aquellos pacientes con anticuerpos antiacuaporina 4 negativos o con estado desconocido.
Los criterios diagnósticos para el primer grupo incluye al menos una característica clínica básica, seropositividad de anticuerpo antiacuaporina 4 y exclusión de diagnósticos alternativos; además, este grupo encierra síndromes clínicos o hallazgos en la resonancia magnética nuclear relacionados con el nervio óptico, la médula espinal, el área postrema, tronco encefálico, diencéfalo o presentaciones cerebrales.
Para el segundo grupo, los criterios diagnósticos se vuelven más rigurosos, e incluye al menos dos características clínicas básicas que ocurren como resultado de uno o más ataques clínicos, seronegatividad para anticuerpos anti acuaporina 4 usando el mejor método disponible o si este test no está disponible se hace exclusión de diagnósticos alternativos; el consenso establece además unos requisitos adicionales de resonancia magnética nuclear para pacientes que están dentro de este último grupo, los cuales son neuritis óptica aguda, mielitis aguda, síndrome de área postrema y síndrome de tallo cerebral agudo.
Lea También: Neuromielitis Óptica (Enfermedad de Devic), Discusión
Caso Clínico
Presentamos el caso de una paciente con neuromielitis óptica, con un curso prolongado de más de 25 años, quien además de alteraciones neurológicas, presentaba manifestaciones cutáneas en cara, caída del cabello y signos de deficiencia tiroidea.
Tan solo los estudios de resonancia magnética nuclear practicados en tres oportunidades permitían interrogar el diagnóstico de esclerosis múltiple que se planteó inicialmente, al no encontrarse lesiones en placas en la neuroimagen; presenta anticuerpo antiacuaporina 4 positivo y episodios de agudización al menos una vez cada año.
El objetivo de nuestro informe es hacer énfasis en las manifestaciones clínicas que pueden soslayarse entre esclerosis múltiple y neuromielitis óptica.
Mujer de 53 años, ama de casa, ingresa con un cuadro clínico de 8 días de evolución que inicia con cefalea global con predominio del lado derecho, intensidad de 7/10 en la escala subjetiva del dolor. Al cuarto día del inicio del padecimiento, presenta pérdida de la fuerza y la sensibilidad en hemicuerpo derecho con predominio en miembro superior, de manera progresiva hasta llegar a incapacitarla funcionalmente.
Ha sido hospitalizada en múltiples ocasiones desde el año de 1987, cuando consultó por primera vez por un cuadro de paraparesia y pérdida de sensibilidad en miembros inferiores que fue manejado ambulatoriamente, no tuvo secuelas.
Años más tarde en 1990, tras su tercer mes posparto, presenta hemiplejía derecha y hemiparesia izquierda asociada a pérdida de sensibilidad superficial distribuida en parches, conservando la sensibilidad profunda. Por tal motivo se llevó a cabo una punción lumbar y se realizó una tomografía axial computarizada, resultando ambos normales; sin embargo, en esta ocasión se le diagnosticó esclerosis múltiple, y se manejó con pulsos de metilprednisolona durante 3 días, sin presentar mejoría.
En el 2001, presenta el primer episodio de neuritis óptica bilateral y se inicia manejo con metilprednisolona a altas dosis.
Durante dos años presentó incapacidad funcional progresiva por lo cual requirió del uso de un bastón para la marcha, además de recaídas anuales y ceguera total del ojo derecho y disminución de la agudeza visual del ojo izquierdo.
Debido a las múltiples complicaciones y recaídas, desde el año 2001 hasta el 2003, recibió diversos esquemas de tratamiento, entre ellos interferón, inmunoglobulina, plasmaféresis y azatioprina, siendo mal tolerados y con pobre respuesta clínica. En el año 2011 se plantea el diagnóstico de neuromielitis óptica y se propone además cambiar el esquema terapéutico de rituximab a natalizumab, por presentar alteraciones orgánicas como hepatitis medicamentosa por el uso prolongado de azatriopina. Finalmente no se logra iniciar nueva terapia.
En cuanto a sus antecedentes ginecoobstétricos, es grávida 2, partos 2, vivos 2, abortos 0, con menarquia a los 12 años y menopausia a los 48 años. Sin antecedentes personales ni familiares de enfermedades autoinmunes ni similares a lo padecido por la paciente.
El examen neurológico muestra una paciente orientada en las 3 esferas mentales y con un II par craneal alterado, los demás indemnes. Presenta amaurosis en el ojo derecho y visión en bultos en ojo izquierdo; muestra reflejos pupilares, fotomotor y consensual abolidos en ojo derecho, pero los reflejos directo y consensual del ojo izquierdo están conservados; la agudeza visual es de 20/400 a 2 metros, que equivale a 20/1000.
Al fondo de ojo se logra evidenciar atrofia del nervio óptico bilateral con predominio en el ojo derecho (figuras 1 y 2), no se observan fibras de mielina, edema ni neuritis en los nervios ópticos.
[enc_su_row][enc_su_column size=”1/2″]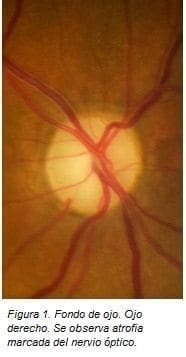 [/enc_su_column]
[/enc_su_column]
[enc_su_column size=”1/2″]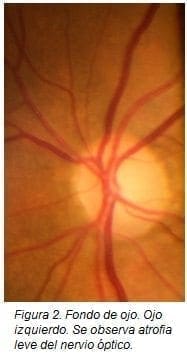 [/enc_su_column]
[/enc_su_column]
[/enc_su_row]
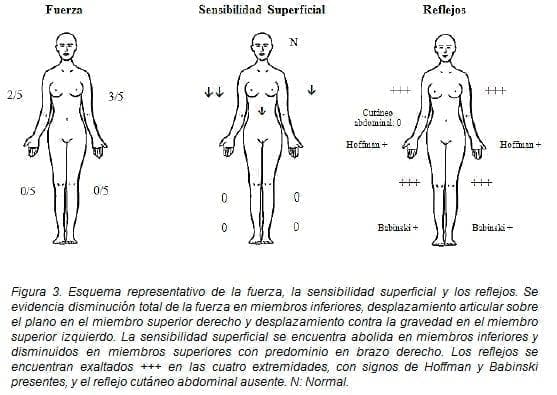
A continuación (figura 3) se describen los cambios anormales en relación a la fuerza, la sensibilidad superficial y los reflejos de las cuatro extremidades.
Durante los últimos años se llevaron a cabo estudios oftalmológicos, entre ellos una campimetría del ojo izquierdo que reveló patología del II par o lesión desmielinizante cortical en periodo inicial.
Así mismo, hubo potenciales visuales evocados anormales en el ojo derecho, esto fue compatible con compromiso desmielinizante de la vía central del ojo derecho. Durante un examen oftalmológico realizado en el 2013, presentó potenciales visuales evocados de ojo izquierdo con daño de fibras nerviosas arqueadas nasales con desviación media -3.66 dB y una presión intraocular de 14 mmHg.
Los estudios de imagen datan desde el inicio de su cuadro clínico: en 1990, se realizó una tomografía axial computarizada cerebral y de médula espinal que se reportaron como normales; en el 2013 se practicó estudio de resonancia magnética cerebral no se observan lesiones de espectro E. múltiple (figuras 4 y 5).
[enc_su_row][enc_su_column size=”1/2″]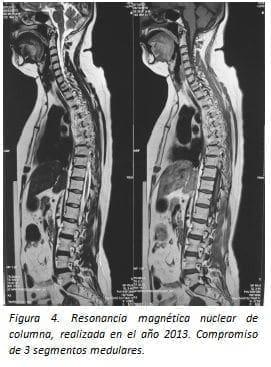 [/enc_su_column]
[/enc_su_column]
[enc_su_column size=”1/2″] [/enc_su_column]
[/enc_su_column]
[/enc_su_row]
Finalmente, el perfil inmunológico muestra positividad de anticuerpos IgG para antiacuaporina 4, realizado en el 2011 en Estados Unidos. En 2014 se determina resultados negativos para virus linfotrópico de células T humanas I y II e IgG anti Toxoplasma, además de una hormona estimulante de la tiroides de 5.190 uUI/ml.

