Generalidades de los antidepresivos
Los antidepresivos policíclicos son el grupo farmacológico más utilizado en los intentos de suicidio y, por lo tanto, con el que se observa mayor número de muertes en los pacientes expuestos a sobredosis.
Tabla No. 32. Clasificación según la estructura química de los antidepresivos cíclicos
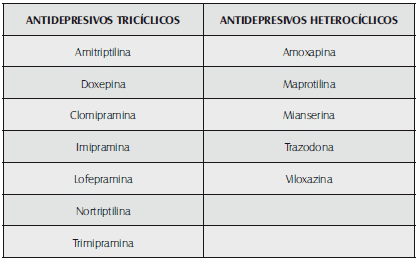
Los antidepresivos tricíclicos pueden ser clasificados en aminas terciarias y secundarias. Las aminas terciarias son desmetiladas in vivo a su correspondiente amina secundaria, y varios de estos metabolitos (desipramina, nortriptilina) también están disponibles para uso clínico. A dosis terapéutica, los antidepresivos cíclicos se distinguen unos de otros por su capacidad para inhibir la recaptación de neurotransmisores (norepinefrina, dopamina, serotonina), sus efectos anticolinérgicos y antihistamínicos, así como sus efectos sedantes.
Por el contrario, en dosis tóxicas estas diferencias no son importantes, y la toxicidad de la mayoría de ellos son cualitativa y cuantitativamente similares, por lo que desde el punto de vista toxicológico pueden ser descritos conjuntamente.
Efectos terapéuticos de los antidepresivos
Los efectos terapéuticos de los antidepresivos cíclicos son muy similares, pero su farmacología difiere considerablemente. Los mecanismos de acción que explican sus efectos farmacológicos se pueden resumir en dos fundamentales:
1. Bloqueo de receptores de histamina, dopamina, serotonina y noradrenalina
2. Inhibición de la recaptación de estos neurotransmisores
Con respecto a los fármacos ISRS, desde que en la fisiopatología de la depresión se ha implicado al sistema serotoninérgico, se han sintetizado una serie de agentes que afectan predominantemente a estos neurotransmisores (actualmente, se han identificado al menos 9 receptores de la 5- hidroxitriptamina).
La concentración sérica pico de los antidepresivos cíclicos se produce de 2 a 8 horas después de la administración de una dosis terapéutica. En caso de sobredosis, y debido al efecto anticolinérgico de estas sustancias, se produce un retardo del vaciamiento gástrico y, por lo tanto, un retraso en la absorción del fármaco. Sin embargo, en la mayoría de los casos de intoxicación, el cuadro clínico aparece rápidamente y la mayoría de las muertes se produce en las primeras horas de presentación.
Los antidepresivos cíclicos tienen un volumen de distribución grande (10 a 20 L/kg), y en algunos tejidos la concentración del fármaco es de 10 a 100 veces la concentración de la sangre. La distribución de estos fármacos a los tejidos es rápida, y menos de un 1 a un 2% de la dosis ingerida está presente en la sangre en las primeras horas tras la intoxicación.
Dosis terapéuticas
La vida media para las dosis terapéuticas es de 8 a 30 horas, siendo algo mayor en los pacientes ancianos. En caso de intoxicación, la vida media es algo más prolongada debido a que su metabolismo es saturable, pero generalmente se encuentra dentro de los valores descritos para las dosis terapéuticas.
La biotransformación de estos fármacos se realiza casi por completo a nivel hepático. En primer lugar se obtienen metabolitos desmetilados o metabolitos hidroxilados que tienen cualitativa y cuantitativamente igual toxicidad que sus compuestos de origen, y en una segunda fase estos metabolitos son conjugados para ser eliminados en forma inactiva por orina; la excreción renal de estos fármacos, los cuales son bases débiles, es insignificante aún cuando se acidifique la orina.
Después de una sobredosis, durante las primeras horas, la concentración de metabolitos activos es baja, pero estos pueden aumentar la toxicidad pasadas las primeras 12 a 24 horas. Una pequeña cantidad tanto de compuestos originales como de metabolitos activos son excretados por la bilis.
Los antidepresivos policíclicos se unen de forma importante a las proteínas séricas, fundamentalmente a la alfa-1 glicoproteína ácida. Cambios en la concentración plasmática de esta proteína o del pH puede alterar la fracción de antidepresivos policíclicos unida a estas proteínas, pero sin afectar su toxicidad en caso de intoxicación.
Mecanismo de acción en sobredosis por antidepresivos
Los efectos tóxicos más importantes son hipotensión, arritmias, coma, convulsiones e hipertermia. La cardiotoxicidad se debe al efecto sobre el potencial de acción de la célula cardiaca, al efecto directo sobre el tono vascular y a un efecto indirecto mediado por el Sistema Nervioso Autonómico. La hipertermia se debe al aumento de la actividad muscular y del tono anticolinérgico.
Afectación del Sistema Nervioso Central por antidepresivos
No se conoce bien, pero parece que se debe a los efectos anticolinérgicos y antihistamínicos.
A. Efecto sobre el potencial de acción de la célula cardíaca:
El efecto electrofisiológico más importante es la inhibición de los canales rápidos de sodio, retardando la fase 0 de despolarización de las fibras del Haz de Hiss, de Purkinje y del miocardio ventricular. En el electrocardiograma esto se traduce por una prolongación del intervalo QRS, lo cual es característico de la sobredosis por antidepresivos policíclicos.
El retraso desigual de la conducción daría lugar a un bloqueo unidireccional favoreciendo el desarrollo de reentradas, que es uno de los mecanismos de producción de las arritmias ventriculares. El movimiento intracelular de sodio durante la fase 0 del potencial de acción, está estrechamente acoplado con la liberación del calcio intracelular almacenado.
Por lo tanto, la alteración de la entrada de sodio dentro de la célula miocárdica puede alterar la contractilidad celular originando el efecto inotrópico negativo. La inhibición de los canales de sodio es sensible in vitro a las modificaciones del pH. El incremento del pH disminuye el retraso de la fase 0 del potencial de acción. El aumento del pH en diversos modelos animales tiene un efecto beneficioso, mejorando el retraso de la conducción, la hipotensión y las arritmias ventriculares.
Por el contrario, la acidosis puede aumentar la cardiotoxicidad inducida por estas sustancias. El incremento del pH sanguíneo, junto con el aumento de la concentración sérica de sodio, explicaría el efecto beneficioso de la administración de bicarbonato sódico en la intoxicación por estos medicamentos.
Otros efectos de los antidepresivos policíclicos sobre el potencial de acción de las células cardiacas incluyen un retardo de la fase 4 de la despolarización y de la repolarización, así como una inhibición de los canales de calcio. La prolongación de la repolarización, así como del intervalo QT, es característica tanto de las dosis terapéuticas como de la intoxicación por este grupo farmacológico, predisponiendo la prolongación del QT al desarrollo de torsades de pointes, descritas incluso a dosis terapéuticas.
B. Recaptación de los neurotransmisores:
A nivel neuronal estas sustancias producen una inhibición de la recaptación y un aumento de los niveles de determinados neurotransmisores (norepinefrina, dopamina, serotonina).
Bloqueo colinérgico:
El efecto anticolinérgico de los antidepresivos policíclicos contribuye al desarrollo de taquicardia sinusal, hipertermia, íleo, retención urinaria, dilatación pupilar y probablemente coma. De estos, el efecto más importante es la hipertermia, la cual se produce por una alteración de la sudoración que se observa más a menudo en pacientes con una producción excesiva de calor debido a convulsiones repetidas, mioclonias o agitación. Diversos estudios in vitro han sugerido que la capacidad para inducir convulsiones se encuentra relacionada con la inhibición de los receptores-GABA por parte de estos medicamentos.
Bloqueo alfa:
A dosis terapéuticas se produce un bloqueo alfa que da lugar a vasodilatación e hipotensión ortostática. A dosis tóxica, la vasodilatación arterial y venosa contribuye a la hipotensión.
Dosis tóxica:
La dosis tóxica se considera alrededor de 10 veces la dosis terapéutica.
Manifestaciones clínicas:
El cuadro de intoxicación se caracteriza por tener manifestaciones a nivel de:
A. Sistema cardiovascular:
Alteraciones electrocardiográficas: la prolongación del intervalo QRS es una de las alteraciones más características de la intoxicación grave por ADCs. La morfología del complejo QRS muestra un retraso inespecífico de la conducción intraventricular; el bloqueo de rama derecha es menos frecuente.
Intervalo QT: el intervalo QT está ligeramente prolongado a las dosis terapéuticas de los ADCs, siendo más prolongado en los casos de intoxicación.
Taquicardia sinusal: esta alteración del ritmo cardíaco está presente en más del 50% de los pacientes intoxicados con antidepresivos policíclicos. La taquicardia sinusal puede estar agravada por la hipoxia, hipotensión, hipertermia o el uso de agonistas beta-1-adrenérgicos.
Arritmias ventriculares: la taquicardia ventricular es probablemente la arritmia ventricular más frecuente en este tipo de intoxicación. Sin embargo, puede ser difícil de distinguir de una taquicardia sinusal con complejo QRS ancho cuando las ondas P no son visibles. La taquicardia ventricular se produce en pacientes con una marcada prolongación del complejo QRS e hipotensión y puede ser precipitada por la aparición de convulsiones. Otros factores precipitantes pueden ser la hipoxia, hipotermia, acidosis y el uso de agonistas beta-1- adrenérgicos.
La mortalidad en los pacientes con taquicardia ventricular es alta. La fibrilación ventricular generalmente es una arritmia terminal que se produce como complicación de la taquicardia ventricular y la hipotensión. Las torsades de pointes son poco frecuentes y pueden producirse aun en las dosis terapéuticas de algunos antidepresivos policíclicos.
Arritmias tardías: la toxicidad de los antidepresivos policíclicos generalmente desaparece una vez han transcurrido las primeras 24- 48 horas, teniendo su mayor toxicidad dentro de las primeras 24 horas. Sin embargo, se han descrito una serie de casos de arritmias o de muerte súbita que se producen de 2 a 5 días después de la ingestión.
Hipotensión: la hipotensión se produce por una disminución de la contractilidad miocárdica y vasodilatación. Otros factores que pueden contribuir a la hipotensión serían los ritmos cardíacos muy rápidos o muy lentos, la depleción de volumen intravascular, la hipoxia, la hipertermia, la acidosis, las convulsiones y la ingestión conjunta de otras sustancias cardiodepresoras o vasodilatadoras.
B. Sistema Nervioso Central:
Delirio: el mecanismo parece que es debido al bloqueo colinérgico a nivel del Sistema Nervioso Central, por lo que puede acompañarse de otros signos anticolinérgicos tales como hipertermia, sequedad de piel, midriasis, taquicardia sinusal, íleo y retención urinaria.
Convulsiones y mioclonias: las convulsiones se producen con mayor frecuencia en las primeras horas tras la ingestión y suelen ser generalizadas, breves y remitir antes de que se pueda administrar algún anticonvulsivante. Las convulsiones pueden conducir a una severa hipertermia, rabdomiolisis o falla multisistémica. Las mioclonias son menos frecuentes que las convulsiones, y aunque las complicaciones son las mismas, es menos probable que estas ocurran.
Hipertermia: la hipertermia es debida a la producción excesiva de calor (convulsiones, mioclonias o agitación) junto con una alteración de los mecanismos de disipación de ese calor por acción anticolinérgica (disminución de la sudoración). La muerte o las secuelas neurológicas se producen en los pacientes intoxicados cuando la temperatura corporal supera los 41ºC durante varias horas.
C. Sistema Colinérgico:
La retención urinaria y el íleo intestinal son frecuentes en la intoxicación por bloqueo de los receptores colinérgicos. El tamaño pupilar es variable, debido a la doble influencia del bloqueo colinérgico y de los receptores alfa.
Las pupilas no reactivas a la luz han sido descritas en raras ocasiones. Se disminuye la sudoración por lo que contribuye a la hipertermia. En casos severos causa depresión del Sistema Nervioso Central y coma por efecto depresor colinérgico.
Diagnóstico:
- Determinación de los niveles séricos de antidepresivos
- Determinación cualitativa de antidepresivos tricíclicos en orina
- Electrolitos
- Glicemia
- Creatinina
- Creatinfosfoquinasa (CPK)
- Gases arteriales
- Electrocardiograma
Tratamiento:
Se recomienda seguir el manejo propuesto en el capítulo Manejo del paciente intoxicado en el servicio de urgencias.
Las consideraciones especiales que se deben tener en cuenta en intoxicación por antidepresivos son:
1. MANEJO SINTOMÁTICO
• Controlar la temperatura cada media hora con medios físicos, aplicación externa de hielo o lavado gástrico con agua helada.
• Administrar Lidocaína si las arritmias no ceden a la alcalinización. No usar procainamida por el riesgo de aumento de cardiotoxicidad.
2. DISMINUCIÓN DE LA ABSORCIÓN
- Lavado gástrico.
- Administración de carbón activado 1 gramo/ kg cada 4 horas hasta que despierte el paciente.
- Administración de catártico tipo sulfato de magnesio.
3. MEDIDAS QUE INCREMENTAN LA ELIMINACIÓN:
La hemodiálisis y hemoperfusión no son útiles por tener una alta unión a proteínas plasmáticas con un amplio volumen de distribución, por lo cual se asume que se fija a nivel tisular de manera transitoria.
4. MANEJO ESPECÍFICO:
La alcalinización mejora las alteraciones en la conducción. Si se aprecian alteraciones al ECG se administrará Bicarbonato de sodio 1 – 2 mEq/kg IV, y repetir si es necesario hasta mantener el pH arterial entre 7.45 y 7.55. El bicarbonato de sodio puede revertir los efectos depresores de membrana por incremento de las concentraciones extracelulares de sodio y por efecto directo del pH en los canales rápidos de sodio.
En casos severos se debe colocar marcapaso temporal en la Unidad de Cuidado Intensivo, mientras se consigue el metabolismo y eliminación del tóxico.
María Luisa Cárdenas M.
Médica Magíster en Farmacología
Profesora Asociada Universidad Nacional de Colombia
Lecturas Recomendadas:
1. Goodman, G. y Gilman, G. Bases Farmacológicas de la Terapeútica. McGraw-Hill. 10ª Edición 2005.
2. Córdoba, D. Toxicología. Manual Moderno. 5ª Edición. 2006, Colombia.
3. Olson, K. R. Poisoning & Drug Overdose. McGraw-Hill. USA. 5a. Edition. 2007.
4. Teece, C., Gastric lavage in tricyclic antidepressant overdose. Emerg Med J. 2003 Jan; 20 (1): 64.
5. Ash, Sr., et al. Treatment of severe tricyclic antidepressant overdose with extracorporeal sorbent detoxification. Adv. Ren. Replace Ther. 2002 Jan; 9 (1): 31-41.
6. Singh, N., et al. Serial electrocardiographic changes as a predictor of cardiovascular toxicity in acute tricyclic antidepressant overdose. Am J Ther. 2002 Jan-Feb; 9 (1): 75-79.
Preguntas frecuentes
¿Cuáles son los antidepresivos más utilizados?
En el campo de la psiquiatría y la medicina, los antidepresivos son una clase de medicamentos utilizados para tratar trastornos del estado de ánimo, como la depresión. Algunos de los antidepresivos más comúnmente recetados son:
Inhibidores selectivos de la recaptación de serotonina (ISRS): estos medicamentos aumentan los niveles de serotonina en el cerebro. Algunos ejemplos incluyen sertralina (Zoloft), fluoxetina (Prozac), y escitalopram (Lexapro).
Inhibidores selectivos de la recaptación de serotonina y noradrenalina (IRSN): actúan aumentando los niveles de serotonina y noradrenalina en el cerebro. Ejemplos incluyen venlafaxina (Effexor) y duloxetina (Cymbalta).
Inhibidores de la monoaminooxidasa (IMAO): estos medicamentos bloquean la acción de la monoaminooxidasa, una enzima que descompone neurotransmisores como la serotonina, noradrenalina y dopamina. Aunque son eficaces, suelen utilizarse con menos frecuencia debido a restricciones dietéticas y riesgos de interacciones medicamentosas. Ejemplos incluyen fenelzina (Nardil) y tranilcipromina (Parnate).
Antidepresivos tricíclicos (ATC): aunque menos comúnmente recetados debido a efectos secundarios más pronunciados, los ATC aún se utilizan en ciertos casos. Ejemplos incluyen amitriptilina (Elavil) y nortriptilina (Pamelor).
Antagonistas de receptores de NMDA: un ejemplo de este tipo de antidepresivo es la ketamina, que ha mostrado eficacia en casos de depresión resistente al tratamiento.
Es importante destacar que la elección del antidepresivo adecuado depende de varios factores, incluyendo la gravedad de los síntomas, la historia médica del paciente, los efectos secundarios potenciales y la respuesta individual al medicamento.
¿Cuál es el antidepresivo más recetado?
El antidepresivo más recetado varía según el país y las prácticas médicas locales. Sin embargo, a nivel mundial, los inhibidores selectivos de la recaptación de serotonina (ISRS) son generalmente los más prescritos debido a su eficacia y perfil de efectos secundarios más favorable en comparación con otras clases de antidepresivos. Ejemplos de ISRS comúnmente recetados incluyen:
- Sertralina (Zoloft)
- Fluoxetina (Prozac)
- Escitalopram (Lexapro)
- Paroxetina (Paxil)
- Citalopram (Celexa)
Estos medicamentos son utilizados ampliamente en el tratamiento de la depresión, trastornos de ansiedad y otros trastornos del estado de ánimo. Sin embargo, es importante recordar que la elección del antidepresivo adecuado depende de la evaluación individual de cada paciente por parte de un profesional de la salud, y puede variar según la respuesta al tratamiento, los efectos secundarios y otras consideraciones médicas específicas.
¿Qué antidepresivos se usan para la ansiedad?
Para el tratamiento de trastornos de ansiedad, además de los antidepresivos específicos para la depresión que pueden tener efectos beneficiosos en la ansiedad, también se recetan otros tipos de antidepresivos y medicamentos. Por ejemplo:
Inhibidores selectivos de la recaptación de serotonina (ISRS): además de ser eficaces para la depresión, los ISRS como la sertralina (Zoloft), fluoxetina (Prozac), y escitalopram (Lexapro) también se prescriben para trastornos de ansiedad, como trastorno de ansiedad generalizada (TAG), trastorno obsesivo-compulsivo (TOC), y trastorno de pánico.
Inhibidores de la recaptación de serotonina y noradrenalina (IRSN): medicamentos como la venlafaxina (Effexor) y duloxetina (Cymbalta) son efectivos en el tratamiento de la ansiedad, especialmente el trastorno de ansiedad generalizada y el trastorno de pánico.
Buspirona (Buspar): aunque técnicamente no es un antidepresivo, la buspirona se utiliza comúnmente para tratar trastornos de ansiedad, incluido el TAG y la ansiedad generalizada.
Antidepresivos tricíclicos (ATC): aunque se prescriben con menos frecuencia debido a su perfil de efectos secundarios más pronunciado, algunos ATC como la imipramina (Tofranil) y la nortriptilina (Pamelor) pueden ser útiles en el tratamiento de trastornos de ansiedad.
Inhibidores de la monoaminooxidasa (IMAO): aunque menos comúnmente prescritos debido a restricciones dietéticas y riesgos de interacciones medicamentosas, los IMAO como la fenelzina (Nardil) pueden ser efectivos para ciertos tipos de ansiedad.
¿Cuáles son los antidepresivos más nuevos?
En los últimos años, se han desarrollado varios antidepresivos nuevos que han llegado al mercado para ofrecer opciones de tratamiento adicionales. Entre algunos de los antidepresivos más nuevos se encuentra:
Vilazodona (Viibryd): aprobado por la Administración de Alimentos y Medicamentos de Estados Unidos (FDA, por sus siglas en inglés) en 2011, la vilazodona es un inhibidor selectivo de la recaptación de serotonina y un agonista parcial de los receptores de serotonina 5-HT1A.
Vortioxetina (Trintellix): aprobada por la FDA en 2013, la vortioxetina es un antidepresivo que actúa como un inhibidor de la recaptación de serotonina y un agonista parcial de los receptores de serotonina 5-HT1A y 5-HT1B.
Brexpiprazol (Rexulti): aunque inicialmente aprobado como un medicamento antipsicótico, el brexpiprazol también ha sido aprobado como tratamiento complementario de la depresión en 2015.
Esketamina (Spravato): aprobada por la FDA en 2019, la esketamina es una forma de ketamina administrada por vía intranasal que ha mostrado eficacia en el tratamiento de la depresión resistente al tratamiento.
Levomilnacipran (Fetzima): aprobado por la FDA en 2013, el levomilnacipran es un inhibidor de la recaptación de serotonina y noradrenalina utilizado para tratar la depresión mayor.
Estos antidepresivos representan avances en la farmacoterapia de la depresión al ofrecer diferentes mecanismos de acción y perfiles de efectos secundarios en comparación con los antidepresivos más antiguos. Sin embargo, es importante recordar que la elección del antidepresivo adecuado depende de la evaluación individual de cada paciente por parte de un profesional de la salud.
¿Cuáles son los medicamentos psiquiátricos?
Los medicamentos psiquiátricos son aquellos utilizados en el tratamiento de trastornos mentales y del comportamiento. Estos medicamentos actúan sobre los neurotransmisores del cerebro para ayudar a regular el estado de ánimo, la cognición y el comportamiento. Algunos de los principales tipos de medicamentos psiquiátricos incluyen:
Antidepresivos: utilizados para tratar trastornos del estado de ánimo como la depresión, los antidepresivos incluyen clases como los inhibidores selectivos de la recaptación de serotonina (ISRS), los inhibidores de la recaptación de serotonina y noradrenalina (IRSN), los antidepresivos tricíclicos (ATC), los inhibidores de la monoaminooxidasa (IMAO) y otros.
Antipsicóticos: también conocidos como neurolépticos, se utilizan para tratar trastornos psicóticos como la esquizofrenia y el trastorno bipolar. Pueden clasificarse como antipsicóticos típicos (primera generación) o atípicos (segunda generación) y actúan sobre los receptores de dopamina y otros neurotransmisores.
Ansiolíticos: también llamados tranquilizantes o medicamentos para la ansiedad, estos fármacos se utilizan para tratar trastornos de ansiedad como el trastorno de ansiedad generalizada, el trastorno de pánico y el trastorno obsesivo-compulsivo. Incluyen benzodiazepinas y fármacos no benzodiazepínicos como las buspirona.
Estabilizadores del estado de ánimo: utilizados principalmente en el tratamiento del trastorno bipolar, estos medicamentos ayudan a estabilizar el estado de ánimo y prevenir cambios bruscos entre episodios de manía y depresión. Ejemplos incluyen el litio, el ácido valproico y la lamotrigina.
Medicamentos para el TDAH (trastorno por déficit de atención e hiperactividad): incluyen estimulantes como el metilfenidato y anfetaminas, así como no estimulantes como atomoxetina y guanfacina. Se utilizan para mejorar la atención, la concentración y el control de impulsos en personas con TDAH.
Medicamentos para trastornos del sueño: incluyen hipnóticos y sedantes como las benzodiazepinas, los hipnóticos no benzodiazepínicos y otros medicamentos que ayudan a inducir o mantener el sueño en personas con trastornos del sueño como el insomnio.
¿Qué antidepresivos no son adictivos?
Los antidepresivos no suelen ser adictivos en el sentido tradicional de la dependencia física y la búsqueda compulsiva de la droga para obtener placer o evitar la abstinencia. Sin embargo, algunos antidepresivos pueden causar dependencia psicológica o síndrome de abstinencia si se interrumpen bruscamente después de un uso prolongado.
Es importante destacar que la dependencia psicológica es diferente de la adicción y se refiere a una necesidad emocional o mental de continuar tomando un medicamento para aliviar los síntomas de una enfermedad.
Los antidepresivos que generalmente no causan dependencia física ni síndrome de abstinencia significativo incluyen:
Inhibidores selectivos de la recaptación de serotonina (ISRS): estos medicamentos, como la sertralina (Zoloft), fluoxetina (Prozac), y escitalopram (Lexapro), son generalmente seguros y no causan síndrome de abstinencia significativo cuando se suspenden gradualmente bajo la supervisión de un médico.
Inhibidores selectivos de la recaptación de serotonina y noradrenalina (IRSN): medicamentos como la venlafaxina (Effexor) y duloxetina (Cymbalta) también suelen ser seguros en términos de adicción, aunque pueden causar síntomas de discontinuación si se detienen abruptamente.
Antidepresivos tricíclicos (ATC): aunque menos comúnmente recetados debido a efectos secundarios más pronunciados, los ATC como la nortriptilina (Pamelor) y la amitriptilina (Elavil) generalmente no causan adicción, pero pueden tener síndrome de abstinencia si se interrumpen repentinamente.
Es importante destacar que la interrupción de cualquier medicamento antidepresivo debe ser supervisada por un médico, y generalmente se recomienda una reducción gradual de la dosis para minimizar el riesgo de síndrome de abstinencia y recaída de los síntomas.