- El comité Editorial de la Revista Colombiana de Menopausia, con el fin de hacer un aporte en la Educación Continuada, decide abrir esta sección “De Casos Clínicos”, los cuales contienen un juego de preguntas con varias respuestas posibles, destinadas a poner a prueba la comprensión de los lectores sobre el tema y que apliquen sus conocimientos a situaciones clínicas representativas.
Este programa se presenta bajo los auspicios del Colegio Médico y Cirujanos de la Universidad de Columbia, derechos cedidos por Laboratorios Wyeth Inc.
El programa se ha diseñado de tal forma que cada pregunta va acompañada de una explicación de las respuestas, respaldado por una bibliografía. Esperamos comentarios al respecto.
La Osteoporosis y la Deficiencia de Estrogeno
Preguntas
Lea las siguientes preguntas e indique la respuesta o respuestas que seleccione para cada una. La clave para las respuestas y los comentarios comienzan en la página 14.
Pregunta 1
Una mujer de 50 años de edad, cuya madre sufrió una fractura de la cadera a los 70 años, se preocupa sobre su propio riesgo de osteoporosis. Ha presentado dos períodos menstruales durante los últimos 12 meses (el último ocurrió hace 6 meses) y ha comenzado a presentar bochornos.
Al describir a la paciente los procesos fisiológicos de la pérdida de hueso durante la menopausia, usted le dice que:
- Primero, Ya no se forma más hueso nuevo.
- Segundo, tasa de formación de hueso disminuye mientras que la reabsorción permanece igual.
- Tercero, La tasa de reabsorción de hueso aumenta mientras que la tasa de formación permanece igual
- Cuarto, tasa de reabsorción de hueso es mayor que la de formación de hueso.
Pregunta 2
Una mujer de 43 años ha pasado por menopausia inducida quirúrgicamente.
Lleva una vida sedentaria, fuma medio paquete de cigarrillos diariamente, y bebe unas 6 tazas de café con cafeína por día y normalmente 2 botellas de cerveza por noche. Su factor mayor de riesgo para la osteoporosis reside en:
- Su estilo de vida sedentario
- La menopausia quirúrgica
- La cafeína
- El tabaquismo
- El alcohol
Pregunta 3
Una mujer menopáusica de 65 años de edad viene al consultorio quejándose de dolor de espalda que le impide dormir bien. A los 55 años sufrió una lesión de menor importancia de la espalda a causa de un esfuerzo excesivo. En ese entonces presentó espasmos musculares intensos, que mejoraron gradualmente en 3 a 4 días.
Desde entonces, ha tenido episodios de dolor recurrente que se han aliviado, en 1 a 2 días, con la aplicación de calor y la administración de aspirina. La radiografía revela osteopenia y alturas vertebrales normales pero cambios degenerativos de la espina con adelgazamiento notable del espacio discal.
El diagnóstico más probable para explicar el dolor de espalda es:
- Osteoporosis
- Síntomas psicosomáticos
- Enfermedad articular degenerativa
- Fractura espinal previa
Pregunta 4
Una mujer de 69 años ha sufrido una fractura de cadera. Quiere saber si la causa es la osteoporosis. ¿Cuál de los siguientes resultados de pruebas de laboratorio correspondería más a la osteoporosis menopáusica?
Hemoglobina Prueba de la función Calcio sérico Glucosa sanguínea Creatinina sérica
hepática (AST) (12-16 g/dl) (1-31 U/I) (8,4-10,2 mg/dl) (70-105 mg/dl) (0,5-0,9 mg/dl)
- 12,4 27 9,0 98 0,7
- 9,4 140 8,4 88 0,7
- 10,5 20 8,0 79 3,0
- 12,0 29 11,7 91 1,1
Pregunta 5
Una mujer perimenopáusica delgada, de 44 años de edad, está interesada en comenzar a recibir terapia de reemplazo hormonal. No tiene una historia familiar de osteoporosis, pero entiende que el reemplazo hormonal es útil para evitar la osteoporosis y otros síntomas incómodos. ¿Cuál de los siguientes representa el mejor manejo de esta paciente?
- Primeramente, Estrógeno solo
- En segundo lugar, Progestina sola
- Tercero, Estrógeno y progestina
- Y cuarto, Prueba de densidad ósea
Pregunta 6
Una mujer de 54 años, cuya madre sufrió una fractura de cadera hace un año, está considerando la terapia de reemplazo de estrógeno. Ha oído que está disponible en varias formas diferentes y quiere que se le expliquen las diferencias. Al aconsejarla acerca del tratamiento con relación a la osteoporosis, usted le explica que:
- Solamente la forma oral ofrece protección contra la osteoporosis.
- La administración de estrógeno usando granulaciones subcutáneas no es uniforme.
- El parche transdérmico puede evitar las complicaciones asociadas con la administración oral.
- Los supositorios vaginales, cuando se usan del modo apropiado, ofrecen una protección osteoporótica significativa.
Pregunta 7
Una mujer de 57 años, que pasó por la menopausia hace 5 años, presentó recientemente una fractura por compresión sintomática. Se le ha recomendado terapia de reemplazo hormonal como medida preventiva para fracturas futuras. Sin embargo, la paciente se preocupa acerca de la reaparición de los períodos menstruales. ¿Cuál de los siguientes regímenes terapéuticos aumentará la posibilidad de que cumpla con el plan terapéutico?
- El Estrógeno solo
- Estrógeno en los días 1-16 más progestina en los días 16-25
- Los días 1-31 más progestina en los días 16-31
- En los días 1-31 más progestina en los días 1-31.
Pregunta 8
Una mujer postmenopáusica de 52 años, cuya madre sufrió dos fracturas de cadera después de sus 70 años de edad, ha decidido comenzar la terapia de reemplazo hormonal. La paciente está al tanto de su riesgo mayor de osteoporosis y le pregunta sobre los efectos protectores del estrógeno frente al riesgo de fractura. En base a los hallazgos epidemiológicos actuales, usted le explica que, con la terapia estrogénica:
- Riesgo de fractura de cadera disminuye en aproximadamente un 50 por ciento
- Riesgo de fractura vertebral disminuye en aproximadamente un 25 por ciento
- Todas las fracturas esqueléticas disminuye en aproximadamente un 40 por ciento
- Beneficio terapéutico máximo para todas las fracturas se logra en 3-5 años
Respuestas
Pregunta 1 (Tasa de pérdida de hueso)
Una mujer de 50 años de edad, cuya madre sufrió una fractura de la cadera a los 70 años, se preocupa sobre su propio riesgo de osteoporosis. Ha presentado dos períodos menstruales durante los últimos 12 meses (el último ocurrió hace 6 meses) y ha comenzado a presentar bochornos.
Al describir a la paciente los procesos fisiológicos de la pérdida de hueso durante la menopausia, usted le dice que:
- Ya no se forma más hueso nuevo.
- La tasa de formación de hueso disminuye mientras que la de reabsorción permanece igual.
- La tasa de reabsorción de hueso aumenta mientras la tasa de formación permanece igual.
* d. La tasa de reabsorción de hueso es mayor que la de formación de hueso.
Comentarios
Una parte inevitable del ciclo vital -la pérdida de hueso- ocurre en todas las mujeres postmenopáusicas independientemente de sus antecedentes raciales o étnicos. Las mujeres pueden comenzar a perder hueso trabecular aproximadamente a los 35 años de edad y hueso cortical aproximadamente a los 40 años.
Durante su vida, las mujeres pueden perder hasta el 30 por ciento de su hueso cortical original, que forma los ejes de los huesos de las extremidades y que representa aproximadamente cuatro quintas partes del esqueleto. También pueden perder hasta el 50 por ciento de su hueso trabecular, que comprende los extremos de las extremidades y la mayor parte de los huesos planos del esqueleto.
Cambios en la masa ósea de la mujer en función de la edad
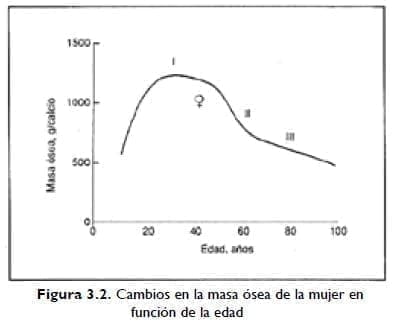
Como se puede ver en este gráfico, la mujer adulta alcanza su masa ósea máxima en la Fase I, antes de comenzar la pérdida neta de hueso. Las mujeres postmenopáusicas presentan una pérdida acelerada de hueso (Fase II) superpuesta a la pérdida de hueso relacionada con la edad (Fase III). [Adaptado de: Melton LJ III, Pathogenesis of osteoporosis, en Lorrain J y colab. (ed), Comprehensive Management of Menopause. Nueva York: Springer-Verlag, 1994, pág. 72.]
La probabilidad de que una mujer desarrolle osteoporosis como resultado de pérdida de hueso depende, en alto grado, de la masa ósea máxima que había logrado en su juventud. A su vez, los factores genéticos ejercen gran influencia sobre la masa ósea máxima. En general, las mujeres de raza blanca presentan esqueletos más livianos que las de raza negra; las mujeres asiáticas e hispanas parecen ocupar un lugar intermedio entre las de raza negra y blanca. En todas las razas, las mujeres presentan menor masa ósea que los hombres.
La remodelación ósea es el proceso mediante el cual el hueso viejo es reemplazado por hueso nuevo como una forma de programa de mantenimiento preventivo. En este proceso, los osteoclastos (células multinucleadas de linaje macrófago) reabsorben la matriz orgánica y los minerales del hueso viejo. A su vez, los osteoblastos secretan osteoide y colágeno, que finalmente causan la formación de hueso nuevo. En cualquier momento dado, hasta 2 millones de sitios (es decir, hasta el 10 por ciento del hueso) están pasando por el proceso de remodelación. En la homeostasia ideal, la cantidad de hueso nuevo sintetizado sería exactamente igual a la cantidad de hueso viejo reabsorbido.
Con la deficiencia de estrógeno que acompaña a la menopausia:
La pérdida de hueso se acelera a medida que ocurren trastornos específicos en el sistema de remodelación ósea. Este período de pérdida acelerada de hueso puede durar 5 años o más y puede ser responsable de una proporción sustancial de la pérdida de hueso que ocurre durante el transcurso de la vida de la mujer (Figura 3.2).
El efecto primario del retiro de estrógeno sobre el esqueleto es un aumento en la actividad osteoclástica y un aumento consiguiente en la reabsorción de hueso. Aunque la actividad osteoblástica y la consiguiente formación de hueso aumentan secundariamente, hay un desequilibrio entre los dos procesos, resultando en una pérdida neta de hueso.
La osteoporosis se refiere a la enfermedad final caracterizada por una masa ósea reducida, el deterioro de la microarquitectura del tejido óseo conducente a una mayor fragilidad del hueso y un aumento consiguiente en las fracturas.
La pérdida rápida de hueso precipita el riesgo de osteoporosis, dando lugar a fracturas en huesos metabólicamente normales pero frágiles.
Las caídas son uno de los factores principales contribuyentes para las fracturas, como también lo son la reducción en la masa ósea y las alteraciones en la microarquitectura del hueso.
La alteración en el proceso de remodelación ósea en la menopausia, con la consiguiente pérdida de hueso, puede evitarse con la terapia de reemplazo de estrógeno. Se cree que la terapia estrogénica inhibe la reabsorción osteoclástica de hueso, evitando que la pérdida de hueso continúe.
AI suspenderse la terapia estrogénica, sin embargo, ocurre una tasa de pérdida de hueso equivalente a la observada en el período postmenopáusico inmediato (Figura 3.3).
Pérdida de hueso después de suspender la terapia estrogénica
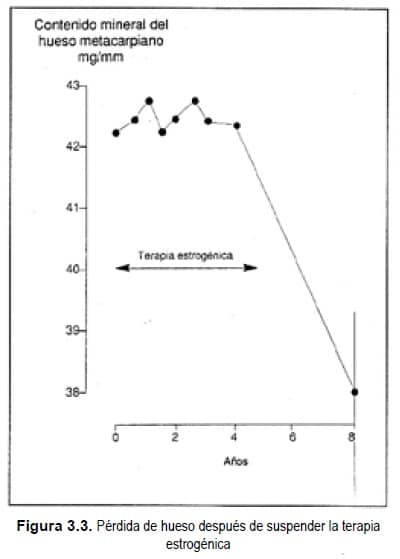 Este gráfico muestra el cambio en el contenido mineral óseo en un grupo de pacientes tratadas con 25 mg de mestranol diariamente por 4 años. La pérdida de hueso ocurrió después de suspender el tratamiento. La tasa de pérdida fue equivalente a la observada en el período inmediato postmenopáusico o postooforectomía.
Este gráfico muestra el cambio en el contenido mineral óseo en un grupo de pacientes tratadas con 25 mg de mestranol diariamente por 4 años. La pérdida de hueso ocurrió después de suspender el tratamiento. La tasa de pérdida fue equivalente a la observada en el período inmediato postmenopáusico o postooforectomía.
[Adaptado de: Lindsay R. Tohmé JF. Alterations in skeletal homeostasis with age and menopause, en Mishell DR Jr (ed), Menopause: Physiology and Pharmacology. Chicago: Year Book Medical Publishers, Inc., 1987, pág. 83].
Bibliografía
- 1. Christiansen C. Treatment of osteoporosis, en Lobo RA (ed). Treatment of the Postmenopausal Woman: Basic and Clinical Aspects. Nueva York: Raven Press, 1994; 183-195.
- 2. Conferencia de Desarrollo de Consenso, Diagnosis, prophylaxis, and treatment. Am J Med 1993; 94: 636.
- 3. Kaltenborn KC. Perspectives on osteoporosis. Clin Obstet Gynecol 1992; 35: 901-912.
- 4. Lindsay R, Tohmé JF. Alterations in skeletal homeostasis with age and menopause, en Mishell DR Jr (ed), Menopause: Physiology and Pharmacology. Londres: Year Book Medical Publishers, Inc., 1987; 77-90.
- 5. Melton LJ III. Pathogenesis of osteoporosis, en Lorrain J y colab. (ed). Comprehensive Management of Menopause. Nueva York: Springer-Verlag, 1994; 71-78.
- 6. Notelovitz M. Osteoporosis: screening, prevention and management. Fertil Steril 1993; 59: 707-725.
- 7. Ravnikar VA. Hormonal management of osteoporosis. Clin Obstet Gynecol 1992; 35: 913-922.
Pregunta 3 (Dolor de espalda)
Una mujer menopáusica de 65 años de edad viene al consultorio quejándose de dolor de espalda que le impide dormir bien. A los 55 años sufrió una lesión de menor importancia de la espalda a causa de un esfuerzo excesivo. En ese entonces presentó espasmos musculares intensos, que mejoraron gradualmente en 3 a 4 días. Desde entonces, ha tenido episodios de dolor recurrente que se han aliviado, en 1 a 2 días, con la aplicación de calor y la administración de aspirina. La radiografía revela osteopenia y alturas vertebrales normales pero cambios degenerativos de la espina con adelgazamiento notable del espacio discal.
El diagnóstico más probable para explicar el dolor de espalda es:
a. Osteoporosis
b. Síntomas psicosomáticos
*c. Enfermedad articular degenerativa
d. Fractura espinal previa
Comentarios
Las fracturas osteoporóticas son precedidas por décadas de pérdida gradualmente progresiva de la masa y arquitectura óseas, sin otras señales de advertencia.
En las mujeres postmenopáusicas con poca masa ósea, los colapsos vertebrales pueden progresar gradualmente y sin síntomas. Una fuerza suficiente para fracturar las vértebras puede ser generada durante actividades diarias normales.
Tales fracturas con frecuencia se asocian con molestias solamente pasajeras de la espalda, que pueden atribuirse a tensión muscular. Por consiguiente, la verdadera incidencia de las fracturas vertebrales es difícil de precisar.
Las fracturas vertebrales también pueden causar síntomas severos. El colapso agudo de un cuerpo vertebral se asocia con un dolor de espalda súbito e intenso, que se localiza alrededor del sitio de la fractura.
El dolor es normalmente agudo, con frecuencia episódico e irradia característicamente alrededor del dermatoma en dirección anterior.
A veces, los espasmos en los músculos paravertebrales son tan intensos que necesitan el uso de un agente antiespasmódico.
Con el colapso vertebral lumbar, el dolor puede irradiar hacia la pelvis o seguir una distribución ciática. El dolor con fractura aguda dura de una a varias semanas y se abate gradualmente con el descanso y los analgésicos.
Los episodios de dolor de espalda recurrente en esta paciente sugieren un diagnóstico diferente de la osteoporosis o de una fractura espinal asintomática previa. Los hallazgos radiográficos ofrecen evidencia de que no está presentando síntomas psicosomáticos.
La radiografía es un índice relativamente inexacto de la osteopenia.
Ya para cuando la radiografía muestre reducción en los minerales óseos, hay una osteoporosis sustancial.
Sin embargo, las radiografías ofrecen información clínica valiosa para determinar si han ocurrido fracturas debido a la osteoporosis.
Esta afección causa dolor solamente cuando ocurra una fractura. La radiografía también puede identificar la degeneración discal y la osteoartritis como causas del dolor de espalda, indicando así la necesidad de utilizar un enfoque diferente para el tratamiento. Los cambios degenerativos de la espina dorsal, como los indicados en la radiografía de esta paciente, son diagnósticos de enfermedad articular degenerativa.
Los hallazgos radiográficos asociados con la enfermedad articular degenerativa pueden incluir también osteofitos y estrechamiento del espacio discal.
Causa principal del dolor crónico
Una causa principal del dolor crónico o recurrente intenso en la parte inferior de la espalda y del dolor en la pierna radica en discos intervertebrales lumbares sobresalientes, asociados con cambios degenerativos en la espina dorsal.
Los cambios degenerativos de la columna vertebral se observan en virtualmente todos los ancianos.
La degeneración de los ligamentos longitudinales posteriores y del anillo fibroso del disco intervertebral puede ser asintomática o asociarse con dolores lumbares leves y recurrentes.
Un movimiento súbito del cuerpo, tan trivial como puede ser un estornudo o un tropiezo, puede causar que el núcleo pulposo del disco sufra prolapso, empujando el anillo fibroso deshilachado y debilitado hacia atrás.
síndrome completamente desarrollado de la ruptura de discos intervertebrales lumbares comprende dolor de espalda, postura anormal y limitación del movimiento de la espina dorsal, especialmente de la flexión.
las raíces nerviosas están implicadas hay dolor radicular, trastornos sensoriales, contracciones, espasmos musculares y menoscabo del reflejo de los tendones. La degeneración del disco intervertebral sin una extrusión franca de un fragmento del tejido discal también puede causar dolor en la parte inferior de la espalda.
Los síndromes relacionados con los discos lumbares normalmente son unilaterales. El dolor es variable y puede ser leve o intenso.
La correlación entre la extensión del dolor y los cambios degenerativos que se observan en las radiografías y las imágenes obtenidas por resonancia magnética nuclear a menudo es tenue.
Bibliografía
- 1. Watts NB. Clinical assessment for osteopenia and osteoporosis, en Lorrain J y colab. (ed). Comprehensive Management of Menopause. Nueva York: Springer-Verlag, 1994; 110-116.
- 2. Lindsay R, Cosman F. Epidemiology of osteoporosis, en Drife JO, Studd JWW (ed), HRT and Osteoporosis. Nueva York: Springer-Verlag, 1990; 75-86.
- 3. McClung MR. Nonpharmacologic management of osteoporosis, en Marcus R (ed). Osteoporosis. Oxford: Blackwell Scientific Publications, 1994; 336-353.
- 4. Lindsay R. Osteoporosis in the postmenopausal woman, en Wallach EE, Zacur HA (ed). Reproductive Medicine and Surgery. St. Louis: Mosby, 1995; 993-1018.
- 5. Notelovitz M. Osteoporosis: Screening, prevention, and management. Fertil Steril 1993; 59: 707-725.
- 6. Disorders of the peripheral nervous system, en Berkow R (ed). The Merck Manual of Diagnosis and Therapy. Rahway, NJ: Merck and Co., 1992; 1508-1526.
- 7. Manken HJ, Borges LF, Back and neck pain, en Isselbacher KJ, Braunwald E, Wilson JD y colab. (ed). Harrison’s Principles of Infernal Medicine. Nueva York: McGraw-Hill. Inc., 1994; 72-81.
- 8. Jayson MIV, Mechanisms underlying chronic back pain. BMJ 1994; 309: 681-682.
Pregunta 4 (Pruebas de laboratorio)
Una mujer de 69 años ha sufrido una fractura de cadera. Quiere saber si la causa es la osteoporosis. ¿Cuál de los siguientes resultados de pruebas de laboratorio correspondería más a la osteoporosis menopáusica?
Hemoglobina Prueba de la función Calcio sérico Glucosa sanguínea Creatinina sérica hepática (AST) (12-16 g/dl) (1-31 U/I) (8,4-10,2 mg/dl) (70-105 mg/dl) (0,5-0,9 mg/dl)
* a. 12,4 27 9,0 98 0,7
b. 9,4 140 8,4 88 0,7
c. 10,5 20 8,0 79 3,0
d. 12,0 29 11,7 91 1,1
Comentarios
La osteoporosis tiene importancia clínica por las fracturas, que representan su complicación. En una paciente con osteoporosis postmenopáusica sin complicaciones, sería de esperar que las pruebas de laboratorio que incluyen un recuento sanguíneo completo y perfil químico dieran resultados dentro de los límites normales.
Cuando se sospecha osteoporosis, el propósito de las pruebas de laboratorio es excluir otros diagnósticos, particularmente el mieloma múltiple, así como causas secundarias de osteoporosis, entre ellas la osteomalacia, hipertiroidismo, hiperparatiroidismo y exceso de glucocorticoides.
Entre los valores de laboratorio dados más arriba, sería más probable registrar los de la opción A en una paciente con osteoporosis.
Valores de laboratorio en la opción B, que incluyen un valor bajo de hemoglobina, uno muy elevado de aspartato aminotransferasa (AST), una concentración normal baja de calcio sérico y una normal de creatinina sérica, probablemente indiquen enfermedad hepática.
Los valores de laboratorio de la opción C, que incluyen un valor bajo de hemoglobina y de calcio sérico y uno alto de creatinina sérica, probablemente reflejen enfermedad renal. Los valores de laboratorio de la opción D, que incluyen una concentración sérica alta de calcio, pueden asociarse con hiperparatiroidismo o cáncer metastásico en el hueso. Los hallazgos clínicos en pacientes con cáncer en los huesos pueden incluir la presencia de una masa en los tejidos blandos, deformación de un hueso, dolor y sensibilidad al tacto o fracturas patológicas.
Bibliografía
- 1. Coe FL, Brenner BM. Approach to the patient with diseases of the kidneys and urinary tract, en lsselbacher KJ, Braunwald E, Wilson JD y colab. (ed). Harrison’s Principles of Internal Medicine. Nueva York: McGraw-Hill, Inc., 1994; 1252-1255.
- 2. lsselbacher KJ. Podolsky DK. Approach to the patient with liver disease, en Isselbacher KJ. Braunwald E, Wilson JD y colab. (ed). Harrison’s Principles of Internal Medicine. Nueva York: McGraw-Hill, Inc., 1994; 1437-1439.
- 3. Krane SM. Schiller AL. Hyperostosis, neoplasms, and other disorders of bone and cartilage, en Isselbacher KJ, Braunwald E, Wilson JD y colab. (ed). Harrison’s Principles of Internal Medicine. Nueva York: McGraw-Hill, Inc., 1994; 2193-2201.
- 4. Lindsay R. Osteoporosis in the postmenopausal woman, en Wallach EE, Zacur HA (ed), Reproductive Medicine and Surgery. St. Louis: Mosby, 1995; 993-1018.
Pregunta 5 (Prevención de la osteoporosis)
Una mujer perimenopáusica delgada, de 44 años de edad, está interesada en comenzar a recibir terapia de reemplazo hormonal. No tiene una historia familiar de osteoporosis, pero entiende que el reemplazo hormonal es útil para evitar la osteoporosis y otros síntomas incómodos. ¿Cuál de los siguientes representa el mejor manejo de esta paciente?
- Estrógeno solo
- Progestina sola
- Estrógeno y progestina
- Prueba de densidad ósea
Comentarios
La terapia estrogénica detiene la pérdida postmenopáusica de hueso. Los estudios retrospectivos y controlados han demostrado una reducción en la incidencia de fracturas de la cadera y del radio distal con la terapia estrogénica. El beneficio mayor de este tratamiento se deriva si el régimen se inicia poco después de la menopausia.
Esta paciente está entrando en el período de su vida en que presentará la pérdida más rápida de masa ósea, el intervalo de 5 años inmediatamente después de cesar los períodos menstruales.
Además, ha presentado una menopausia precoz, lo que aumenta su riesgo de osteoporosis. Su físico delgado también es un factor de riesgo. Como se encuentra a mayor riesgo, está indicada la terapia con estrógeno.
El tratamiento con estrógeno sin oposición y la producción de estrógeno endógeno sin oposición son factores etiológicos importantes en el cáncer del endometrio.
En las mujeres nulíparas o infértiles, que nunca se han casado, así como en las que llegan a la menopausia a una edad mayor, se observa un riesgo mayor de cáncer de endometrio. La explicación actual para este riesgo mayor se atribuye a una incidencia más elevada de ciclos anovulatorios que resultan en una exposición prolongada al estrógeno (sin progestina). Las mujeres obesas con una historia de hipertensión o diabetes también presentan un riesgo mayor, tal vez debido a una mayor conversión de androstenodiona a estrona en el tejido adiposo. Las mujeres que fuman presentan menos riesgo de cáncer endometrial, tal vez debido a su menor estímulo estrogénico y mayor depuración de estrógeno. En comparación con los cánceres endometriales esporádicos, los cánceres endometriales asociados con el uso de estrógeno están, en general, mejor diferenciados y son menos invasivos, presentando también un pronóstico más favorable.
En las mujeres que reciben terapia hormonal, la protección contra el riesgo mayor de cáncer del endometrio es proporcionada por la adición de progestina al régimen. Las posologías recomendadas son de 0,625 mg de estrógenos equinos conjugados o 2 mg de valerato de estradiol diariamente, más 10 a 12 días de dosis bajas de progestina (por ejemplo, acetato de medroxiprogesterona, noretindrona o norgestrel) por ciclo.
Hay una variación notable entre las pacientes en las respuestas a una dosis dada de progestina.
Con los estrógenos orales, el día de inicio de la hemorragia de retiro se relaciona bien con la histología endometrial y depende de la dosis diaria de progestina. Por consiguiente, la progestina puede titularse de acuerdo con el día de inicio de la hemorragia de retiro. Cuando se agrega progestina durante 12 días de cada mes, se logra una protección adecuada del endometrio si la hemorragia de retiro comienza regularmente no antes del día 11 después de agregar la progestina.
Con los estrógenos transdérmicos, la hemorragia de retiro que comienza en el noveno o décimo día después de agregar la progestina normalmente se asocia con una respuesta endometrial adecuada. Por consiguiente, el conocimiento del día de inicio de la hemorragia permite reducir la dosis de progestina al mínimo.
De tal manera, el clínico reduce o corrige los efectos secundarios asociados con el fármaco, incluso los efectos adversos sobre el metabolismo lipoproteico, la sensibilidad de las mamas, la distensión abdominal, la piel grasosa y los trastornos en el estado de ánimo.
La terapia con estrógeno sin oposición se recomienda solamente para las mujeres sometidas a histerectomías, las mujeres con útero que presentan síntomas menopáusicos intensos y persistentes o las mujeres con un riesgo elevado de enfermedad cardiovascular. La vigilancia endometrial es obligatoria en las mujeres bajo tratamiento con estrógeno sin oposición que no han sido sometidas a histerectomía.
El tratamiento con progestina:
Solamente puede ofrecer cierta protección contra la pérdida de hueso, aunque no es tan potente como la terapia con estrógeno. Los estudios de los efectos del tratamiento con progestina sola sobre el hueso han resultado en hallazgos contradictorios. Algunos demostraron que la progestina conservaba la densidad del hueso al aumentar la formación de hueso nuevo más bien que al reducir la reabsorción del viejo (como ocurre con la terapia estrogénica).
Otros han demostrado una reducción en la reabsorción de hueso con el tratamiento con progestina. La progestina puede ofrecer una alternativa para algunas pacientes en quienes los estrógenos están contraindicados.
Las pruebas de la densidad ósea pueden usarse para determinar el riesgo de osteoporosis en una mujer que corre tal riesgo pero que no se decide a iniciar la terapia de reemplazo hormonal. Como esta mujer ya ha tomado la decisión de iniciar el tratamiento, la medida de la densidad ósea no es necesaria. Estas pruebas deben usarse solamente si tienen probabilidad de afectar la decisión clínica final.
Bibliografía
- 1. Belchetz PE. Hormonal treatment of postmenopausal women. N Engl J Med 1994; 330:1062-1071.
- 2. Colditz GA, Hankinson SE, Hunter DJ y colab. The use of estrogens and progestins and the risk of breast cancer in post-menopausal women. N Engl J Med 1995; 332:1589-1593.
- 3. Ellerington MC, Whitecroft SIJ, Whitehead MI. Therapeutic and preventive aspects of estrogen and progesterone therapy, en Lonain J (ed), Comprehensive Management of menopause. Berlin: Springer-Verlag, 1994; 269-285.
- 4. Ellerington MC, Whitehead MI, Stevenson JC. The role of hormone replacement therapy in the prevention and treatment of osteoporosis, en Lortain J y colab. (ed), Comprehensive Management of Menopause. Nueva York: Springer-Verlag, 1994; 171-176.
- 5. Gambrell RD Jr. Pathophysiology and epidemiology of endometrial cancer, en Lobo RA (ed), Treatment of the Postmenopausal Woman: Basic and Clinical Aspects. Nueva York: Raven Press, 1994; 355-362.
- 6. Ravnikar VA. Hormonal management of osteoporosis. Clin Obstet Gynecol 1992; 35: 913-922.
Pregunta 6 (Estrategias terapéuticas)
Una mujer de 54 años, cuya madre sufrió una fractura de cadera hace un año, está considerando la terapia de reemplazo de estrógeno. Ha oído que está disponible en varias formas diferentes y quiere que se le expliquen las diferencias. Al aconsejarla acerca del tratamiento con relación a la osteoporosis, usted le explica que:
- Solamente la forma oral ofrece protección contra la osteoporosis.
- La administración de estrógeno usando granulaciones subcutáneas no es uniforme.
- El parche transdérmico puede evitar las complicaciones asociadas con la administración oral.
- Los supositorios vaginales, cuando se usan del modo apropiado, ofrecen una protección osteoporótica significativa.
Comentarios
El reemplazo de estrógeno ha demostrado reducir la remodelación ósea a los niveles premenopáusicos, reduciendo la tasa de pérdida de tejido esquelético. Los efectos persisten mientras la terapia continúe.
Siempre que se administren dosis apropiadas y que se obtengan concentraciones séricas adecuadas, todos los estrógenos parecen ser capaces de inhibir la pérdida de hueso.
Los estrógenos naturales (entre ellos el valerato de estradiol, el sulfato de estrona y los estrógenos equinos conjugados) son los agentes usados más comúnmente en la terapia de reemplazo hormonal.
Los estrógenos pueden ser administrados por vía oral, percutánea o transdérmica. El factor importante para el esqueleto parece ser la dosis y la concentración sérica lograda, más bien que la ruta de administración.
Los regímenes que han demostrado concentraciones séricas similares incluyen 1 mg diario de estradiol; 1,2 mg diarios de sulfato de estrona, y 0,625 mg diarios de estrógenos conjugados.
La administración oral de estrógenos causa variaciones notables en las concentraciones séricas.
Además, durante el primer pasaje del fármaco a través del hígado, las células hepáticas están expuestas a concentraciones hormonales muy elevadas. Las concentraciones de estrógeno en la vena portal hepática son de cuatro a cinco veces mayores que las medidas en la circulación general.
Como consecuencia de ello, la producción hepática de proteínas dependientes de estrógeno aumenta y se observan cambios en la bilis. Estos efectos, según se informa, son responsables de varias de las complicaciones de la terapia estrogénica, entre ellas los cálculos biliares, la tromboflebitis y la embolia pulmonar.
La administración transdérmica de estrógeno:
presuntamente evitaría las complicaciones asociadas con la administración oral y también tiene la ventaja teórica de la absorción continua más bien que en bolo en la circulación. En un estudio aleatorio, a doble ciegas, controlado con placebo, el estradiol transdérmico demostró ser un tratamiento eficaz para las mujeres con osteoporosis establecida. Las participantes en este estudio mostraron una densidad mineral ósea en estado estable o mayor, cuando se midió en varios sitios del esqueleto.
En algunos países, se implantan granulaciones de estrógeno subcutáneamente, permitiendo la administración en programas de 3 ó 6 meses. Un estudio comparó las rutas transdérmica y subdérmica de la administración de estrógeno con respecto a la uniformidad de la entrega de estrógeno y a sus efectos metabólicos. La proporción urinaria de calcio/creatinina se redujo más uniformemente con la granulación que con el parche. Aunque se observó un efecto mayor del estrógeno con la granulación, esta ventaja tal vez se haya relacionado con las propiedades inherentes del parche o con problemas de cumplimiento por parte de la paciente.
El estrógeno también puede administrarse mediante supositorio vaginal. Debido a la variabilidad en la absorción de estrógeno en esta forma, la vía intravaginal no debe usarse para obtener efectos esqueléticos u otros efectos sistémicos.
Los estrógenos sintéticos se distinguen de los naturales por su potencia mucho mayor. Debido a que los estrógenos sintéticos (incluso el etinilestradiol) no son oxidados por la 17ß-estradiol deshidrogenasa, su efecto sobre el hígado es realzado enormemente. Por consiguiente, su uso se restringe mayormente a los agentes anticonceptivos orales.
Bibliografía
- 1. Barnes RB, Lobo RA. Pharmacology of estrogens, en Mishell DR Jr (ed), Menopause: Physiology and Pharmacology. Chicago Year Book Medical Publishers, Inc., 1987; 301-315.
- 2. Belchetz PE. Hormonal treatment of postmenopausal women. N Engl J Med 1994; 330: 1062-1071.
- 3. Christiansen C. Hormone replacement therapy -standardized or individually adapted doses?- effect on bone mass, en Berg G, Hammar M (ed), The Modern Management of the Menopause: A Perspective for the 21 st Century. Las actas del VII Congreso Internacional de la Menopausia, Estocolmo, Suecia, 1993. Londres: The Parthenon Publishing Group, 1994; 337-341.
- 4. Jones KP. Estrogens and progestins: What to use and how to use it. Clin Obstet Gynecol 1992; 35: 871-883.
- 5. Levrant SG, Barnes RB. Pharmacology of estrogens, en Lobo RA (ed), Treatment of the Postmenopausal Woman: Basic and Clinical Aspects. Nueva York: Raven Press, 1994; 57-68.
- 6. Lufkin EG, Wahner HW, O’Fallon WM y colab. Treatment of postmenopausal osteoporosis with transdermal estrogen. Ann Intern Med 1992; 117: 1-9.
- 7. Stanczyk FZ, Shoupe D. Nunez V y colab. A randomized comparison of nonoral estradiol delivery in postmenopausal women. Am J Obstet Gynecol 1988; 159: 1540-1546.
Pregunta 7 (Cumplimiento con los regímenes terapéuticos)
Una mujer de 57 años, que pasó por la menopausia hace 5 años, presentó recientemente una fractura por compresión sintomática. Se le ha recomendado terapia de reemplazo hormonal como medida preventiva para fracturas futuras.
Sin embargo, la paciente se preocupa acerca de la reaparición de los períodos menstruales. ¿Cuál de los siguientes regímenes terapéuticos aumentará la posibilidad de que cumpla con el plan terapéutico?
- Estrógeno solo
- Estrógeno en los días 1-16 más progestina en los días 16-25
- Estrógeno en los días 1-31 más progestina en los días 16-31
- Estrógeno en los días 1-31 más progestina en los días 1-31
Comentarios
Los beneficios a largo plazo de la terapia de reemplazo hormonal, entre ellos la protección contra la osteoporosis y la cardiopatía, solamente pueden lograrse si se cumple con los regímenes terapéuticos.
Un tratamiento puede demostrar ser eficaz, pero no lograrse los resultados deseados debido a que otros factores conducen a la falta de cumplimiento.
Cuando la mujer tiene un útero intacto, debe agregarse progestina al estrógeno. Las mujeres que consideran a la terapia de reemplazo hormonal con frecuencia se resisten a iniciarla por la posibilidad de que presentarán hemorragia uterina postmenopáusica, que ocurre en casi el 90% de las que reciben tratamiento cíclico con estrógeno y progestina.
Las progestinas administradas cíclicamente también pueden inducir síntomas similares a los premenstruales.
Estos factores probablemente expliquen la razón por la que muchas mujeres no obtengan sus prescripciones iniciales o suspendan el tratamiento al poco tiempo.
Los cálculos sobre el cumplimiento con la terapia de reemplazo hormonal postmenopáusica varían ampliamente.
En un estudio de 2.500 mujeres de 45 a 55 años de edad, la terapia de reemplazo hormonal había sido prescrita al 70% en algún momento u otro de su vida. Sin embargo, el 30% de ellas no obtuvieron sus prescripciones y el 10% de las que las obtuvieron comunicaron tomar el medicamento sólo esporádicamente.
En otro estudio de 600 pacientes, el cumplimiento fue de solamente un 30%. Por contraste, en un tercer estudio de 220 pacientes, sólo el 7% habían suspendido la terapia después de un año. Más de la mitad de las mujeres que suspendieron la administración lo hicieron debido a los episodios hemorrágicos y el resto debido a otros efectos secundarios.
Se ha desarrollado un tratamiento con estrógeno y progestina en régimen continuo:
Para evitar la hemorragia de retiro que normalmente se asocia con la terapia cíclica y también para reducir los efectos secundarios progestagénicos observados con las dosis mayores de progestina. Durante la última década, se han ensayado numerosas fórmulas diferentes de estrógenos y progestinas tratando de hallar la combinación más eficaz.
La mayoría de los estudios empleó la administración oral de hormonas, aunque algunos estudios piloto fueron llevados a cabo usando la aplicación transdérmica de hormonas. En uno, el componente progestínico se administró a través de la cavidad uterina.
La preparación continua más antigua y de uso más difundido es una combinación de 2 mg de estradiol y 1 mg de acetato de noretindrona diariamente. Otra combinación que ha tenido éxito es la de 0,625 mg de estrógenos equinos conjugados y 2,5 mg de acetato de medroxiprogesterona diariamente.
Actualmente se cuenta con considerable evidencia de que las preparaciones continuas de estrógeno y progestina inducen atrofia endometrial. Durante los primeros 3 a 4 meses de tratamiento, es común el sangrado irregular.
Una vez que se induce un endometrio atrófico, virtualmente todas las combinaciones ensayadas hasta el momento mantienen el endometrio en un estado atrófico. Algunas mujeres sangrarán con un endometrio atrófico y, por consiguiente, pueden ganar muy poco usando el régimen continuo. La causa de tal hemorragia es desconocida.
En varios estudios, el número de episodios hemorrágicos registrados durante la terapia continua:
Fue menor en las mujeres postmenopáusicas que en las perimenopáusicas. Un estudio demostró que las mujeres que habían pasado la menopausia más de 5 años antes de iniciar la terapia continua presentaron menos episodios de hemorragia que otras mujeres postmenopáusicas. De acuerdo con ello, las mujeres que han pasado la menopausia al menos 2 años atrás son las más adecuadas para recibir este tipo de terapia. El uso de estas preparaciones durante el primero o segundo año después de la menopausia probablemente debiera ser desalentado.
Antes de comenzar la terapia combinada continua, se debe informar a las pacientes acerca de la posibilidad de sangrado irregular durante los primeros 3 a 4 meses de tratamiento. Aunque los episodios hemorrágicos normalmente implican solamente manchas, pueden ser molestos.
Las pacientes que presentan manchas deben ser advertidas de que probablemente ocurra amenorrea si continúan el tratamiento. Los investigadores han comunicado que la mayoría de las pacientes se vuelven amenorreicas después de los 6 meses.
Además de beneficiarse de una reducción en el número de episodios hemorrágicos, las mujeres bajo terapia combinada continua generalmente no presentan los síntomas de tipo premenstrual asociados con la terapia combinada cíclica (ya que la dosis diaria de progestina es reducida).
Se ha calculado que, cuando se utilizan criterios estrictos para la selección de pacientes, del 80 al 90% de las mujeres que reciben un régimen continuo cumplirán con el tratamiento y se beneficiarán del mismo.
Bibliografía
- 1. Jamieson MA, Reid RL. Compliance with menopausal hormone replacement therapy, en Lorrain J y colab. (ed), Comprehensive Management of the Menopause. Nueva York: Springer-Verlag 1994; 309-317.
- 2. Mattson L-A. Continuous combined HRT: A possible way to avoid uterine bleeding? en Berg G, Hammar M (ed). The Modern Management of the Menopause: A Perspective for the 21 st Century. Las actas del VII Congreso Internacional de la Menopausia, Estocolmo, Suecia. 1993. Londres: The Parthenon Publishing Group, 1994; 453-462.
- 3. Nachtigall LE. Compliance with hormone replacement therapy: Where we stand today, en Berg G, Hanmar M (ed). The Modern Management of the Menopause: A Perspective for the 21 st Century. Las actas del VII Congreso Internacional de la Menopausia, Estocolmo. Suecia, 1993. Londres: The Parthenon Publishing Group. 1994; 439-443.
- 4. Samsioe GN, Mattsson L-A. Regimens for today and the future, en Lobo RA (ed). Treatment of the Postmenopausal Woman: Basic and Clinical Aspects. Nueva York: Raven Press, 1994; 421-426.
- 5. Shoupe D, Mishell DR Jr. Therapeutic regimens, en Mishell DR Jr (ed). Menopause: Physiology and Pharmacology. Londres: Year Book Medical Publishers, 1987; 335-351.
Pregunta 8 (Riesgo de fractura de la cadera)
Una mujer postmenopáusica de 52 años, cuya madre sufrió dos fracturas de cadera después de sus 70 años de edad, ha decidido comenzar la terapia de reemplazo hormonal. La paciente está al tanto de su riesgo mayor de osteoporosis y le pregunta sobre los efectos protectores del estrógeno frente al riesgo de fractura. Con base en los hallazgos epidemiológicos actuales, usted le explica que, con la terapia estrogénica,
- El riesgo de fractura de cadera disminuye en aproximadamente un 50 por ciento
- El riesgo de fractura vertebral disminuye en aproximadamente un 25 por ciento
- El riesgo de todas las fracturas esqueléticas disminuye en aproximadamente un 40 por ciento
- El beneficio terapéutico máximo para todas las fracturas se logra en 3-5 años
Comentarios
La pérdida de hueso ocurre en todas las mujeres después de cesar la función ovárica, pero la tasa varía considerablemente de una persona a otra.
El período de pérdida acelerada de hueso después de la menopausia o de la ooforectomía puede durar 5 años o más, pero este intervalo también puede variar entre sitios esqueléticos y entre mujeres individuales.
Por el contrario, los hombres pierden masa ósea aproximadamente a la misma velocidad durante toda su vida.
También es importante observar que la masa ósea de las mujeres mayores de los 50 años es solamente dos tercios de la presente en los hombres. Estos dos factores -menor masa ósea inicial y una pérdida más rápida de hueso- se combinan para dar lugar a una incidencia mayor de osteoporosis y consiguientes fracturas en las mujeres de edad avanzada. Varios estudios epidemiológicos han examinado la relación entre el estrógeno y las fracturas de cadera.
Virtualmente todos los datos publicados apoyan el concepto de que el uso del estrógeno se asocia con una reducción en el riesgo de fractura de la cadera. El consenso de los datos sugiere que el riesgo se reduce en aproximadamente un 50% con el uso a largo plazo.
La terapia con estrógeno y progestina probablemente sea tan eficaz como el estrógeno sin oposición para evitar la fractura de la cadera.
Se dispone de menos datos con respecto al efecto del estrógeno sobre el riesgo de fracturas vertebrales. Un estudio prospectivo, basado en alteraciones en la configuración vertebral examinada con radiografías laterales, sugiere que la terapia con estrógeno a largo plazo reduce las fracturas vertebrales en aproximadamente un 80%.
El único estudio de naturaleza epidemiológica publicado hasta la fecha apoya esta conclusión.
Los datos para las fracturas del radio distal son similares a los obtenidos para las fracturas de la cadera; los estudios epidemiológicos sugieren una reducción del riesgo de aproximadamente un 50%. Hasta el momento no se han publicado datos sobre el efecto de la terapia de reemplazo de estrógeno sobre el riesgo de otros tipos de fracturas.
Cuando la terapia estrogénica se suspende, se observa pérdida de hueso. La tasa de pérdida después de cesar la terapia ha demostrado ser similar a la tasa postmenopáusica inicial acelerada (que también es similar a la observada después de la ooforectomía). Otros investigadores han demostrado que la tasa de pérdida de masa ósea después de concluir la terapia es similar a la pérdida media de hueso. Cuantos más años pasen desde el último uso de estrógeno, tanto más cercana estará la masa ósea de una mujer a la de la que nunca usó reemplazo hormonal postmenopáusico. Por otra parte, tan sólo un año de terapia postmenopáusica con estrógeno parece causar una cierta reducción en el riesgo de fracturas.
Con base en los conocimientos actuales, es imposible declarar definitivamente cuál es la duración de la terapia necesaria:
Para lograr una protección máxima contra la fractura o la edad óptima a la cual se debiera iniciar la administración de estrógeno para protegerse de tal eventualidad. La mayoría de los investigadores concuerdan, sin embargo, en que probablemente sean necesarios de 5 a 10 años de terapia para lograr el beneficio óptimo.
Puede ser necesario prolongar la duración de la terapia en mujeres que comenzaron a una edad más temprana. Un estudio indicó que serían necesarios al menos 7 años de terapia con estrógeno después de la menopausia para lograr efectos protectores a largo plazo.
Hasta la terapia de esta duración puede ser insuficiente para proteger a las mujeres de 75 años de edad y mayores contra las fracturas. Los datos más recientes sobre la evaluación de la masa ósea en mujeres bajo tratamiento previo con estrógeno sugieren que podría ser necesario un uso continuo del estrógeno, durante casi toda la vida, para mantener el buen estado del esqueleto.
Bibliografía
- 1. Christiansen C. Treatment of osteoporosis, en Lobo RA (ed), Treatment of the Postmenopausal Woman: Basic and Clinical Aspects. Nueva York: Raven Press, 1994; 183-195.
- 2. Grady D, Rubin SM, Petitti DB y colab. Hormone therapy to prevent disease and prolong life in postmenopausal women. Ann Intern Med 1992; 117: 1016-1037.
- 3. Felson DT, Zhang Y, Hannan MT y colab. The effect of postmenopausal estrogen therapy on bone density in elderly women. N Engl J Med 1993; 329: 1141-1146.
- 4.Lindsay R. Osteoporosis in the postmenopausal woman, en Wallach EE, Zacur HA (ed). Reproductive Medicine and Surgery. St. Louis: Mosby, 1995; 993-1018.