Mucinous cystic neoplasm in the intrahepatic bile duct. Presentation of two cases
Resumen
Introducción. Las neoplasias quísticas mucinosas del hígado son tumores poco frecuentes, equivalen a menos del 5 % de todas las lesiones quísticas hepáticas y se originan generalmente en la vía biliar intrahepática, con poco compromiso extrahepático.
En la mayoría de los casos su diagnóstico es incidental dado que es una entidad generalmente asintomática con un curso benigno; sin embargo, hasta en el 30 % pueden ser malignas. En todos los casos se debe hacer una resección quirúrgica completa de la lesión.
Caso clínico. Se presentan dos pacientes con diagnóstico de neoplasia quística mucinosa en la vía biliar intrahepática, así como sus manifestaciones clínicas, hallazgos imagenológicos y tratamiento.
Discusión. Debido a su baja incidencia, esta patología constituye un reto diagnóstico, que se puede confundir con otro tipo de entidades más comunes. El diagnóstico definitivo se hace de forma histopatológica, pero en todos los casos, ante la sospecha clínica, se recomienda la resección completa.
Conclusión. Se presentan dos pacientes con diagnóstico de neoplasias quísticas mucinosas del hígado, una entidad poco frecuente y de difícil diagnóstico.
Palabras clave: neoplasias abdominales; hígado; conductos biliares; colestasis; hepatectomía.
Abstract
Introduction. Mucinous cystic neoplasms of the liver are rare tumors, accounting for less than 5% of all liver cystic lesions, and generally originate from the intrahepatic bile duct with little extrahepatic involvement. In most cases its diagnosis is incidental since it is a generally asymptomatic entity with a benign course; however, up to 30% can have a malignant course. In all cases, complete surgical resection of the lesion must be performed.
Clinical case. Two patients with a diagnosis of mucinous cystic neoplasm in the intrahepatic bile duct are presented, as well as their clinical manifestations, imaging findings, and treatment.
Discussion. Due to its low incidence, this pathology constitutes a diagnostic challenge, which can be confused with other types of more common entities. The definitive diagnosis is made histopathologically, but in all cases, given clinical suspicion, complete resection is recommended.
Conclusion. Two patients with a diagnosis of mucinous cystic neoplasms of the liver are presented, a rare entity that is difficult to diagnose.
Keywords: abdominal neoplasms; liver; bile ducts; cholestasis; hepatectomy.
Introducción – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
Las neoplasias quísticas del hígado fueron reportadas por primera vez en 1887 por Heuter y algunos años después se hizo la primera resección de una lesión de estas características 1. Son lesiones poco frecuentes, correspondiendo a menos del 5 % de todas las lesiones quísticas hepáticas y se caracterizan por la presencia de estroma ovárico, epitelio cúbico o columnar secretor de mucina y ausencia de comunicación con la vía biliar 2.
Generalmente se originan en la vía biliar intrahepática y, en muy pocas ocasiones, alcanzan la vía biliar extrahepática 3. Este tipo de neoplasias tienen un curso benigno en la mayoría de los casos 4-6, aunque tienen un riesgo de malignidad del 20-30 %, el cual es mayor en hombres 2,7-9.
Se presentan de forma más común en mujeres en edad media y el diagnóstico se realiza frecuentemente de forma incidental; algunos autores mencionan que son más comunes en el lóbulo hepático derecho, mientras que otros aseguran que se presentan de forma más típica en el lóbulo hepático izquierdo 5,9-12.
Las lesiones pequeñas son asintomáticas:
Mientras que las más grandes se pueden presentar con dolor abdominal o sensación de masa. Por la inespecificidad de los síntomas, el diagnóstico preoperatorio es difícil y se pueden confundir con otras lesiones, como quistes simples hepáticos o quistes hidatídicos 3.
La elevación del CA 19-9 puede ayudar a enfocar el diagnóstico, pues se ha encontrado que, si se mide en el líquido obtenido del interior de la lesión, permite determinar el comportamiento benigno o maligno, además es efectivo para evaluar la respuesta al tratamiento quirúrgico; sin embargo, es una conducta poco estandarizada y que en muchos estudios no ha sido reproducible 1,4,5,7.
En imágenes como la tomografía computarizada o resonancia magnética nuclear de abdomen se observa una lesión quística de baja densidad, bien definida, que realza con la administración de contraste intravenoso, con septos de paredes gruesas e irregulares en su interior.
Normalmente, en la resonancia, la imagen es de baja intensidad en la secuencia T1 y de alta intensidad en la secuencia T2 y en la difusión tisular 11.
Debido al riesgo de malignidad que conllevan este tipo de lesiones:
Los autores concuerdan en que se deben tratar mediante una escisión completa, bien sea por vía abierta o laparoscópica 3. En la literatura se encuentra poca información sobre este tipo de neoplasias, y es por esto que representan un desafío considerable para un diagnóstico acertado y su manejo.
Se presentan dos pacientes con esta patología, atendidas en el Hospital Pablo Tobón Uribe de Medellín, Colombia, siguiendo los lineamientos de la guía internacional para reportes de caso CARE 13
Paciente 1
Mujer de 21 años, residente en área rural, nulípara, sin antecedentes patológicos, quirúrgicos, alérgicos, ni familiares, solo refería consumo ocasional de omeprazol. Consultó por dos meses de evolución de dolor abdominal tipo cólico, asociado a distensión abdominal, episodios eméticos intermitentes, diarrea sin moco ni sangre, prurito generalizado, coluria, sensación de debilidad y cefalea. Sin ictericia en el examen físico ni dolor a la palpación abdominal.
Los laboratorios de ingreso mostraban una alanino aminotransferasa (ALT) en 123 U/L, aspartato aminotransferasa (AST) en 92 U/L, bilirrubina total (BT) 1,93 mg/dl, bilirrubina directa (BD) 0,98 mg/dl, fosfatasa alcalina (FA) 647 UI/L y gamma-glutamil transferasa (GGT) 717 U/L, indicando un patrón colestásico; una hemoglobina 14,2 g/dl, hematocrito 42,6 %, leucocitos 12.800, valor absoluto de neutrófilos 9300, valor absoluto de linfocitos 2500 y 36.100 plaquetas; siendo la leucocitosis a expensas de neutrófilos el único hallazgo llamativo.
Además, un ionograma, tiempo de protrombina (TP), tiempo parcial de tromboplastina (TPT), creatinina y nitrógeno ureico en sangre sin anormalidades, una proteína C reactiva (PCR) en 2,33 mg/dl y albúmina en 4,2 g/dl.
Inicialmente se realizó una ecografía de hígado y vías biliares, encontrando un quiste multiseptado en el segmento IVB de 63 x 60 mm, comunicado con la vía biliar izquierda; y dilatación de ambos conductos hepáticos.
Dados los hallazgos se realizó una colangiorresonancia en la que se observó una lesión quística multiseptada de 63 x 60 mm en el segmento IVB del hígado, marcadamente hiperintensa en T2 (Figura 1), con componente exofítico, comunicada con la vía biliar intrahepática izquierda, con septos delgados que realzaban al medio de contraste y focos menores de 6 mm restringidos en la difusión tisular. La lesión comprimía el conducto hepático común, causando dilatación de la vía biliar intrahepática en ambos lóbulos.
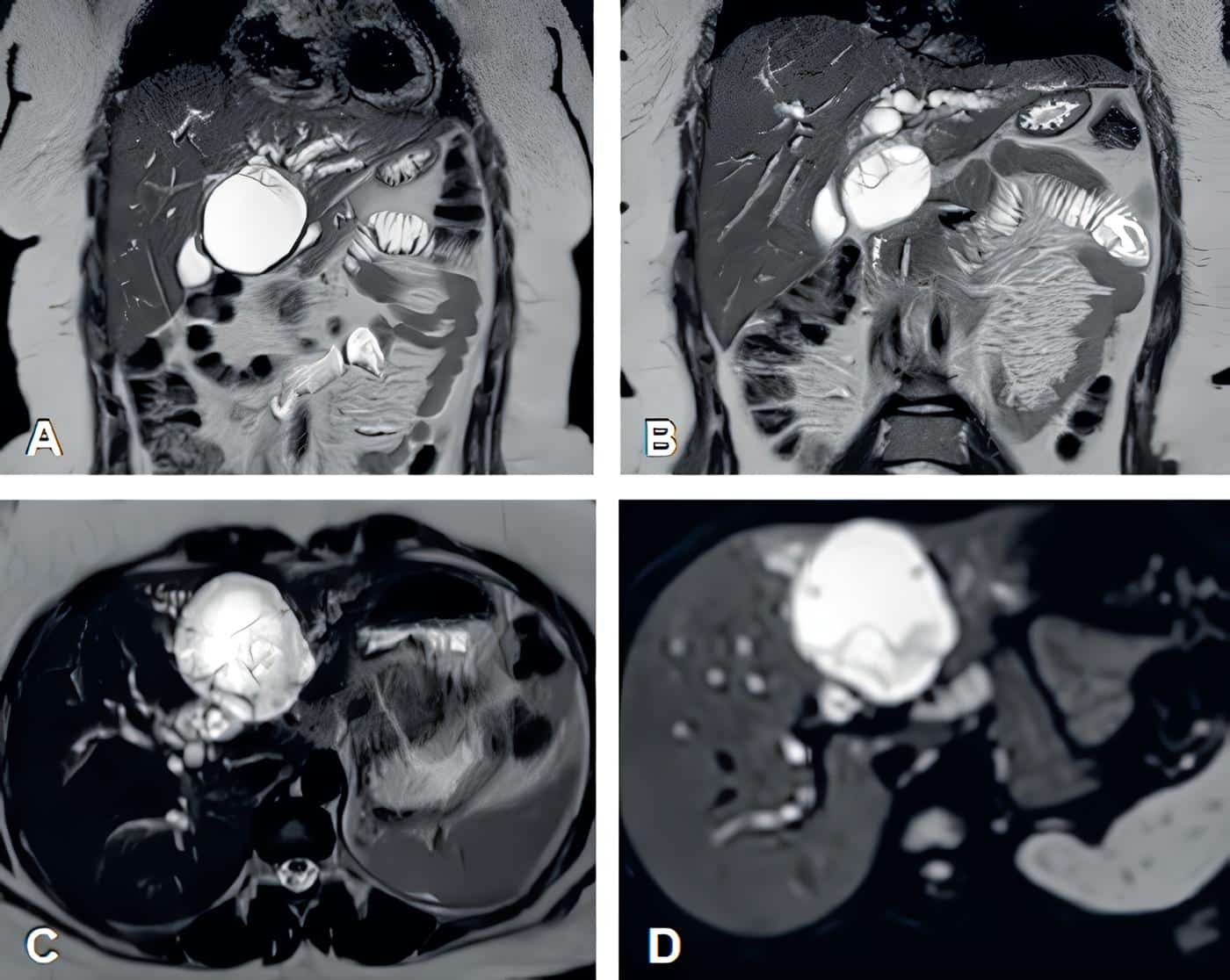
Figura 1. A-B. Cortes coronales de colangiorresonancia en secuencia T2 donde se observa la imagen quística, resaltada en color blanco. C-D. Cortes axiales de la lesión donde se aprecia la difusión tisular restringida. Fuente: elaboración por los autores.
Por los hallazgos imagenológicos se consideraron como posibles diagnósticos una neoplasia mucinosa papilar de la vía biliar, un cistadenoma biliar o una enfermedad de Caroli.
Se programó una resección quirúrgica abierta, encontrando un quiste hepático en el segmento IVB. Se realizó una colangiografía intraoperatoria en la que no se logró definir de forma adecuada la confluencia de la vía biliar. Y se realizó hepatectomía izquierda reglada (segmentos II-III-IV), resección de la vía biliar extrahepática, incluyendo la confluencia, derivación biliodigestiva en Y de Roux a la vía biliar derecha y colecistectomía (Figura 2).
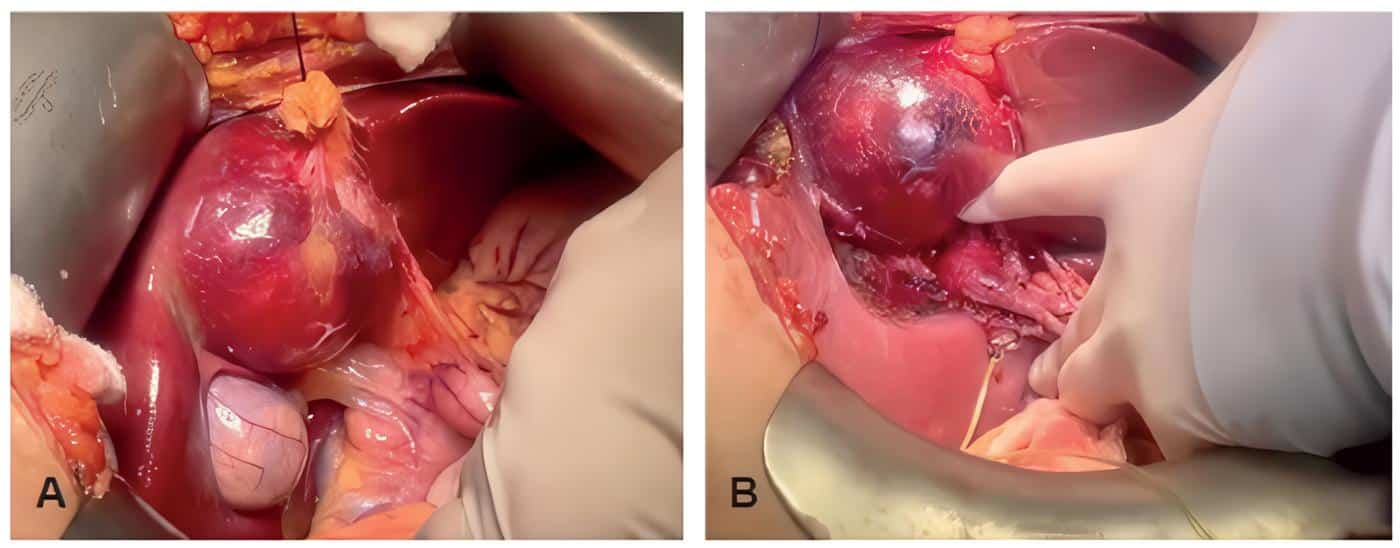
Figura 2. A. Lesión en el segmento hepático IVB. B. En el centro de la fotografía se observa la vía biliar extrahepática disecada y dilatada.. Fuente: elaboración por los autores.
El informe anatomopatológico describió un segmento hepático con una masa quística de 6 x 6 cm, superficie externa lisa, color crema y pardo, vascularizada, comunicada con la vía biliar principal. Al corte, la lesión presentaba múltiples cavidades con septos y salida de material mucoso filante (Figura 3).
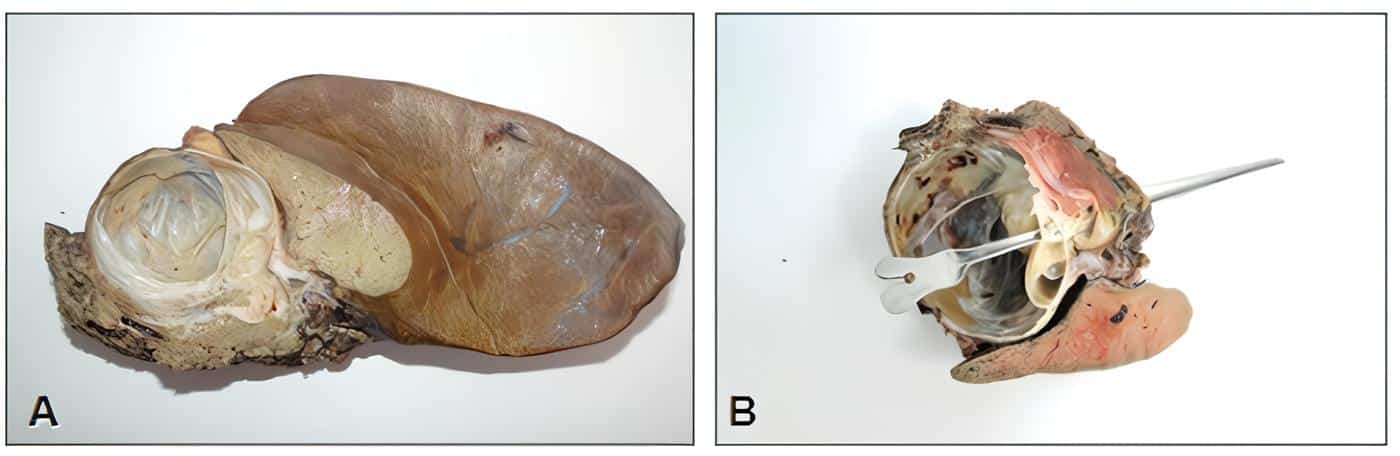
Figura 3. A. Se observa el segmento hepático con la masa quística. B. Se visualiza la morfología macroscópica del quiste al corte. Fuente: elaboración por los autores.
En la tinción con hematoxilina- eosina se observaron estructuras quísticas tapizadas por epitelio cúbico simple (Figura 4). En los estudios de inmunohistoquímica se encontró positividad en el epitelio para citoqueratina 7, citoqueratinas 8/18 y coctel de citoqueratinas. El estroma ovárico presente fue positivo para CD10, receptores de estrógeno y progesterona.
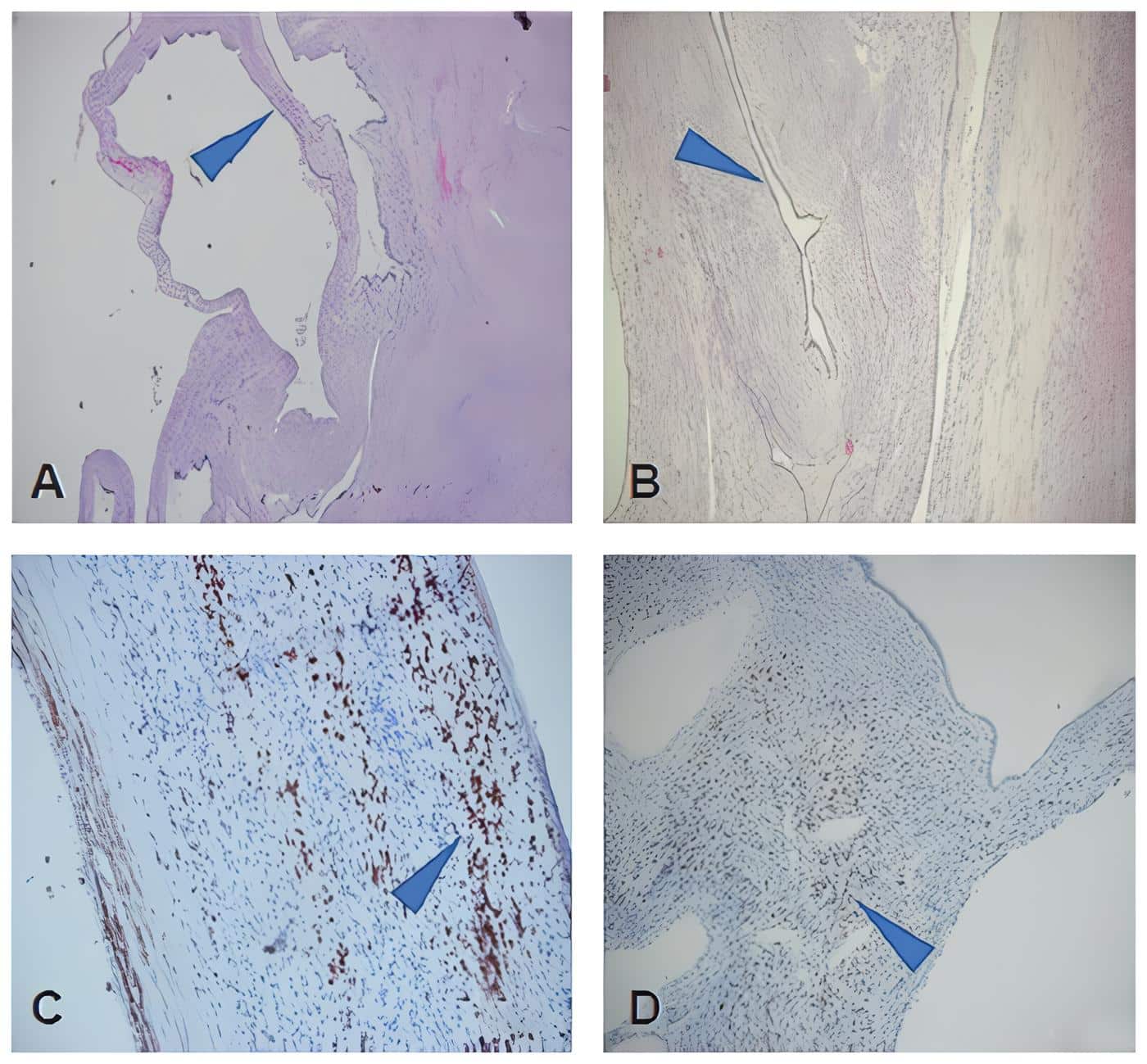
Figura 4. A-B. Tinción de hematoxilina-eosina donde se aprecian las estructuras quísticas tapizadas por epitelio cúbico simple (flecha azul), 40x. C-D. Estudios de inmunohistoquímica que muestran positividad para progesterona y estrógenos respectivamente (flecha azul), 40x. Fuente: elaboración por los autores.
Luego de cuatro días de hospitalización en los que se observó el descenso de los valores de las enzimas hepáticas, y sin haber presentado complicaciones, la paciente fue dada de alta. Después de cinco meses de seguimiento, la paciente permanecía en buenas condiciones, asintomática y con pruebas de función hepática normales.
Paciente 2
Mujer de 35 años, residente en área urbana, nulípara, con antecedente poco claro de colectomía derecha en el 2020 por endometriosis, sin otros antecedentes de importancia.
Durante el seguimiento de su enfermedad ginecológica se realizó una resonancia magnética contrastada de abdomen donde se observó una lesión quística en los segmentos II y III del hígado de 10 x 7 x 8 cm, con septos gruesos (Figura 5). Debido a este hallazgo en una paciente asintomática, se decidió programar una hepatectomía por laparoscopia de dichos segmentos.
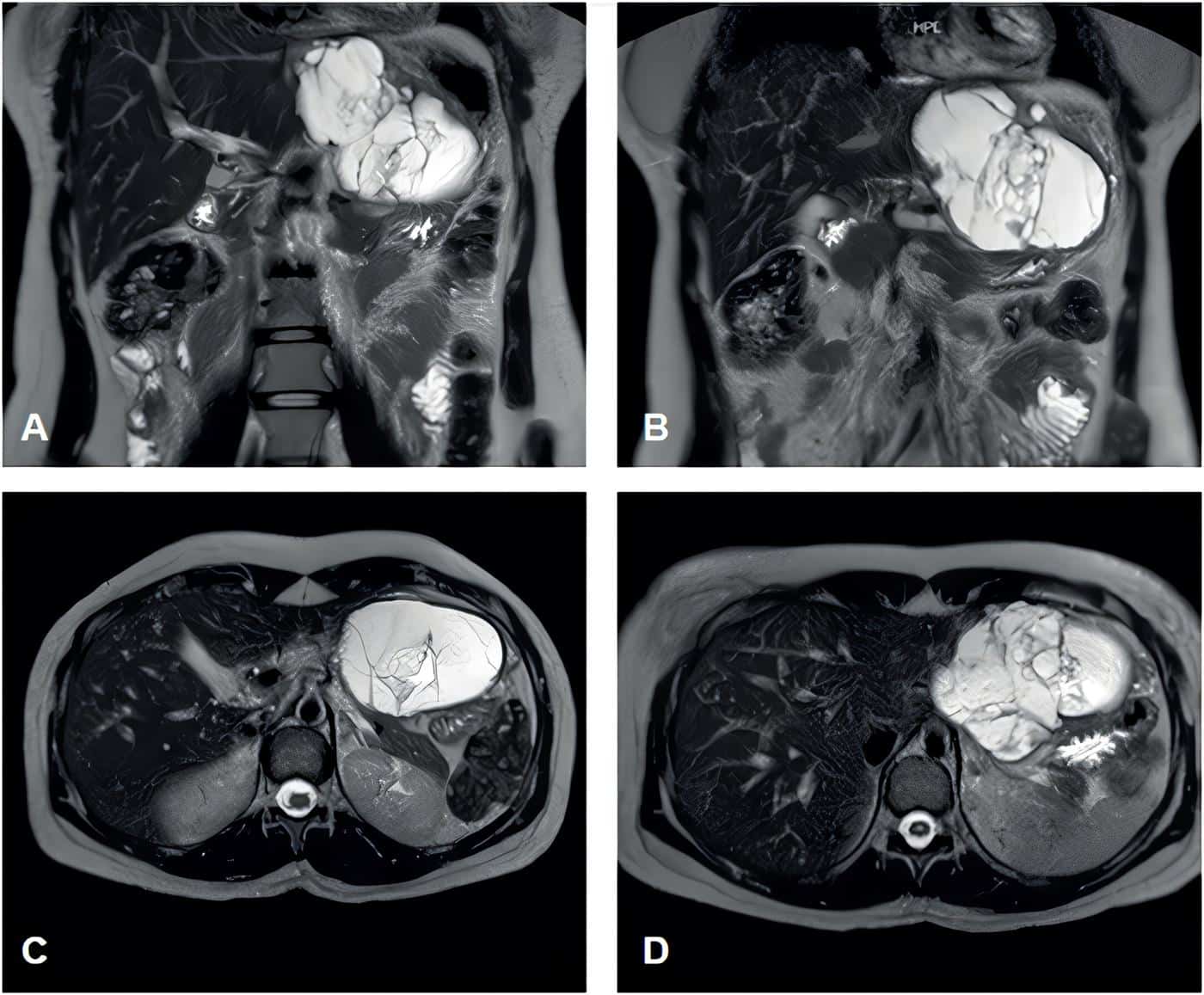
Figura 5. A-B. Cortes coronales. C-D. Cortes axiales de la colangioresonancia en secuencia T2, donde se puede ver la lesión. Fuente: elaboración por los autores.
En los paraclínicos prequirúrgicos se encontró un antígeno carcinoembrionario (ACE) de 1,04 ng/ ml, antígeno carbohidratado 19-9 (Ca 19-9) de 7,3 U/ml, hemoglobina 12,2 g/dl, hematocrito 36,5 %, leucocitos de 10.900, neutrófilos 6900, plaquetas 31.4000, tiempo de protrombina 8,7 s, tiempo de tromboplastina 29,5 s, alanino aminotransferasa (ALT) 62 U/L, aspartato aminotransferasa (AST) 71 U/L, bilirrubina total 0,84 mg/dl, bilirrubina directa 0,17 mg/dl, gama glutamil transferasa (GGT) 37,7 U/L, fosfatasa alcalina 66 UI/L, calcio 8,6 mg/dL, cloro 106,4 mEq/L, sodio 137 mEq/L.
En la cirugía se encontró una masa hepática intraparenquimatosa en los segmentos II y III, de 10 x 10 cm, que se extendía hasta el ligamento falciforme, con quistes adyacentes.
El informe anatomo patológico mencionó un segmento de hígado constituido por una gran masa quística de 12 x 11 x 7 cm, con una superficie externa nodular alternada con áreas lisas, de color crema y amarrillo. Al corte se encontraron múltiples masas quísticas en su interior, la mayor de 10 cm ocupada por material hemorrágico y moco (Figura 6).

Figura 6. Morfología macroscópica del quiste. Neoplasia Quística Mucinosa en la Vía Biliar
Intrahepática – Fuente: elaboración por los autores.
En la tinción hematoxilina-eosina se observó la presencia de estroma de tipo ovárico (Figura 7), y en la inmunohistoquímica positividad para citoqueratina 7, CD 10, progesterona y estrógenos.

Figura 7. A-B. Con la tinción de hematoxilina-eosina se observa la presencia de estroma de tipo ovárico (flecha azul), 20x. C-D. Estudios de inmunohistoquímica con positividad para progesterona y estrógenos respectivamente (flecha naranja), 40x. Fuente: elaboración por los autores.
En el posoperatorio inmediato, la paciente evolucionó de forma satisfactoria, con buen control del dolor y sin signos de irritación peritoneal. Una semana y tres meses después, se realizaron controles médicos encontrándola en buenas condiciones generales, sin alteraciones al examen físico y con una ecografía abdominal dentro de lo esperado.
Discusión – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
Las lesiones quísticas hepáticas son un grupo de entidades variables en su naturaleza, sintomasintomatología y pronóstico. En términos generales, se encuentran de manera incidental en la población mediante un estudio de imagen solicitado al paciente por otra razón. Se considera que hasta un 20 % de la población general puede tener una lesión quística hepática 1,14.
Dentro de este grupo de lesiones se encuentran las neoplasias quísticas mucinosas del hígado, las cuales son tumores raros que constituyen poco menos del 5 % de todas las lesiones quísticas hepáticas.
En las primeras descripciones, este tipo de tumores se denominaron cistadenoma hepático o cistadenocarcinoma hepático según sus características benignas o malignas respectivamente, sin embargo, a partir del año 2010 la Organización Mundial de la salud (OMS) cambió la nomenclatura histológica de estas lesiones, denominándolas neoplasias quísticas mucinosas del hígado (NQMH) y determinando su nivel de malignidad según el grado de displasia de la lesión; además, las clasificó según su contenido o no de estroma ovárico, un aspecto que pareciera ser determinante a la hora de esclarecer el origen de estas lesiones en las mujeres 2,4,5,15.
Las neoplasias quísticas mucinosas del hígado se originan en la vía biliar intrahepática y en muy pocas ocasiones alcanzan la vía biliar extrahepática 3.
Se desconoce su causa con exactitud, pero se cree que pueden ser producto de una malformación entérica durante la fase embrionaria del intestino anterior 8, o debido a que la mitad de ellas tienen células endocrinas, pueden surgir de las glándulas intrahepáticas peribiliares localizadas a lo largo de las paredes de la vía biliar extrahepática, en el cuello vesicular y en los conductos intrahepáticos biliares derecho e izquierdo 7,16,17.
En una revisión publicada en 2014 se mencionó que, en las neoplasias de este tipo que no tienen estroma ovárico, el desencadenante puede ser la infección por hepatitis B o la hepatolitiasis 17.
De acuerdo a la literatura, más del 80 % de los casos de las neoplasias quísticas mucinosas hepáticas se presentan en mujeres con edad media entre 40 y 45 años 3,4,18; en un estudio realizado por Thomas et al, se encontró una relación hombre: mujer de 1:18 19, y en un estudio multicéntrico que incluyó 248 pacientes de Norteamérica, Europa y Australia, el 86,7 % de los pacientes eran mujeres y el 88,3 % caucásicos 1.
Solo en las series japonesas el número de hombres supera el número de mujeres 20. En nuestro caso, las pacientes tenían una edad menor que la edad promedio en la que se hace el diagnóstico, un aspecto importante para resaltar.
No se tiene claridad respecto a la incidencia de esta entidad; para el 2015 se habían reportado en la literatura mundial 250 casos de NQMH 1, aunque otra publicación solo mencionaba 150 casos para el 2016 3.
Los diferentes autores concuerdan en reconocer que la principal limitante para saber la incidencia precisa son las dificultades que se tienen a la hora de hacer el diagnóstico preoperatorio, dado que los estudios por imagen en muchas ocasiones no son concluyentes, y se confunden con otro tipo de lesiones quísticas 9.
Las neoplasias quísticas mucinosas hepáticas tienen un curso benigno en la mayoría de los casos 5,6,15, con un riesgo de malignidad del 20-30 %, el cual es mayor en hombres 1,6,14,16 y en quienes la lesión no contiene estroma de tipo ovárico.
La presencia de un estroma hialino se relaciona con una presentación clínica más agresiva 18. Se informó un caso en el que la neoplasia quística mucinosa maligna debutó como una obstrucción de la vena cava inferior 6 y otro en el que la lesión causó una perforación duodenal 8.
En los diferentes artículos revisados se encontraron reportes de Malasia, India, Japón, China, Corea, Austria, Eslovenia, Canadá, Australia y España, sin encontrar reportes de casos en Latinoamérica o en Colombia.
Los pacientes con NQMH cursan con manifestaciones clínicas muy poco específicas. El síntoma más frecuente es el dolor abdominal 9,11,21, aunque también pueden cursar con una masa abdominal palpable, anorexia, náuseas, vómito, ictericia por obstrucción de la vía biliar, colangitis, ruptura, hemorragia, incluso trombosis de la vena cava en su porción retro hepática; pero hasta un 13 % de los pacientes pueden ser asintomáticos 1,3,4,6,22. En nuestro caso, una paciente presentó dolor abdominal y sensación de masa y la otra estaba asintomática.
Las NQMH tienen un tamaño que varía de 1,5 cm y 15 cm de diámetro 22, algunos reportes mencionan tamaños hasta de 35 cm 4,7,15.
Pueden localizarse en el lóbulo hepático derecho, aunque algunos autores son enfáticos en que es una entidad típica del lóbulo hepático izquierdo por la relación de este con el origen embriológico de la vesícula 5,10–12,23. En el caso de nuestras dos pacientes, la lesión se localizó en el lóbulo hepático izquierdo.
Histológicamente son lesiones multiloculadas, revestidas por células epiteliales cilíndricas, cúbicas o de tipo biliar aplanadas 24. Además, se encuentran recubiertas por estroma de tipo ovárico, conformado por células con un patrón estoriforme y fusocelular, pudiendo existir áreas de luteneización focal.
Se considera que la presencia de estroma ovárico tiene un pronóstico favorable y es un hallazgo exclusivo de mujeres 25. En el procesamiento macroscópico se recomienda el muestreo extenso para descartar displasia de alto grado que se pueden presentar con figuras mitóticas aumentadas, pleomorfismo nuclear y proyecciones túbulo papilares complejas.
En las lesiones de gran tamaño se pueden observar efectos de trauma, ulceración, inflamación, reacción xantogranulomatosa y extravasación del líquido 25.
Los estudios de inmunohistoquímica muestran un fenotipo biliar con positividad para citoqueratina 7 y negatividad para citoqueratina 20, MUC2, MUC5a y MUC6. El epitelio ovárico muestra positividad para receptores de estrógeno, CD10, receptores de progesterona e inhibina 26.
Hasta la fecha no se cuenta con paraclínicos que permitan sospechar la presencia de una neoplasia quística mucinosa del hígado en pacientes con una lesión quística hepática.
Pruebas como la medición de enzimas hepáticas (ALT y AST), bilirrubinas, o fosfatasa alcalina no sirven para diferenciar entre la naturaleza benigna o maligna de la lesión 14,15, aunque un 20 % de los pacientes con NQMH se pueden presentar bilirrubinas elevadas 7,27, como ocurrió en una de nuestras pacientes.
Se ha estudiado el rendimiento de marcadores como el CA 19-9 y el antígeno carcinoembrionario, siendo ambos poco útiles; el CA 19-9 puede tener utilidad si se mide en el líquido obtenido del interior de la lesión para diferenciar entre el comportamiento benigno o maligno 1,3–5; además permite evaluar la respuesta al tratamiento quirúrgico, dado que si sus valores se encuentran elevados, estos pueden volver a la normalidad luego de la resección de la lesión 18.
Aspirar el contenido del quiste puede ser una manera efectiva de detectar de forma temprana la naturaleza de la lesión, aunque representa un riesgo debido a la posible contaminación bacteriana de la lesión, la formación de siembras a lo largo del trayecto de la punción o el desencadenar una carcinomatosis, un pseudomixoma peritoneal o incluso una diseminación pleural 6,18.
Recientemente un estudio evaluó el rendimiento de la TAG-72 (tumor-associated glycoprotein, por sus siglas en inglés) encontrando que la concentración de esta glicoproteína al interior de la lesión podría permitir diferenciar entre quistes simples y lesiones quísticas hepáticas que requieran resección completa 14,18.
La tomografía computarizada o la resonancia magnética nuclear pueden orientar el diagnóstico, al encontrar una imagen quística de baja densidad bien definida, que realza con la administración de contraste intravenoso, con septos en su interior, de paredes gruesas e irregulares, en ocasiones con calcificaciones.
En la resonancia la imagen se caracteriza por ser de baja intensidad en la secuencia T1 y de alta intensidad en la secuencia T2 7, lo que concuerda con nuestros dos casos. La resonancia permite además evaluar el compromiso vascular y de la vía biliar extrahepática; no obstante, los estudios imagenológicos solo alcanzan la certeza diagnóstica en un 30 % de los pacientes 3,6,18.
Desde hace algunos años se ha descrito el uso de la ecografía con medio de contraste, la cual además de evitar la exposición del paciente a la radiación, tiene una sensibilidad entre el 81,3 % y 93,3 %, y una especificidad del 47 % al 88 %; sin embargo, su uso está poco estandarizado 14.
El principal diagnóstico diferencial que debe ser tenido en cuenta es el quiste hidatídico 10, y aunque se tienen otros diagnósticos diferenciales de lesiones benignas como quistes simples, quistes de origen parasitario, dilataciones quísticas congénitas, hemangiomas quísticos y teratomas, también existe la posibilidad que se trate de una lesión maligna o potencialmente maligna como ocurre en diagnósticos como equinococosis, metástasis, carcinoma hepatocelular quístico, neoplasias papilares intraductales de la vía biliar, tumores metastásicos productores de mucina, linfangiomas, y hamartomas mesenquimales 5,6,15,28.
Wang et al. proponen una puntuación que incluye variables como edad, sexo, duración de los síntomas, localización de la lesión y si es hipo o hiper vascular en los estudios por imagen, para diferenciar entre una neoplasia quística mucinosa benigna o maligna del hígado.
Esta escala fue validada en dos ocasiones y en dos cohortes diferentes de pacientes y demostró una sensibilidad y especificidad mayor al 90 %; pero debe ser validada ampliamente antes de ser estandarizada 7,29.
En cuanto al tratamiento existe concordancia en que se debe realizar resección completa de la lesión, bien sea mediante hepatectomía o dejando márgenes hepáticos limpios alrededor del sitio donde se encuentra la lesión 5:
Para evitar una eventual recurrencia luego de una resección parcial o una transformación maligna debido a la poca precisión del diagnóstico previo a la confirmación microscópica 3,6. Un estudio retrospectivo multicéntrico que incluyó 248 pacientes encontró una recurrencia del 18,5 % 1,16; Banerjee et al. mencionan que la tasa de recurrencias, en caso de que se trate de una lesión de naturaleza benigna, varía entre el 5-10 % siempre y cuando la resección quirúrgica haya sido adecuada 7,16, sin embargo, si no se reseca de manera apropiada la recurrencia es tan alta como del 80 al 90 % 7.
Varios autores recomiendan realizar de manera rutinaria colangiografía intraoperatoria dado que en muchas ocasiones la lesión puede tener comunicación directa con la vía biliar 16, procedimiento que se realizó en la primera de nuestras pacientes.
Se ha descrito el uso de quimioterapia, radioterapia y quimioembolización transarterial solo en casos de neoplasias quísticas mucinosas del hígado malignas o en pacientes con lesiones irresecables, con una sobrevida del 33 % a cinco años 7; no existen datos del uso de estas terapias en pacientes con lesiones benignas.
La supervivencia de los pacientes con NQMH benignas es mayor al 90 % en el seguimiento a 18 años. Entre los pacientes con lesiones malignas el pronóstico es peor, pero mucho más prometedor que lo que ocurre en otras enfermedades malignas del hígado 7. La tasa de mortalidad para las lesiones benignas es del 0 % y para las malignas es cercana al 25 % 14. En todo paciente que se presente con un quiste hepático recurrente se debe descartar la presencia de una neoplasia quística mucinosa del hígado 18.
Conclusiones – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
Las neoplasias quísticas mucinosas del hígado son lesiones poco comunes, que generalmente se diagnostican de manera incidental y que pueden ser fácilmente confundidas con otras entidades. En la mayoría de los casos son lesiones asintomáticas y con muy bajo riesgo de malignidad, que usualmente no comprometen la vía biliar extrahepática.
El tratamiento de elección sigue siendo la resección quirúrgica completa de la lesión, por vía laparoscópica o abierta.
Cumplimiento de normas éticas – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
Consentimiento informado: se cuenta con el consentimiento informado firmado por parte de los pacientes para la presentación de los casos clínicos, así como de sus imágenes.
Conflicto de interés: ninguno declarado por los autores.
Fuente de financiación: estudio financiado por los autores.
Contribución de los autores
– Concepción y diseño del estudio: Sara Patiño-Franco, Camila Arias-González.
– Adquisición de datos: Sara Patiño-Franco, Camila Arias-González.
– Análisis e interpretación de datos: Alejandro Cardona- Palacio
– Redacción del manuscrito: Sara Patiño-Franco, Camila Arias-González, Alejandro Cardona-Palacio.
– Revisión crítica: Álvaro Duarte-Garcés, Jaime Chávez- Trujillo, Juan Camilo Pérez-Cadavid, Sergio Iván Hoyos-Duque.
Referencias – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
1. Arnaoutakis DJ, Kim Y, Pulitano C, Zaydfudim V, Squires MH, Kooby D, et al. Management of biliary cystic tumors: A multi-institutional analysis of a rare liver tumor. Ann Surg. 2015;261:361–7. https://doi.org/10.1097/SLA.0000000000000543
2. Anand S, Chandrasekar S, Raja K, Pottakkat B. Mucinous cystic neoplasm of the liver with biliary communication: An exception to the current classification. BMJ Case Reports. 2019;12:e27063. https://doi.org/10.1136/bcr-2018-227063
3. Čečka F, Ferko A, Šubrt Z, Jon B. Giant biliary cystadenoma: A case report. Acta Chir Belg. 2011;111:176–8. https://doi.org/10.1080/00015458.2011.11680732
4. Heng Peh K, Eugene Chan B-T. Biliary cystadenoma: A rare occurrence. Med J Malaysia. 2020;75:307–8.
5. Budkule DP, Desai GS, Pande P, Kulkarni DR. Infrequent intrahepatic cystic neoplasm: Dilemmas in diagnosis and management. BMJ Case Reports. 2019;12:e229058. https://doi.org/10.1136/bcr-2018-229058
6. Arkadopoulos N, Yiallourou AI, Palialexis C, Stamatakis E, Kairi-Vassilatou E, Smyrniotis V. Inferior vena cava obstruction and collateral circulation as unusual manifestations of hepatobiliary cystadenocarcinoma. Hepatobiliary Pancreat Dis Int. 2013;12:329–31. https://doi.org/10.1016/S1499-3872(13)60052-1
7. Soares KC, Arnaoutakis DJ, Kamel I, Anders R, Adams RB, Bauer TW, et al. Cystic neoplasms of the liver: Biliary cystadenoma and cystadenocarcinoma. J Am Coll Surg. 2014;218:119–28. https://doi.org/10.1016/j.jamcollsurg.2013.08.014
Bibliografía – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
8. Bacher H, Cerwenka H, Werkgartner G, El-Shabrawi A, Hoss G, Preidler K, et al. Primary biliary cystadenocarcinoma perforating the duodenum and left intrahepatic biliary tree-mimicking a hydatid cyst. Liver. 1999;19:39–41. https://doi.org/10.1111/j.1478-3231.1999.tb00007.x
9. Xu MY, Shi XJ, Wan T, Liang YR, Wang HG, Zhang WZ, et al. Clinicopathological characteristics and prognostic factors of intrahepatic biliary cystadenocarcinoma. Chin Med J. 2015;128:1177–83. https://doi.org/10.4103/0366-6999.156108
10. Díaz de Liaño A, Olivera E, Artieda C, Yárnoz C, Ortiz H. Intrahepatic mucinous biliary cystadenoma. Clin T Oncol. 2007;9:678–80. https://doi.org/10.1007/s12094-007-0122-4
11. Shyu S, Singhi AD. Cystic biliary tumors of the liver: diagnostic criteria and common pitfalls. Hum Pathol. 2021;112:70–83. https://doi.org/10.1016/j.humpath.2020.12.010
12. Hara H, Morita S, Sako S, Dohi T, Iwamoto M, Inoue H, et al. Hepatobiliary cystadenoma combined with multiple liver cysts: report of a case. Surg Today. 2001; 31:651–4. https://doi.org/10.1007/s005950170101
13. CARE Checklist — CARE Case Report Guidelines. Fecha de consulta: 15 de enero de 2022. Disponible en: https://www.care-statement.org/checklist
14. Klompenhouwer AJ, ten Cate DWG, Willemssen FEJA, Bramer WM, Doukas M, de Man RA, et al. The impact of imaging on the surgical management of biliary cystadenomas and cystadenocarcinomas; a systematic review. HPB. 2019;21:1257–67. https://doi.org/10.1016/j.hpb.2019.04.004
Lecturas Recomendadas – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
15. Lantinga MA, Gevers TJ, Drenth JP. Evaluation of hepatic cystic lesions. World J Gastroenterol. 2013;19:3543–54. https://doi.org/10.3748/wjg.v19.i23.3543
16. Banerjee A, Shah SR, Singh A, Joshi A, Desai D. Rare biliary cystic tumors: A case series of biliary cystadenomas and cystadenocarcinoma. Ann Hepatol. 2016;15:448– 52. https://doi.org/10.5604/16652681.1198825
17. Dai Y-H, Yeo YH, Li Y-F, Hsieh C-B, Shih Y-L. Hepatobiliary cystadenocarcinoma without mesenchymal stroma in a female patient: a case report. BMC Gastroenterol. 2014;14:e109. https://doi.org/10.1186/1471-230X-14-109
18. Fragulidis GP, Vezakis AI, Konstantinidis CG, Chondrogiannis KK, Primetis ES, Kondi-Pafiti A, et al. Diagnostic and therapeutic challenges of intrahepatic biliary cystadenoma and cystadenocarcinoma: A report of 10 cases and review of the literature. Int Surg. 2015;100:1212– 9. https://doi.org/10.9738/INTSURG-D-15-00025.1
19. Yu F-C, Chen J-H, Yang K-C, Wu C-C, Chou Y-Y, Kong S, et al. Hepatobiliary Cystadenoma: a Report of Two Cases. J Gastrointestin Liver Dis. 2008;17:203–6.
20. Gadijev E, Ferlan-Marolt V, Grkman J. Hepatobiliary Cystadenomas and Cystadenocarcinoma. Report of five cases. HPB Surgery. 1996;9:83–92. https://doi.org/10.1155/1996/36975
21. Lee CW, Tsai HI, Lin YS, Wu TH, Yu MC, Chen MF. Intrahepatic biliary mucinous cystic neoplasms: Clinicoradiological characteristics and surgical results. BMC Gastroenterol. 2015;15:e67. https://doi.org/10.1186/s12876-015-0293-3
Fuentes Bibliográficas – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
22. Dong Y, Wang WP, Mao F, Fan M, Ignee A, Serra C, et al. Contrast enhanced ultrasound features of hepatic cystadenoma and hepatic cystadenocarcinoma. Scan J Gastroenterol. 2017;52:365–72. https://doi.org/10.1080/00365521.2016.1259652
23. Xu MY, Shi XJ, Wan T, Liang YR, Wang HG, Zhang WZ, et al. Clinicopathological characteristics and prognostic factors of intrahepatic biliary cystadenocarcinoma. Chin Med J. 2015;128:1177–83. https://doi.org/10.4103/0366-6999.156108
24. Zen Y, Pedica F, Patcha VR, Capelli P, Zamboni G, Casaril A, et al. Mucinous cystic neoplasms of the liver: A clinicopathological study and comparison with intraductal papillary neoplasms of the bile duct. Mod Pathol. 2011;24:1079–89. https://doi.org/10.1038/modpathol.2011.71
25. Tholomier C, Wang Y, Aleynikova O, Vanounou T, Pelletier JS. Biliary mucinous cystic neoplasm mimicking a hydatid cyst: A case report and literature review. BMC Gastroenterol. 2019;19:103. https://doi.org/10.1186/s12876-019-1001-5
26. Quigley B, Reid MD, Pehlivanoglu B, Squires MH, Maithel S, Xue Y, et al. Hepatobiliary mucinous cystic neoplasms with ovarian type stroma (so-called “hepatobiliary cystadenoma/cystadenocarcinoma”) clinicopathologic analysis of 36 cases illustrates rarity of carcinomatous change. Am J Surg Pathol. 2018;42:95-102.
27. Soochan D, Keough V, Wanless I, Molinari M. Intra and extra-hepatic cystadenoma of the biliary duct. Review of literature and radiological and pathological characteristics of a very rare case. BMJ Case Rep. 2012: bcr0120125497. https://doi.org/10.1136/bcr.01.2012.5497
28. Emre A, Serin KR, Özden I, Tekant Y, Bilge O, Alper A, et al. Intrahepatic biliary cystic neoplasms: Surgical results of 9 patients and literature review. World J Gastroenterol. 2011;17:361–5. https://doi.org/10.3748/wjg.v17.i3.361
29. Wang C, Miao R, Liu H, Du X, Liu L, Lu X, et al. Intrahepatic biliary cystadenoma and cystadenocarcinoma: An experience of 30 cases. Dig Liver Dis. 2012;44:426–31. https://doi.org/10.1016/j.dld.2011.11.007
Autores – Neoplasia Quística Mucinosa en la Vía Biliar Intrahepática
1 Sara Patiño-Franco, Camila Arias-González, Médico, residente de Cirugía general, Universidad Pontificia Bolivariana, Medellín, Colombia.
2 Alejandro Cardona-Palacio, Médico, especialista en Patología, Hospital Pablo Tobón Uribe, Medellín, Colombia.
3 Álvaro Duarte-Garcés, Jaime Chávez-Trujillo, Médico, especialista en Cirugía general y Cirugía hepatobiliar, Hospital Pablo Tobón Uribe, Medellín, Colombia.
4 Juan Camilo Pérez-Cadavid, Médico, especialista en Patología, Hospital Pablo Tobón Uribe, Medellín, Colombia.
5 Sergio Iván Hoyos-Duque, Médico, Especialista en Cirugía hepatobiliar y de trasplante hepático, Hospital Pablo Tobón Uribe, Medellín, Colombia. Grupo de
Gastrohepatología, Universidad de Antioquia, Medellín, Colombia. Jefe de postgrado en Cirugía General, Universidad Pontificia Bolivariana, Medellín, Colombia.
Fecha de recibido: 22/02/2022 – Fecha de aceptación: 27/04/2022 – Publicación en línea: 30/04/2023
Correspondencia: Sergio Iván Hoyos-Duque, Calle 78 B # 72 A – 109, Medellín, Colombia. Teléfono: +57 4 354 96 15.
Dirección electrónica: sergiohoyosd@yahoo.es
Citar como: Patiño-Franco S, Arias-González C, Cardona-Palacio A, Duarte-Garcés A, Chávez-Trujillo J, Pérez-Cadavid JC, Hoyos- Duque SI. Neoplasia quística mucinosa en la vía biliar intrahepática. Presentación de dos casos. Rev Colomb Cir. 2023;38:556-67. https://doi.org/10.30944/20117582.2155
Este es un artículo de acceso abierto bajo una Licencia Creative Commons – BY-NC-ND https://creativecommons.org/licenses/by-nc-nd/4.0/deed.es