Inicialmente, todos los pacientes deben ser evaluados y reanimados siguiendo los protocolos del Advanced Trauma Life Support (ATLS) del American College of Surgeons (14). Tras establecerse el diagnóstico o la sospecha de lesión pancreática y con los clásicos hallazgos de reacción abdominal (defensa, dolor a la palpación, peritonismo), debe indicarse inmediatamente una laparotomía exploratoria, y administrarse antibióticos de amplio espectro antes de la intervención quirúrgica. En nuestra experiencia, la cefoxitina proporciona una buena cobertura inicial (15).
El primer objetivo de la intervención quirúrgica es el control de la hemorragia, seguido del control de las fuentes de escape gastrointestinal. Los pacientes con “exanguinación” requieren reposición masiva del volumen sanguíneo y, a menudo, desarrollan el síndrome hipotermia- coagulopatía-acidosis y arritmias cardíacas (16, 17).
El páncreas se debe explorar cuidadosamente, con observación directa de la cabeza, el cuello, el cuerpo y la cola. Los hallazgos intraoperatorios que aumentan la sospecha de lesión pancreática incluyen la presencia de hematoma central retroperitoneal, lesiones en la vecindad del páncreas, líquido biliar en el retroperitoneo y la presencia de edema que circunda el páncreas y el saco menor.
Asensio et al. (18)18 describieron una metodología unificada para la exposición quirúrgica de las lesiones pancreáticas. La primera maniobra que se debe realizar es la maniobra de Kocher (4) y si se observa un hematoma retroperitoneal, debe avanzarse la sonda nasogástrica a través del píloro para que sirva de guía y evitar una lesión iatrogénica de la pared duodenal durante la disección. Esta maniobra permite explorar las caras anterior y posterior de la segunda y tercera porciones del duodeno, la cabeza pancreática, el proceso uncinado y la vena cava inferior. La siguiente maniobra consiste en seccionar el ligamento gastrohepático y acceder al saco menor. Esto facilita la inspección del borde superior del páncreas, inclusive la cabeza y el cuerpo pancreáticos, así como la arteria y la vena esplénica. Por último, la sección del ligamento gastrocólico permite la inspección completa de la cara anterior y el borde inferior del páncreas en toda su longitud y de la cara posterior del estómago.
Existen dos maniobras avanzadas para la visualización del páncreas: la maniobra de Aird para examinar el hilio esplénico, en la cual se moviliza la flexura esplénica del colon y los ligamentos esplénicos para rotar medialmente el bazo y el páncreas. Por último, la sección de los ligamentos retroperitoneales en el borde inferior pancreático con una rotación cefálica del mismo, permite la exposición detallada de la cara posterior de esta glándula mediante la palpación con las dos manos (8, 19).
Es primordial el reconocimiento de una posible lesión en el conducto principal, la cual se sospecha por la presencia de sección longitudinal del páncreas, escape de líquido pancreático, laceración de más de la mitad del diámetro de la glándula, perforaciones centrales y laceraciones importantes con destrucción tisular masiva o sin ella. Sin embargo, a veces la valoración de la integridad del conducto pancreático principal no se puede llevar a cabo fácilmente. En estos casos, se recomienda practicar una pancreatografía como técnica de elección para visualizar el conducto pancreático principal. Ésta se puede hacer mediante la canulación de la ampolla de Vater mediante una duodenotomía abierta o del conducto pancreático principal a través de la cola del páncreas seccionada. La colangiopancreatografía retrógrada endoscópica intraoperatoria es difícil de practicar en este contexto, ya que los pacientes se encuentran en decúbito supino y en una mesa radiopaca.
Después de identificar la lesión pancreática, se debe definir su extensión. Los factores de riesgo que aumentan la tasa de mortalidad de estos pacientes, incluyen la presencia de lesión duodenal y biliar asociadas, el mecanismo de la lesión, su tamaño y localización, la existencia de gran destrucción tisular que la acompaña, y el intervalo de tiempo transcurrido entre la lesión y su reparación (8, 19). Es recomendable utilizar la escala de lesiones de órganos (organ injury scale) de la American Association for the Surgery of Trauma para la clasificación de las lesiones pancreáticas (tabla 3) (20). Las lesiones grados I y II se presentan con una frecuencia de 60 y 20%, respectivamente. Las lesiones grado III representan el 15%, y las lesiones grado IV son poco frecuentes, con sólo 5%. El cirujano debe manejar un amplio arsenal de procedimientos quirúrgicos para tratar cualquier lesión pancreática (tabla 4).
TABLA 3 Escala de lesiones de órganos (organ injury scale) de la American Association for the Surgery of Trauma20
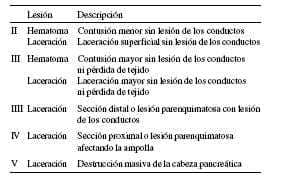
TABLA 4 Técnicas y procedimientos quirúrgicos utilizados en la reparación de las lesiones pancreáticas y pancreático-duodenales.

Aproximadamente, 60% de las lesiones pancreáticas pueden ser tratadas únicamente mediante la colocación de un drenaje externo. En varios estudios (21, 22) se concluyó que las complicaciones sépticas tras un trauma pancreático se reducen de forma significativa con el uso de los drenajes de aspiración cerrada, ya que permiten un drenaje de fluido más efectivo y controlado que los drenajes de Penrose. Por otro lado, no existe consenso sobre el tiempo que debe dejarse el drenaje tras la intervención quirúrgica.
Las contusiones pancreáticas, los desgarros superficiales de la cápsula o las laceraciones pueden ser manejados simplemente con drenaje externo conectado al sistema cerrado de aspiración. Las lesiones que afectan el parénquima pancreático deben ser examinadas cuidadosamente, recomendándose la realización de una pancreatorrafia simple utilizando suturas no absorbibles para aproximar los bordes de la laceración pancreática. La pancreatorrafia disminuye la posibilidad de escapes de la secreción pancreática exocrina y, por ello, también disminuye la inflamación de los tejidos peripancreáticos.
Aproximadamente, en el 15% de los casos la lesión pancreática afecta la cápsula y el parénquima pancreático que engloba el conducto pancreático principal, lo cual requiere resección de parte de la glándula. Las lesiones que comprometen el conducto principal y que se encuentran a la izquierda de los vasos mesentéricos superiores deben ser tratadas con pancreatectomía distal y esplenectomía. Este procedimiento se puede llevar a cabo más rápidamente con el uso de una sutura mecánica. Recomendamos identificar el conducto pancreático y ligarlo individualmente. Habitualmente, la resección pancreática realizada a la izquierda de los vasos mesentéricos superiores extirpa más del 65% de la glándula y, aunque se trata de una resección amplia, no se asocia con el desarrollo de insuficiencia pancreática. En los casos en que el proceso uncinado se encuentra ausente, la resección de esta parte de la glándula resulta en la extirpación de más del 80% de la glándula y esto sí puede predisponer al desarrollo de insuficiencia pancreática.
Dada la alta concentración de islotes de Langerhans en la cola del páncreas, una pancreatectomía distal sería peor tolerada en términos de secreción endocrina, aunque se requieren resecciones del 90% de la glándula para producir déficit endocrino. La resección parcial produce hipertrofia y un aumento de la actividad fisiológica de los islotes restantes como mecanismo compensatorio. Las resecciones pancreáticas del 90 al 95% producen diabetes, pero no se afecta la digestión y la absorción de nutrientes.
Aumentar un grado en caso de lesiones múltiples del mismo órgano.
El páncreas proximal se considera a la derecha de la vena mesentérica superior.