F. GUZMAN MD, scc; F. VARGAS, MD, SCC; J. F.ORTEGA, MD; J. TORO, MD; A. DUQUE, MD; A. PINILLA, MD; A. BULA, MD.
Palabras clave: Sistema nervioso central (SNC), Accidente isquémico transitorio (AIT), Accidente cerebrovascular (ACV), Arteria carótida interna (AC!), Arteria carótida externa (ACE), Arteria carótida primitiva (ACP).
Se presenta un estudio descriptivo de 22 casos de endarterectomía carotídea con anestesia local en la Fundación Santa Fe de Bogotá. Se analizan los resultados que muestran una baja morbilidad postoperatoria y ausencia de mortalidad relacionada con el procedimiento.
En pacientes de alto riesgo quirúrgico y anestésico, esta técnica es de práctica sencilla y el tratamiento intra y postoperatorio no presenta mayores dificultades.
Introducción
La enfermedad cerebrovascular es la tercera causa de muerte en los países desarrollados, incidencia de 794 x 100.000. El 5% de las personas mayores de 65 años ha sufrido un accidente cerebrovascular (1).
El origen de la carótida interna es la zona en donde con mayor frecuencia se produce ateroesclerosis y trombosis como causa de enfermedad cerebrovascular.
Los accidentes isquémicos transitorios (AIT) y los accidentes cerebrovasculares (ACV) son los eventos que con mayor frecuencia se presentan en esta población, dejando importantes secuelas y limitación funcional en los afectados.
Durante años se ha practicado la endarterectomía carotídea con bastante éxito en muchos centros hospitalarios, obteniendo excelentes resultados, con ratas de morbimortalidad bajas (2).
En nuestro trabajo, se practicaron 22 procedimientos bajo anestesia local teniendo en cuenta las siguientes condiciones: individuos de edad avanzada con enfermedad sistémica asociada y alto riesgo de anestesia general; utilización del estado de conciencia como guía intraoperatoria de la integridad de la función cerebral; e integridad de la estructura intelectual que permita la colaboración del paciente durante el procedimiento.
Materiales y Métodos
En el estudio se revisaron las historias clínicas de los pacientes con estenosis carotídea ateromatosa (Figura 1), sometidos a endarterectomía carotídea bajo anestesia local entre 1983 y 1997.

De allí se extractaron los datos clínicos, paraclínicos y técnicos relevantes con el objetivo de determinar la eficacia y seguridad del procedimiento, así como evaluar las ayudas diagnósticas utilizadas, junto con el examen físico clínico. Participaron durante todo el tiempo estudiado, 4 cirujanos de los cuales intervinieron de rutina por lo menos 2 de ellos en cada operación.
Técnica Quirúrgica
La técnica quirúrgica siguió los siguientes pasos:
1. Cervicotomía lateral siguiendo el borde anterior del músculo esternocleidomastoideo.
2. Disección del paquete vasculonervioso y de las carótidas primitiva, interna y externa (Figura 2).
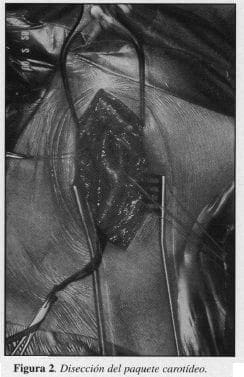
3. Oclusión temporal de los tres vasos para evitar embolismo durante la disección.
4. Arteriotomía longitudinal con extensión proximal y distal a la placa e inserción de cortocircuito (Shunt) intra-arterial.
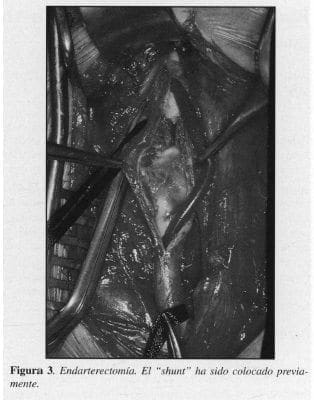
5. Endarterectomía de carótidas común e interna (Figura 3).
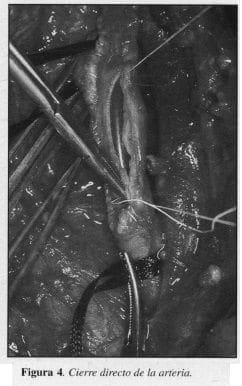
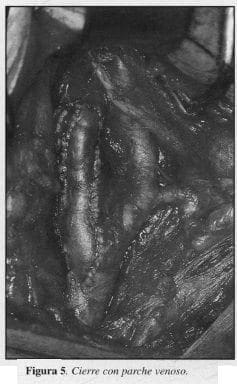
6. Cierre de la arteriotomía: directa (Figura 4) 15 casos (65.1%); parche venoso (Figura 5), 3 casos (13,6%); parche artificial (Dacrón o Teflón), 4 casos (18,18%).
 |
 |
Resultados
Se practicaron 22 intervenciones efectuadas en 18 pacientes a lo largo del estudio. La mortalidad intra-hospitalaria fue de 0%.
Doce pacientes (66.6%) eran de sexo masculino y 6 (33.4%) mujeres, para una relación de 2:1, respectivamente.
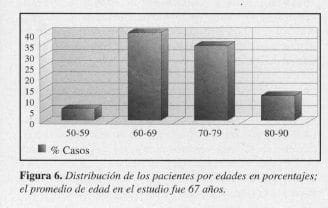
Según las edades la distribución fue la siguiente: de 50-59 años: 1 (5,5%); de 60-69 años: 7 (38,8%); de 70-79 años: 6 (33,3%); de 80 años en adelante: 2 (11,1%). El paciente más joven, 54 años; el de mayor edad, 84 años (Figura 6).
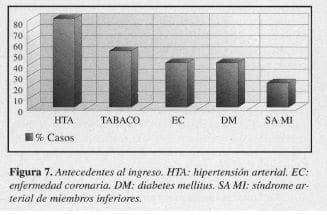
Al ingreso a la institución la mayoría de los pacientes presentaban cuadro clínico compatible con AIT: 8 (44,4%); ACV, 9 (27,7%). El antecedente más constante fue hipertensión arterial (14 pacientes), controlada en el momento del diagnóstico; tabaquismo, 9 enfermos (50%); enfermedad coronaria, 7 (38,8%); diabetes mellitus, 7 (38,8%); enfermedad arterial oclusiva de miembros inferiores, 3 (18.1%); 1 paciente (5,5%) tenía antecedente de ACV previo con severo compromiso motor del hemicuerpo (Figura 7).
Al examen físico, 12 pacientes (63.6%) presentaban signos de déficit neurológico. A 15 pacientes (45,4%) se les encontró soplo carotídeo.
Antecedentes
Los estudios fueron el Doppler y la arteriografía, encontrándose concordancia de los datos en un 80%. La arteria carótida interna izquierda se vio afectada en 14 pacientes (63,6%), la derecha en 8 (36,4%).
Ocho pacientes se intervinieron con estenosis menores del 69%, debido a la presencia de placas embolígenas. Los demás tenían obstrucciones mayores del 70%.
En el postoperatorio intrahospitalario, 18 pacientes (81,8%) evolucionaron satisfactoriamente. Se presentaron tres complicaciones: 1 caso de lesión de hipogloso; 1 caso de embolismo cerebral postoperatorio; y 1 oclusión aguda de tipo tromboembólico a nivel de la arteriotomía.
A los 12 meses los 22 pacientes (100%) evolucionaron sin presentar nuevos episodios cerebro-vasculares; a los 18 meses de seguimiento el 95,5% de los enfermos no habían presentado patología en el SNC.
Discusión
La frecuencia real de enfermedad estenótica carotídea por ateroesclerosis no se ha podido establecer en nuestro medio en forma exacta. Estadísticas extranjeras indican que la incidencia de estenosis significativa es del 10% en personas asintomáticas mayores de 50 años escogidas al zar. Cuando la muestra es de pacientes con enfermedad vascular periférica, esta cifra se eleva hasta casi el 33%.
La ateroesclerosis causa lesiones en el SNC por trombosis de la placa vascular, hemorragia en la placa y crecimiento crítico. Recientes evidencias sugieren que los mediadores de la inflamación (citoquinas y moléculas de adhesión leucocitaria) juegan un importante papel en la progresión de la lesión ateromatosa, que conducen a fisura y trombosis intraluminal de la placa(3). Estos mediadores, son secretados por macrófagos y linfocitos T que se han identificado en estado activo en estudios de placas fisuradas(4).
Chiu et al, han detectado Chlamydia pneumoniae y Citomegalovirus en las placas ateroescleróticas sin detección sérica de anticuerpos. Se postula que la presencia de estos microorganismos, podría significar un mayor riesgo de trombosis en las placas, pero se requiere estudio más profundo para comprobar esta hipótesis(5).
En muchos casos de estenosis carotídea importante no se presenta eventos isquémicos en el sistema nervioso central, debido a la protección que brinda la circulación colateral de las arterias endocraneanas. Los sistemas colaterales más importantes en la protección de la integridad vascular del cerebro son:
a. Colaterales periorbitarias entre las carótidas interna y externa.
B. Ramos maxilares de la carótida externa y la rama oftálmica de la carótida interna.
C. Polígonos de Willis.
La lesión del endotelio y la consiguiente exposición de la capa media, desencadenan el atrapamiento de elementos formes de la sangre, con proliferación de la capa media y ulterior fibrosis. La ruptura de la capa fibrosa que cubre una placa ateroesclerótica, activa la formación del trombo.
Uno de los factores de riesgo más importantes en la aparición de enfermedad cerebrovascular es la persistencia de lesiones ulceradas en la carótida. La gravedad de la ulceración se ha tratado de evaluar de varias formas. Una de ellas es mediante el cálculo del área, multiplicando su longitud por su anchura en milímetros. De esto se obtienen varios grados de ulceración:
Tipo A: menor de 10 mm2
Tipo B: de 10-40 mm2
Tipo C: mayor de 10 mm2
A este respecto, la úlcera de tipo C implica un riesgo de accidente cerebrovascular de 7,5% por año, lo cual es altamente significativo.
Un número apreciable de nuestros pacientes presentaban en común varios factores de riesgo para enfermedad ateroesclerótica: hipertensión arterial, tabaquismo y diabetes mellitus. Estos antecedentes son menos constantes en las revisiones que incluyen pacientes de edad avanzada (mayores de 75 años)(6).
La frecuencia de enfermedad aumenta considerablemente con la edad: 70% de los pacientes con enfermedad cerebral vascular tienen al momento del diagnóstico mas de 70 años de edad(6).
Los síntomas más frecuentes generados por la enfermedad cerebrovascular secundaria a estenosis carotídea incluyen amaurosis fugaz debida a oclusión de la arteria oftálmica, y síndromes en la porción proximal de la arteria cerebral media y arteria cerebral anterior.
A este respecto, la mayoría de los pacientes de muestra institución presentaba historia de accidente isquémico transitorio (AIT), el cual se define como un conjunto de signos y síntomas neurológicos focalizados que se resuelven en 24 horas y que son causados por isquemia del tejido cerebral. Los AIT se pueden producir por dos mecanismos principales: embólico (en el cual se desprende parte del trombo en la placa fisurada, que se disuelve por los mecanismos fibrinolíticos); y por bajo flujo que puede deberse a estenosis subcrítica sumada a estados de hiperviscosidad sanguínea, disminución de la distensibilidad de la pared vascular o falla en la circulación colateral (vasoespasmo). El AIT, no es tan inocuo como algunos creen. De hecho si se estudian estos pacientes mediante TAC y RMN, la positividad de lesiones encefálicas puede ser del orden de 30-40%.
De otro lado, los accidentes cerebrovasculares se definen como aquellos trastornos neurológicos focalizados de origen isquémico, que perduran por más de 24 horas dejando secuelas.
La ateroesclerosis es la causa mas importante de trombosis de los vasos que irrigan el cerebro, pero no es la única. Entre las reconocidas se encuentran: arteritis (temporal, poliarteritis, granulomatosis de Wagener, enfermedad de Takayasu, sífilis), disecciones arteriales, trastornos hematológicos puros (policitemia, anemia drepanocítica, púrpura trombótica trombocitopénica) y otros trastornos (enfermedad de Moyamoya, displasia fibromuscular, enfermedad Binswanger).
En casos de enfermedad carotídea asintomática lo importante es prevenir la aparición de enfermedad cerebrovascular con sus graves secuelas físicas y económicas. El simple soplo carotídeo no es un factor predictivo crucial en la aparición de un accidente cerebrovascular, pues es bien conocido que el soplo se presenta con estenosis de aproximadamente 60%, y muchos pacientes con estenosis inferiores presentan alteraciones isquémicas en el sistema nervioso central.
Cuando la estrechez alcanza 75% o más, se triplica la posibilidad de presentar un ACV, de tal forma que los pacientes con obstrucciones iguales o superiores a este límite son quienes más se benefician del tratamiento quirúrgico.
En pacientes asintomáticos con soplo carotídeo debe solicitarse en forma rutinaria un estudio Döppler para determinar la presencia de estrechez arterial y su gravedad. Si ésta es menor del 70%, debe evaluarse mediante arteriografía y con base en sus resultados considerar la intervención quirúrgica.
En los pacientes con lesión crítica asintomática, programados para cirugía general, debe recordarse que la frecuencia de complicaciones cerebrales puede llegar al 0.3%. En intervenciones de cirugía vascular periférica esta cifra se sube a 1%. En casos de revascularización miocárdica el porcentaje de lesiones cerebrales de significación puede llegar hasta el 5%. Además, cuando se encuentra estenosis carotídea significativa, la posibilidad de ACV perioperatorio en pacientes sometidos a cirugía cardiovascular puede llegar hasta un 15%.
Los enfermos con edad carotídea sintomática pueden presentar tres variantes:
A. Paciente con síntomas moderados y soplo carotídeo
Teniendo en cuenta la demostrada progresión de la enfermedad, se puede proponer el tratamiento quirúrgico, debido a la progresión de la enfermedad. Adicionalmente, intervenir tempranamente, es decir, antes de presentarse problemas neurológicos mayores, es altamente deseable.
B. Paciente con lesión crítica sintomática de un lado y lesión asintomática contralateral
Cuando existe una lesión de una lado que causa algún tipo de evento neurológico de ese lado y en el estudio se confirma una lesión contralateral que ocasiona reducción de la luz en más de un 70%, el paciente debe ser intervenido quirúrgicamente, comenzando con la lesión más crítica.
C. Paciente con accidente cerebrovascular agudo
Los pacientes con oclusiones agudas de las carótidas, generalmente no son candidatos para tratamiento quirúrgico debido a la severidad de sus síntomas neurológicos. Se desconocen los efectos de la endarterectomía temprana y los efectos de la reperfusión en el tejido isquémico. Sin embargo, en un estudio con 200 pacientes seleccionados con ACV agudo, Patty y cols (12) practicaron endarterectomía carotídea con una mortalidad de 2% y una incidencia de ACV perioperatorio de 1.4%. Lo anterior podría llevar a la suposición de que en pacientes con características especiales, se puede realizar la endarterectomía durante la fase aguda del ACV. Esto, sin embargo, necesita mayor comprobación clínica y experimental.
El punto de mayor importancia consiste en determinar la severidad de la estenosis por diversos métodos, tomando como base la lesión mayor del 70%. Se habla de estenosis significativa cuando se encuentra una reducción del 50% del diámetro de la luz o una disminución del 75% del área de corte transversal. Como se ha mencionado, el primer examen es el de Doppler arterial. Si este demuestra lesiones críticas, debe procederse a ordenar arteriografía carotídea. Esta permite, además del mapa imagenográfico exacto, la posibilidad de visualizar lesiones ulcerosas y trombos murales y evidencia la presencia de disección o trombosis en los vasos distales al sifón carotídeo (13).
Debe tenerse en cuenta la morbimortalidad generada por el procedimiento 2-12% (disección de las carótidas, embolismo iatrogénico, reacciones al medio de contraste).
Adicionalmente, estos enfermos deben estudiarse con imágenes desde el punto de vista de lesiones cerebrales secundarias al problema isquémico (tomografía axial computarizada y resonancia magnética nuclear).
La terapia actual de la ateroesclerosis de las carótidas incluye la opción farmacológica (antiagregantes plaquetarios), con el fin de disminuir la formación de trombos; y la quirúrgica (endarterectomía carotídea) cuyo fin es remover la placa ateroesclerótica.
Recientes meta-análisis muestran una reducción del 2% en la incidencia de ACV con el uso de aspirina. El uso conjunto de aspirina y dipiridamol no ha demostrado beneficio con respecto al uso de aspirina sola (14). La ticlopidina se reserva para aquellos pacientes que no pueden usar aspirina, ya que se han reportado efectos secundarios indeseables, sin un aumento significativo de la eficiencia terapéutica(15).
La endarterectomía carotídea reduce significativamente la incidencia de ACV en pacientes sistomáticos y asintomáticos, como lo demuestran los grandes estudios conducidos. El NASCET demostró una reducción del 17% en la incidencia de ACV, en aquellos pacientes tratados con cirugía comparados con los tratados con aspirina únicamente.
La cirugía ha demostrado ser un técnica segura y con buenos resultados en los diferentes estudios revisados. En cuanto a la técnica quirúrgica empleada no se han demostrado diferencias significativas entre el uso del cierre primario vs el parche venoso o artificial (16). En cuanto a la técnica anestésica son evidentes las ventajas de la anestesia local durante el procedimiento en cuanto a la monitorización clínica y el bajo riesgo inherente al acto anestésico.
En casos de riesgo aceptable utilizamos anestesia general y monitoría electroencefalográfica transoperatoria.
Estudios Conducidos
NASCET (North American Sympomatic Carotid Endarterectomy Trial).
ACAS (Asymptomatic Carotid Atheroesclerosis Study)
VAACS (veterans Administration Asynptomatic Carotid Surgery Trial).
OCSP (Oxfordshire Community Study Group)
El Nascet incluye con AIT o ACV estudiados y tratados dentro de los 120 días de producido el evento. En caso de secuelas que no impidieran una vida independiente, se escogieron al azar en dos grupos para tratamiento médico o quirúrgico basados en estudios arteriográficos, encontrándose que la endarterectomía fue superior a la terapia farmacológica en pacientes con estenosis mayores del 70%, tomando la carótida interna distal como vaso de referencia.
El estudio no mostró beneficio quirúrgico en personas con estenosis carotídea menor del 70% o, incluso, en pacientes sintomáticos con estrecheces entre 60 y 70%.
El ECST también se centró en pacientes sintomáticos, tomando el bulbo carotídeo como punto de comparación para determinar la severidad de la estrechez, llegando a conclusiones similares. La endarterectomía fue superior al tratamiento médico en pacientes con estenosis del 70% o mayor.
Desde el punto de vista comparativo, el problema con los dos estudios es la falta de unificación conceptual. La denominación de estenosis del 70% no es la misma.
El VAACS reveló que en casos de una estrechez del bulbo carotídeo superior al 50%, la incidencia de ACV y AIT era menor en el grupo quirúrgico.
El ACAS demostró que en casos de estrechez superior al 60% en el bulbo carotídeo, el tratamiento quirúrgico presenta menores posibilidades de ACV.
Una de las más valiosos contradicciones en los estudios es el planteamiento de los grupos ACAS y VAACS, que muestran que estrecheces menores del 70% en pacientes asintomáticos, tienen mejor pronóstico cuando se tratan mediante cirugía.
Conclusiones
La endarterectomía carotídea es un procedimiento quirúrgico y eficaz en pacientes con obstrucciones criticas (superiores al 70%) y en aquellos con lesiones que se acompañen de ulceración, embolia cerebral y síntomas secundarios a estos eventos.
En pacientes de alto riesgo anestésico y operatorio, la endarterectomía carotídea con anestesia local, constituye una alternativa de manejo, utilizando el mismo estado de conciencia como medio de monitorizar la función cerebral.
En nuestro estudio de 22 casos no se presentó mortalidad prioperatoria y los resultados a mediano plazo fueron muy satisfactorios.
Los medios diagnósticos mas importantes son el Doppler carotídeo y la arteriografía. Esta última es esencial para definir el tratamiento operatorio.
Abstract
Carotid Endarterectomy Under Local Anesthesia
This is a descriptive study of 22 cases of carotid endarterectomy performer under local anesthesia at the Medical Centar of Fundation Satafé de Bogotá. Analysis of results shows a low postoperative morbidity an dmortality related to the produce. In patients at high operative or anesthesia risk, this represents a simple and easy to perform tehnique. Th eintra and represents a simple management is free of major problems.
Referencias
1. Mitsias P. Welch KMA: Medical therapy for TIA’s and ischemic stroke. In: Ernst CB. Stanley JC, editors. Current Therpy in Vascular Sugery. 3rd ed .. SI. Louis: Mosby Yearb: 1995. p. 24-8
2. Wittgen CM, Brewster DC: Current status 01″ the surgieal trealment 01′ patients with carotid artery disease: The surgical management 01′ carotid atherosclerosis. Anllu Re\’ Mc” 1997: 48:69-77
3. DeGraba TJ: Expression of inflammatory I11cdiators and adhesion molecules in human atherosclerotic plaque. Neurology 1997 Nov: 49(5 SuppI4): 515-9
4. Carr SC. Farb A. Pearee WH. Vinnani R. Yao JS: Activated inflammatory cells are associated with plaque rupture in carotid artery stenosis. Surgen’ 1<)<)7Oet: 122 (4): 757 63: discussion 763-4
5. Chiu B. Viira E. Tucker W. Fong IW: Chlamydia pneumoniae. cytomcgalovirus. and herpes simplex virus in atherosclcrosis of the carotid artery. circulation 1997 Oct. 7: <96(7): 2144-8
6. Kerdiles Y. Lucas A. Podeur L. Ferte P. Cardon A: Results of carotid surgery in elderly patients . journal of cariovas surg Torino 1997 Aug: 38(4): 327-34
7. Roeder GO. Langlois VE. Jagcr KA. et al: Thc natural history 01″ carotid artcry Jiscasc in asymptllll1atic paticntes with cervical bruits .. Slroke 1<)~4: 15:605-13
8. Chambers RB. Norris JW: Outcome in patients with asymptomatic neck bruits. N Engl. J Med 198: 315:860-5
9. Treiman RL. Wagner WH. Fnran RF. Cnssman DY. levin PH. Cohen JS. et al:. Carotid endarterectnmy in the elderly patients. Ann vasc Surg 1992; 6(4): 321-4
10. Plecha FR. Bertin VJ. Plecha EJ. Avcllnne Je. Farrell CJ. Hertzer NR: The early results of vascular surgery in patiens 75 years of age and older: An analisys of 3259 cases. vasc surg 1985;2: 769-74
11. Morgenstern lB. Fnx AJ. Sharpe L. Eliasziw M. Barnett HJ. JC Grotta: For the Nnrth American Symptomatic Carotid Endartereclnmy Trial (NASCET) Group. Ther risks and benefits of carotid endarterectomy in patients
with near ncclusinnof the carotid artery. Nellm/ ogr 1997 Apr; 48(4): 911-5
12. Paty PS, Darling RC 3rd, Woratyla S, Chang BB. Kreinberg PB. Shah DM: Timing of carotid endarterectomy in patients with reeent stroke.Surgery 1997 Oct; 122(4): 850-4; discussion X54-5
13. Croft RJ, Ellam lD. Harrison MJ: Accuracy of carotid angiography in the assessment of atheroma of the internal carotid artery. Laneet 198O; 1:997
14. Bousser MG, Eschwege E. et al: “AIClA” controlled trial nI’ aspirin and dipyridamole in the secondary preventionof athero-thromhotic cerebral ischemia. Stmke 1987; 14:5
15. Antiplatelet Trialist Collaboration .. Collaborative overview ofrandomized tials of antiplatelet therapy 1: prevention of death. myocardial infarction and stroke by prolonged anliplatelet therapy in various categories of palients. Br Med Journal 1994; 308:81-106
16. Yates GN. Bergamini TM. George SM Jr. Hamman G l, Richardsnn JD: Carntid endarterectomy results from a state vascular society. Kentucky vascular surgery Society Group. Am J SurK 1997 Apr; 173(4): 342-4
17. Baker DJ, Gluecklich B. et al: An evaluation of electroencephalographic monitnring for carotid study. Surgery 1975; 78(6): 787
18. lattimer CR. Burnand KG: Recurrent carolid stenosis after carotid endarterectomy. Br J Surg 1997 Sep; 84(9): 1206-19.
Correspondencia:
Doctor Fernando Guzmán Mora: Asociación Médica de los Andes Carrera 9 No. 117-20. Santafé de Bogotá, D.C.
Doctores, Fernando Guzmán Mora; Fernando Vargas Vélez; Juan Fernando Ortega; Jaime Toro Gómez; Aristides Duque Samper; Alvaro Pinilla Rojas; Alvaro Bula Solano. Servicios de cirugía cardiovascular, anestesiología, neurología y cardiología. Fundación Santa Fe de Bogotá, Bogotá, D. C., Colombia.

Mi hija tiene 39 años síndrome de dan.le apareció la enfermedad de moyamoya.preguntó si será que se puede operar
Buenas tardes Manuel, gracias por visitarnos.
Este es un contenido netamente informativo de nuestro Portal de Contenido, para estos casos médicos lo más recomendable es consultar con el médico tratante o el especialista, ya que nosotros no estamos en la capacidad de brindar ningún tipo de diagnóstico, tratamiento y/o pronóstico.
Saludos.