El Consenso de los National Institutes of Health establece que pacientes con un IMC mayor de 40 kg/m2 (Clase IV) deben ser considerados para cirugía, y también aquellos con obesidad menos marcada, IMC 35-40 kg/m2 (Clase III), con patologías concomitantes (comorbilidad) de alto riesgo, tales como enfermedad cardiopulmonar, apnea del sueño, diabetes incontrolable e hipertensión arterial.
También se considera indicado el tratamiento quirúrgico en personas con un peso corporal de 160% respecto al peso ideal. En la Universidad de Iowa, Mason denomina superobesidad la condición en que el peso es 225% del peso deseable. Hoy se define la superobesidad como un IMC ž50 kg/m2.
El tratamiento médico de la obesidad mórbida ha demostrado ser ineficaz en el largo plazo (Brownell & Rodin 1994; Chae & McIntyre 1999; Deitel 1998; Fielding et al 1999). En contraste, el tratamiento quirúrgico es altamente efectivo, con disminución importante del peso corporal en el seguimiento prolongado y mejoría de las enfermedades concomitantes en más de 2/3 de los casos (Fielding et al 1999; Pories et al 1995, 2001; Sagar 1995). Es interesante que hasta 85% de los pacientes con diabetes no insulino-dependiente mejoran (Bessler 1999; Pories et al 1995).
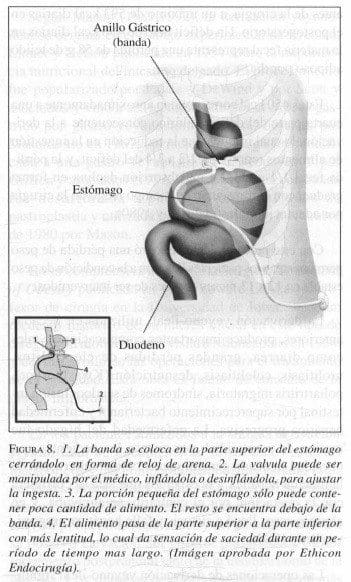
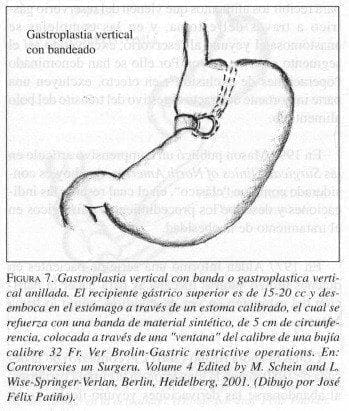
Las operaciones más populares en los Estados Unidos en la actualidad son la derivación gástrica (bypass) y la gastroplastia vertical con banda (vertical banded gastroplasty) o gastroplastia vertical anillada (Herrera y col 2002), las cuales se realizan ventajosamente con técnica laparoscópica (Azagra et al 1999; Bessler 1999; Brolin 2001; Chae & McIntyre 1999; DeMaria & Sugerman 2002; Fielding et al 1999). En nuestro medio, la banda gástrica ajustable, colocada con técnica laparoscópica (laparoscopic adjustable gastric banding), ha sido el método preferido, con el cual N. Zundel tiene experiencia favorable en más de 1.200 casos (Zundel 2001, 2003). Crecientemente se populariza este procedimiento laparoscópico de banda gástrica ajustable, aunque curiosamente en los Estados Unidos el ensayo clínico realizado bajo indicación de la FDA no mostró los buenos resultados que se registran en Australia, en Europa y en la experiencia colombiana de Natan Zundel; se han planteado diversas razones como explicación de tal divergencia (DeMaria & Sugerman 2002). En los Estados Unidos predomina la preferencia por la derivación (bypass) gastroyeyunal con anastomosis de Roux-en-Y como el procedimiento más confiable y de mejores resultados persistentes a largo plazo (Brolin 2001), pero algunos autores exhiben resultados igualmente satisfactorios con la gastroplastia vertical con banda (Doherty 2001; Mason et al 1998).
Inicialmente el bypass gástrico, diseñado por Mason (1967), no fue universalmente acogido por los cirujanos, que por entonces preferían la derivación yeyuno-ileal. Además, en un principio se acompañó de morbilidad significativa. Con la introducción de la sutura mecánica del estómago en continuidad en vez de dividirlo por Alden y por Pace y Carey en 1977 (Carey et al 1984), se logró una importante disminución de las complicaciones. Sin embargo, la sutura mecánica cedía con facilidad, lo cual estimuló una serie de modificaciones. Más tarde, al incorporar la técnica de Roux-en–Y, se pudo eliminar el problema de esofagitis por reflujo, que como lo señala Brolin (2001) fue muy frecuente con el bypass por gastro-yeyunostomía de asa.
Los procedimientos que producen malabsorción han evolucionado y el más conocido hoy es la derivación biliopancreática (DBP), desarrollado y preferido por Scopinaro y asociados (1979-2001) de Génova, Italia. En la Universidad de Laval (Quebec, Canadá) Marceau y asociados (2001) preconizan la DBP, que puede hacerse de diferentes maneras, la cual, además de lograr una restricción calórica, mejora el metabolismo de la insulina y los lípidos.
La anestesia para la cirugía bariátrica, general o mixta (bloqueo peridural combinada con anestesia general ligera) resulta en bajas tasas de complicaciones, siempre y cuando se observen los debidos protocolos de manejo (Domínguez-Cherit et al 1998).
Las tasas de mortalidad operatoria de la cirugía bariátrica han descendido en forma notable: en los comienzos de este tipo de cirugía la tasa era 5,8%, y hoy es menor de 1% (DeMaria & Sugerman 2002; Schauer & Ikramuddin 2000). La reducción en las tasas de mortalidad y morbilidad ha sido aún más significativa desde la adopción del abordaje laparoscópico (Schauer & Ikramuddin 2001).
Las complicaciones de la cirugía bariátrica son intraoperatorias, las cuales en manos expertas son raras, y postoperatorias, que pueden ser tempranas o tardías. Byrne (2001), de Charleston, Carolina del Sur, y Herrera y colaboradores (2002), de la Ciudad de México, han publicado recientes revisiones de las complicaciones de la cirugía de la obesidad.
La incidencia de colelitiasis luego de la cirugía bariátrica en las diversas series oscila entre 3% y 30%, y la de barro biliar hasta de 50% a los seis meses de la cirugía bariátrica (Byrne 2001), lo cual ha planteado el dilema sobre la colecistectomía profiláctica concomitante, asunto que es motivo de controversia. La incidencia luego de operaciones de restricción gástrica es menor, por lo cual aquí no se justificaría. Hay consenso en cuanto a resecar la vesícula biliar en el curso de cirugía bariátrica si esta contiene cálculos, así el paciente sea asintomático.
En la experiencia de R.E. Brolin (2000), de la R.W. Johnson Medical School (New Brunswick, N.J.), con 1.125 operaciones consecutivas en 18,5 años, las complicaciones intraoperatorias fueron:
La dehiscencia de la herida ha sido la complicación postoperatoria temprana más frecuente; la estenosis del estoma, la úlcera estomal (3-10%) y la hernia incisional son las complicaciones postoperatorias tardías más comunes. Una de las mayores ventajas de las técnicas laparoscópicas ha sido la eliminación de la dehiscencia de la herida, así como de la hernia incisional, la cual se registra con una incidencia de 15-20% (Byrne 2001).
La mortalidad general con el procedimiento laparoscópico de banda gástrica ajustable se mantiene por debajo del 1% en forma consistente. La morbilidad varía entre 5% y 68%, con una tasa de reintervención entre 3,4% y 14,6% en 13 series revisadas por Herrera y colaboradores (200); las reintervenciones se producen por complicaciones o por falla en la pérdida de peso. Las complicaciones tempranas incluyen perforación gástrica, infección del sitio del reservorio, perforación de la banda gástrica, prolapso del estómago o deslizamiento de la banda y daño a órganos vecinos; la erosión de la pared gástrica y la migración ocurre en 0,3% a 11% de los casos (Herrera y col 2002).
La incidencia de obstrucción intestinal luego de operaciones de bypass gástrico oscila entre 2% y 3% (Brolin 2000).
La trombosis venosa profunda y el embolismo pulmonar constituyen un problema serio. El embolismo pulmonar es la causa principal de muerte súbita, lo cual puede ocurrir en cualquier momento en el período postoperatorio. La tasa global de embolia pulmonar es del orden de 2% (Byrne 2001). En los pacientes de alto riesgo, especialmente aquellos con presión de la arteria pulmonar de 40 mmHg o quienes presenten antecedentes de tromboflebitis, se recomienda la colocación de un filtro de vena cava bajo la misma anestesia del procedimiento bariátrico. La profilaxis usual consiste en la colocación de medias de compresión secuencial y heparina subcutánea o heparina de bajo peso molecular antes y luego de la cirugía, hasta cuando el paciente esté totalmente ambulatorio; algunos autores preconizan anticoagulación más prolongada (Byrne 2001).
Sin embargo, en un reciente estudio por Westling y asociados (2002) de Uppsala, Suecia, se demuestra que la incidencia de las complicaciones tromboembólicas asociadas con la cirugía bariátrica es baja y que éstas realmente son poco frecuentes (0,8%). Los autores suecos anotan cómo en la literatura solo hay dos estudios prospectivos (Holmes et al 1994; Printen et al 1978) adicionales al suyo, sobre la incidencia de enfermedad tromboembólica luego de cirugía de obesidad en que se hayan utilizado pruebas diagnósticas objetivas, que también indican la baja frecuencia de esta complicación; y citan el trabajo de Mason et al (1992) sobre la base de datos del National Bariatric Surgery Registry de los Estados Unidos, en el cual apenas se encontró una incidencia de trombosis venosa profunda de 0,35% y de embolismo pulmonar de 0,03%. En consecuencia, Westling et al (2002) concluyen que la incidencia de tromboembolismo venoso es menor luego de cirugía por obesidad mórbida, y que posiblemente el riesgo de complicaciones tromboembólicas asociadas con este tipo de cirugía ha sido sobreestimado en el pasado.
La atelectasia pulmonar es frecuente luego de la cirugía bariátrica, por lo cual los protocolos de manejo clínico deben incluir medidas bien definidas de cuidado respiratorio.
La más temible complicación de la cirugía de la obesidad es la peritonitis por escape o dehiscencia de una sutura, lo cual ocurre en 1,2% de los casos de bypass gástrico abierto, y hasta en 3% con el procedimiento laparoscópico (Byrne 2001). El diagnóstico es elusivo, por cuanto generalmente están ausentes signos abdominales como dolor a la palpación, y el fenómeno se manifiesta más bien por fiebre, taquicardia y taquipnea, signos clínicos que deben alertar al cirujano, a fin de emprender de inmediato medidas pertinentes, entre los cuales el estudio con medio de contraste (Gastrografina) es el principal. El escape de la anastomosis gastro-yeyunal es difícil de demostrar, porque el medio generalmente se diluye antes de llegar al sitio afectado. Aun con estudio de contraste negativo, si el cuadro persiste, se debe emprender la exploración quirúrgica (Byrne 2001). El cirujano debe mantener siempre un alto índice de sospecha.
Las complicaciones metabólicas corresponden a los procedimientos de bypass, especialmente las consecuentes a malabsorción (Brolin 2000; Sugerman et al 1997): deficiencias de vitaminas liposolubles, de vitamina B12, deficiencia de calcio, hipoproteinemia, anemia.
En la experiencia de N. Zundel (2001) con sus primeros 456 casos, el número de complicaciones con la banda gástrica ajustable con técnica laparoscópica, ha sido baja:

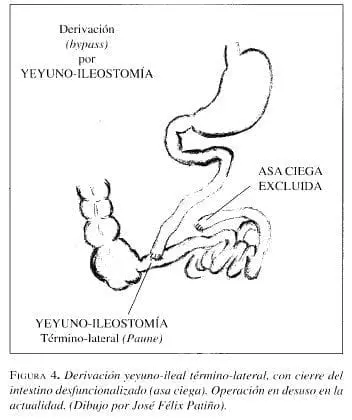
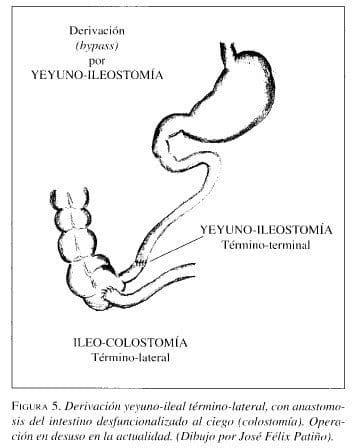
Derivación yeyuno-ileal
La primera operación utilizada en el tratamiento de la obesidad fue la derivación (bypass) yeyuno-ileal, un procedimiento popular en los años 1960 y 1970. Aunque lograba una importante reducción de peso, > 50%, y ésta se mantenía en el 65% de los pacientes, se acompañaba de secuelas graves: falla hepática progresiva, diarrea, pérdidas de electrolitos, síndrome de asa ciega con crecimiento de bacterias anaeróbicas, poliartralgias y nefropatía (Deitel 1998).
Estos procedimientos quirúrgicos de derivación (bypass) yeyuno-ileal utilizados en los años 1960-1970 en pacientes con obesidad extrema (50 kg por encima del peso normal) o con peso corporal superior a 110 kg o 140 kg (Benfield et al 1976) lograban la disminución de peso por dos mecanismos principales: reducción en la ingestión de alimentos y malabsorción de las calorías ingeridas.
 |
 |
Según Mason (1981,1992), la derivación yeyuno-ileal se originó en el trabajo experimental de Kremen, Linner y Nelson publicado en 1954 sobre la importancia nutricional del intestino delgado. El procedimiento fue popularizado por Payne y DeWind y por Scott y asociados y vino a ser reemplazado por el bypass gástrico por gastro-yeyunostomía en asa, descrito por Mason e Ito en 1967, operación que luego fue modificada a una gastro-yeyunostomía de Roux-en-Y por Griffen y asociados (1977). La gastroplastia con banda fue desarrollada a partir de otros métodos de gastroplastia y utilizada por primera vez en noviembre de 1980 por Mason.
En su comprensiva monografía Surgical Treatment of Obesity publicada en 1981, Edward E. Mason, profesor de cirugía en la Universidad de Iowa, hace un recuento histórico de su interés inicial en este tipo de cirugía con motivo de una visita a Minneapolis en 1954, y del desarrollo de las operaciones para el tratamiento de la obesidad. Esta obra es fuente de consulta de la mayor importancia.
En los pacientes sometidos a la antigua derivación yeyuno-ileal se documentaron importantes cambios metabólicos y del comportamiento. Bray estudió estos pacientes, hospitalizados para tal propósito. Se encontraron cambios hormonales como aumento en la secreción del polipéptido pancreático y del glucagón; también se observó elevación del glicerol plasmático y menor incremento postprandial tanto de la insulina como de la glucosa. Los síntomas de depresión, que se hacen más pronunciados cuando el paciente obeso es sometido a un régimen estricto de dieta, desaparecieron luego de la derivación.
También se observó un cambio significativo en los patrones alimentarios, con tendencia a la normalización por saciedad temprana, la abolición de comer en exceso durante períodos de estrés emocional y del hábito de ingerir golosinas entre las comidas principales. Así mismo, se registró disminución en el gusto por los alimentos dulces (Bray 1980).
La derivación o bypass yeyuno-ileal causa malabsorción. Luego de la operación se observa disminución en la absorción de grasa, carbohidratos, nitrógeno, calcio, potasio y vitaminas. La pérdida calórica en las heces asciende de un promedio de 131 kcal diarias antes de la cirugía, a un máximo de 593 kcal diarias en el postoperatorio. Un déficit neto de 450 kcal diarias en la materia fecal representa una pérdida de 58 g de tejido adiposo por día.
Estas 450 kcal corresponden aproximadamente a una cuarta parte del déficit calórico consecuente a la derivación, lo cual implica que la reducción en la ingestión de alimentos representa 2/3 a 3/4 del déficit, y la pérdida fecal 1/4 a 1/3. La malabsorción declina en forma gradual con el transcurso del tiempo luego de la cirugía por adaptación intestinal (Bray 1980).
Con este procedimiento se logró una pérdida de peso permanente, y los pacientes llegaron a la condición de peso estable en 12 a 13 meses después de ser intervenidos.
La derivación yeyuno-ileal, utilizada en décadas anteriores, produce importantes complicaciones, tales como diarrea, grandes pérdidas de electrolitos, urolitiasis, colelitiasis, desnutrición (Kwashiorkor), poliartritris migratoria, síndromes de seudooclusión intestinal por supercrecimiento bacteriano, y enfermedad hepática progresiva. La enfermedad del hígado fue motivo de perplejidad, por cuanto los pacientes con obesidad marcada generalmente exhiben alteración de la función hepática y se esperaba que ésta se corrigiera con la operación; por el contrario, se agravaba, y en algunos casos llegó a cirrosis y falla hepática progresiva (Bray 1980).
Las operaciones de derivación yeyuno-ileal significaron un desastre fisiopatológico, y fueron justamente eliminadas de la práctica quirúrgica. Causaron desprestigio a la cirugía de obesidad, la cual fue abandonada en la mayoría de los centros quirúrgicos, hasta el advenimiento de los modernos procedimientos, que exhiben buenos resultados.
Derivación (bypass) gástrica
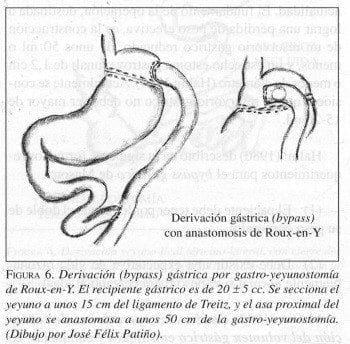
En 1966 Edward E. Mason, desarrolló la derivación gástrica (gastric bypass) como tratamiento quirúrgico de la obesidad, basado en la observación repetida de pérdida de peso y dificultad para recuperarlo en pacientes que habían sido sometidos a una gastrectomía Billroth II. Su primera publicación apareció en 1967, en las Surgical Clinics of North America. Mason describió una operación como la Billroth II, excepto que no se resecaba el estómago, tal como aparece en la Figura 5, tomada de su obra Surgical Treatment of Obesity (W.B. Saunders Company, Philadelphia, 1981.
Mason y colaboradores, y otros autores, desarrollaron modificaciones del procedimiento, el cual ha dado origen a las operaciones modernas que se realizan en la actualidad. El fundamento de la operación, destinada a lograr una pérdida de peso efectiva, es la construcción de un reservorio gástrico reducido, de unos 50 ml o menos, y un estrecho estoma gastroyeyunal, de 1,2 cm o menos de diámetro (Halmi 1980). Actualmente se considera que el reservorio gástrico no debe ser mayor de 15-25 ml.
Halmi (1980) describió en la siguiente forma los requerimientos para el bypass gástrico de Mason:
(1) El paciente debe tener por lo menos el doble de su peso corporal y
(2) Debe existir una expectativa de vida razonablemente normal si el peso fuera cercano al ideal.
Mason (1992) clasifica las operaciones de reducción del volumen gástrico en simples y complejas; en las primeras se utiliza el segmento mayor del estómago para recibir los alimentos que vienen del reservorio gástrico a través del estoma, y en las complejas se anastomosa el yeyuno al reservorio, excluyendo así el segmento gástrico mayor. Por ello se han denominado “operaciones de exclusión”; en efecto, excluyen una parte importante del tracto digestivo del tránsito del bolo alimenticio.
En 1992 Mason publicó un comprensivo artículo en las Surgical Clinics of North America, que hoy es considerado como un “clásico”, en el cual resume las indicaciones y describe los procedimientos quirúrgicos en el tratamiento de la obesidad.
En 1977 Alden informó una serie de pacientes en quienes utilizó suturas mecánicas para hacer la partición del estómago en vez de dividirlo, como lo hacía Mason.
Como lo anota Brolin (2001), el comienzo de la década de 1980 marcó la transición en la cirugía bariátrica, al abandonarse las derivaciones yeyuno-ileales como el método de preferencia. Griffen y asociados informaron en 1977 los resultados de un estudio prospectivo entre los bypass yeyuno-ileales y los bypass gástricos. Con ello se abrió la época moderna de la cirugía de la obesidad, la cual quedaba consolidada como una conducta terapéutica segura y eficaz al terminar el siglo XX.
 |
 |