Revisión de la Literatura A Propósito de un Caso
Reporte de Caso
CARLOS FELIPE CHAUX M.*, EOOlE OSaRIO SILVA**, JUAN FERNANDO MEDlNA R.***
Resumen
Los quistes suprarrenales son patologías poco habituales, de las cuales su descripción literaria esta dada generalmente por reportes de casos y muy escasas revisiones de series. Su curso habitual es asintomático hasta que aparece como manifestación clínica más habitual el dolor abdominal. Su tamaño es variable al momento de la identificación y entre las opciones de manejo tenemos el abordaje tradicional o el acceso laparoscópico.
Presentamos la revisión de la literatura correspondiente a “quiste suprarrenal” basándonos en la experiencia de manejo de un caso por los autores del presente artículo.
Caso Clínico
Mujer de 25 años, originaria y procedente de Popayán, quién como único antecedente patológico refiere una enfermedad ácido-péptica de larga evolución manejada irregularmente con ranitidina y medidas dietéticas.
Informa un cuadro clínico de aproximadamente 6 – 8 meses de evolución consistente en ardor localizado en el epigastrio, de aparición ocasional, autolimitado y de moderada intensidad, el cual progresivamente se hace más intenso, más frecuente y compromete también el hipocondrio izquierdo. En dos ocasiones se acompañó de vómito de tipo alimentario.
Tres meses antes presentó un episodio sincopal asociado con la reaparición del dolor, con pérdida del conocimiento por aproximadamente 3 minutos, sin otros síntomas. En el examen físico se encuentra leve dolor a la palpación del hipocondrio y flanco izquierdo; una ecografía abdominal reporta presencia de una imagen quística de contornos definidos, de 62,6 x 57 mm, ubicada en el hipocondrio izquierdo entre el riñón y el bazo. Las demás estructuras abdominales son consideradas como normales.
Los estudios paraclínicos son hallados dentro de los limites de la normalidad.
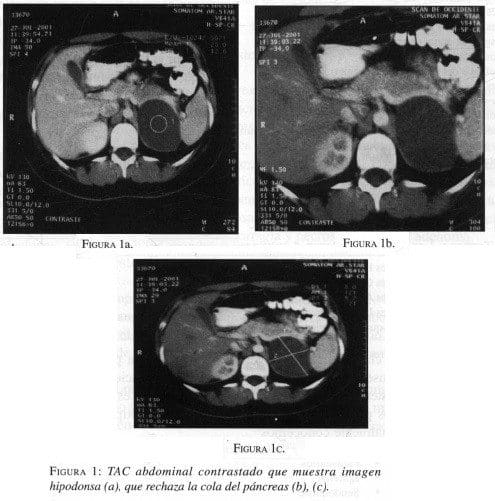
La TAC abdominal muestra una imagen quística que mide 8,0 x 5,7 cm en sus diámetros mayores en la glándula suprarrenal izquierda en estrecho contacto con la cola pancreática, que causa su rechazo en sentido superior, del bazo en sentido lateral y del riñón en sentido inferior. El rechazo producido en dichos órganos sugiere origen externo, probablemente suprarrenal izquierdo. (Figura 1)
Bajo la impresión diagnóstica de “quiste suprarrenal izquierdo,” el caso clínico es llevado a junta de decisiones quirúrgicas, donde se proponen dos alternativas de manejo: la punción-aspiracion dirigida por TAC y el análisis del líquido obtenido, según su resultado se definirá seguimiento imagenológico a dos años debido a la alta posibilidad de recurrencia. La otra alternativa, llevar a la paciente a una “adrenalectomia laparoscópica” con excisión completa de la cápsula del quiste. Se decidió optar por esta última considerando que se trataba de un procedimiento definitivo para la paciente y de bajo riesgo. Esta alternativa fue aceptada, y la paciente se llevó a cirugía laparoscópica; utilizando la técnica lateral, empleando solo 3 puertos de acceso de 10 mm cada uno y el bisturí armónico, con un tiempo quirúrgico de 50 minutos, sin complicaciones intra ni post-operatorias; 24 horas después del procedimiento la paciente fue dada de alta.
El reporte de patología informa la presencia macroscópica de glándula suprarrenal, con un tamaño de 7,5 x 2,5 cm y la presencia de una formación quística de 6 cm de diámetro que evidencia un parénquima adelgazado. Microscópicamente se identifica al mismo tejido suprarrenal con áreas de atrofia, acompañando una formación quística constituida por una pared de tejido fibroconectivo revestido por epitelio plano. El diagnóstico final confirma la presencia de un “quiste simple suprarrenal”.
Historia
En 1670 Greiselius, anatomista vienés, reportó el primer caso de un quiste suprarrenal roto en un paciente que falleció tras presentar ataques de cólico diarios y en quien se hallo un tumor conectado a la glándula suprarrenal izquierda que ocupaba este lado del abdomen1. En 1837 Rayers, en Francia, informó la presencia de un tumor adrenal de 4 libras en una mujer de 75 años que sufría de dolor crónico en flanco izquierdo y que murió tras una prolongada hospitalización.
Desde entonces y hasta la fecha, varios autores han reportado hallazgos quirúrgicos, radiológicos, o por autopsias2-34. Se calcula que el número de casos descritos en la literatura inglesa alcanza los 613 y hasta 1991 no existían reportes en Latinoamérica36.
Epidemiología
La distribución bi-modal de la entidad por edad de presentación revela un pico en los menores de un año y el otro entre la cuarta y quinta décadas de la vida. No se ha reconocido un predominio racial, y es ligeramente mas frecuente su aparición en las mujeres en una relación 2:1 o 3:110 – 14.
El tamaño es variable, generalmente de 5,1 – 10 centímetros, con un promedio de 9,6 cm35, siendo el mayor reportado en la literatura aquel descrito por Esquivel y Grabstaldl8 con un tamaño de 50 cm. Generalmente se encuentra como hallazgo incidental en un estudio imagenológico abdominal (hasta un 34% de las veces)35, con un tamaño menor a los 10 cm. Por otra parte, se informa una localización unilateral en el 80% de los casos, donde solo un 7% son de carácter maligno o potencialmente malignos y un 0,2 % de origen metastático.
El aumento del número de casos reportados en la literatura durante los últimos años obedece al uso de nuevas técnicas imagenológicas.
Clínica
Generalmente son asintomáticos, hasta que su tamaño causa dolor, disturbios gastrointestinales o se torna palpable. El síntoma más común es el dolor abdominal (19%), mientras que el signo más frecuente es la presencia de plenitud o masa abdominal (10%).
La presencia de dolor y masa palpable se halla solamente en 10 % de los casos, mientras que la hipertensión como hallazgo único se identifica en 9%.
Otros síntomas como dolor en el flanco (65%), dolor de espalda (2%) y síntomas vagos (1%) no son habituales25, 26, 28, 29.
En tumores funcionales es frecuente encontrar cefalea, sudoración excesiva e inapropiada, palpitaciones, palidez, náuseas, vómito, dolor abdominal y torácico, debilidad disnea, perdida de peso, temblor, ansiedad y alteraciones visuales entre otras37.
Diagnóstico
Son importantes una adecuada y cuidadosa historia clínica y un minucioso examen físico en un paciente con los síntomas y signos referidos o en quien se determine incidentalmente la presencia del quiste, resaltándose la importancia de definir si la lesión es o no funcionante. Ante una lesión que produzca síntomas adrenales, se debe intervenir, independientemente del tipo de la misma (adenoma cortical, carcinoma o feocromocitoma).
Diagnóstico diferencial
Las entidades con las cuales habitualmente hay que hacer diferenciación son:
- Quistes hepáticos
- Quistes del bazo
- Quistes del páncreas
- Tumores de mesenterio
- Tumores benignos y malignos del riñón y la suprarrenal
- Aneurismas de aorta, de arterias iliacas y esplénicas
- Ganglios linfáticos patológicos
- Hidronefrosis del segmento renal superior
- Lesiones tumorales del fondo gástrico.
Hepatocsplenomegalia - Hidrocolecisto
- Extensión local o metástasis de neoplasias primarias de pulmón,
- hígado, ganglios linfáticos, peritoneo, hueso y/o pleura.
- Incidentaloma
Clasificación patológica
En 1906 Terrier y Lecene2 describieron 5 subtipos de quistes adrenales:
- Quistes Parasitarios
- Quistes Glandulares Verdaderos
- Quistes Adenomatosos
- Quistes Linfangiomatosos
- Seudoquistes de origen hemorrágicos o neoplásicos
Esta clasificación fue ligeramente modificada por Absehouse en 1959, basado en una serie de 155 Pacientes5. Foster hacia 1966 realiza nuevos cambios y establece los porcentajes de presentación de los subtipos que actualmente conocemos10.
| *Parasitarios *Epitelial *Seudoquiste *Endotelial |
7% 9% 39 % 45 % |
Estos porcentajes fueron modificados por Neri y Nance hacia 1999, tras evaluar 515 pacientes en quienes
se disponía del diagnóstico patológico35.
Quiste Parasitario
Cuadro de presentación realmente rara, con una afectación adrenal menor del 0,5% de todos los pacientes que presentan infección por este parásito10.
Generalmente presentan paredes delgadas, con o sin calcificaciones, parásitos en sus paredes y quistes hijos, así como presencia de positividad para la prueba cutánea de Casoni.
Quiste Epitelial
Representan los quistes glandulares congénitos o de retención, y los adenomas quísticos (Fukushima)10. Los quistes de retención pueden originarse por malformaciones embrionarias o inclusión de tejido desplazado desde el tracto
urogenital. Por otra parte, los Adenomas quísticos representan la degeneración quística de tumores benignos adrenales (Goldzieher)10, y deben ser cuidadosamente distinguidos de pseudoquistes debido a la hemorragia y necrosis dentro del adenoma.
Quistes Endoteliales
Comprenden los quistes linfangiomatosos (16- 42 %) y los angiomatosos (3%). Se considera que ambos tipos son el resultado de alteraciones en el desarrollo o ectasia de vasos linfáticos o sanguíneos respectivamente.
Los quistes linfangiomatosos presentan tamaño variado y pueden ser tan pequeños como de 1 ‘-5 mm conteniendo un liquido acuoso o lechoso y una delgada capa endotelial10.
Seudoquistes
Esta es considerada la variedad más común, y es el producto de la extravasación hemorrágica dentro o alrededor del tejido glandular normal o patológico, lo cual puede ocurrir en una amplia variedad de lesiones: tumores benignos o malignos, trauma, infección severa, anoxia en niños que cause shock profundo, etc.
Se presentan cuatro tipos de estos seudoquistes según Absehouse5.
| *Quiste hemorrágico en hematoma antiguo *Quiste hemorrágico en adenoma *Quiste hemorrágico en feocromocitoma *Quiste hemorrágico en tumor maligno |
(37% de casos)’;. (1%). (4%). (3%). |
Se propone la existencia de un nuevo subtipo denominado “Quistes No Hemorrágicos” (Neri-Nance)35, en el cual se incorporen aquellos ejemplares que no presenten evidencia de hemorragia o que siendo catalogados como benignos no se ajusten dentro de los otros subtipos de pseudoquistes descritos7, 9,13,18, 31, 32.
Laboratorio
Su utilidad radica en descartar la presencia de una lesión funcionante, para lo cual se recurre a las siguientes
mediciones:
- Metanefrina o ácido vanililmandélico en orina de 24 horas,
- 17 hidroxicorticosteroides en orina,
- 17 cetosteroides,
- Potasio sérico (En pacientes hipertensos bajo dieta con menos
- de 200 mEq de sodio y menos de 100 mEq de potasio),
- Test de dexametasona a baja dosis (que demuestra supresión normal de los esteroides urinarios),
Otros estudios de laboratorio no son particularmente útiles: el hemograma puede presentar eosinofilia hasta en un 20 % de las infecciones parasitarias y una prueba cutánea de Casoni puede ser positiva, al igual que la de aglutinación indirecta, cuando se trate de quiste por equinococo11.
Imagenología
Las radiografías pueden mostrar calcificaciones, aunque la presencia de éstas no permiten definir su naturaleza, ya que aparecen hasta en un 45% de las veces en tumores benignos y en 42% de los quistes adrenales malignos6.
La TAC es el medio más utilizado para determinar presencia de masas adrenales ya que es capaz de obtener imágenes de tumores con un diámetro de 1 cm o más38, con una sensibilidad de 85-95%, aunque no puede diferenciar entre fecromocitoma, metástasis tumorales y adrenalomas12. Los quistes se identifican fácilmente por sus márgenes delgados y la densidad homogénea al agua17.
Por otra parte, la RMN cumple una función complementaria a la TAC, tiene mayor sensibilidad para masas y puede diferenciar entre adenomas no funcionantes y adenomas funcionantes, metástasis, feocromocitomas, quistes y hemorragia intra-adrenal23.
El ultrasonido se reserva para pacientes delgados20.
La angiografía es inespecífica en el diagnóstico de masas adrenales y tiene la desventaja de ser invasiva, aunque su realización se debe considerar ante una fuerte sospecha de carcinoma adrenal, así como en presencia grandes masas adrenales que invaden o desplazan órganos vecinos y que impiden determinar por la TAC su verdadero origen3, 20.
La gammagrafía con 131-MIBG (meta-yodo-benzil-guanidina) se utiliza en los casos que hay evidencia clínica y bioquímica de feocromocitoma y los cortes de la TAC son negativos. Así mismo, para el seguimiento de recurrencia o metástasis de la misma entidad y para determinar las características de funcionalidad del tumor30, 37.
Tratamiento
La aspiración de la lesión se realiza con fines diagnósticos y terapéuticos, siendo útil en el diagnóstico diferencial de las masas adrenales quísticas. La orientación hacia la naturaleza de la entidad se realiza según las características del meses15, 16, 21, 24, 27.
La citología por aspiración con aguja fina ofrece una sensibilidad de 85 % para determinar malignidad y una especificidad de 100 %, siendo por lo tanto un procedimiento seguro y sencillo con un alto grado de confiabilidad21.
Algunos autores15, 24 invocan el manejo de los quistes adrenales mediante la aspiración exclusiva, y ante reaparición de los mismos o el incremento en el tamaño se plantea repetir la aspiración o acudir a la escle-roterapia. La cirugía se reservaría cuando hay líquido hemorrágico, citología positiva para malignidad, funcionalidad del quiste, confirmación de feocromo-citoma o de malignidad fuertemente sospechadas e, igualmente, ante un borde quístico irregular que se evidencie al examen contrastado15, 16, 19, 21, 24, 27.
Otros autores22, 33 indican la exploración quirúrgica (abierta o laparoscópica) para todo tumor adrenal, presentando una mortalidad operatoria de 0%, una morbilidad de 12,2 % cuando el abordaje es anterior y de 8,1 % cuando es posterior, así como de 0% para la laparoscopia15.
Abstract
Adrenal cysts are rare lesions and clinical reports are scarce. Patients with adrenal cysts are usually asymptomatic until the appearance of the most frequent clinical manifestation, abdominal pain. Size is variable. Surgical approach can be by the traditional operation or the laparoscopic method.
This article includes a case report and a pertinent literature review.
Referencias
1. Greiselius: cited by Doran AHG. Cystic tumor of suprarenal body successfully removed by operation. Br Med J 1908; 1:1558 – 63.
2. Terrier F, Lecene P. Les grands kystes de la capsule surrenale. Rev Chir 1906; 34:321-37.
3. Levinson PH. A case of bilateral adrenal cysts. Endocrinology 1933; 17:372-6.
4. Stock FRCS. Cysts of the adrenal gland. Postgrad Med J 1947; 23:530-533.
5. Absehouse GA, Goldstein RB, Absehouse BS. Adrenal cysts: Review of the literature and report of three cases. J Urol 1959; 81:711-9.
6. Palubinskas AJ, Christensen WR, Harrison JH, Sosman MC. Calcified adrenal cysts. Am J Roentgenol Radium Ther Nucl Med 1959; 82: 853- 61.
7. Gillespe HL, McPhail JL. Pregnancy complicated by hemorrhagic adrenal cyst. Obstet Gynecol 1962;20:539-41.
8. Esquivel E Jr, Grabstald H. Giant adrenal cyst. J Urol 1965; 94:635-8.
9. Thompson AG, Jacobson SA. Pseudocyst of the adrenal gland. Can Med Assoc J. 1966; 94:90-1.
10. Foster DG. Adrenal cysts. Arch Surg 1966; 92:131-43.
11. Schifrin BS. Massive pseudocyst of the adrenal as a cause of kidney displacement across the midline. Obstet Gynecol 1967; 30:731-5.
12. Levin SE, Collins DL, Kaplan GW, Weller MH. Neonatal adrenal pseudocyst mimicking metastatic disease. Ann Surg1974; 179:186-9.
13. Osborne AH. Three cases of retroperitoneal cyst with discussion of X-ray diagnosis by excretory urogram and review of the literature. J Urol 1974; 112:541-5.
14. Kearney GP, Mahoney EM. Adrenal cysts. Urol Clin N Am 1977; 4:273-83.
15. Scheible W, Coel M, Siemers PT, Siegel H. Percutaneous aspiration of adrenal cysts. Am J Roentgenol 1977; 128:1013-6.
16. Gross MD, Freitas JE, Silver TM. Documentation of adrenal cyst by adrenal scanning techniques. J Nucl Med.1978; 19:1092.
17. Karstaedt N, Sagel SS, Stanley RJ, et al. Computed tomography of the adrenal gland. Radiology 1978; 129:723-30.
18. Uretsky G, Freund H, Charuzi I, Luttwak EM. Cysts of the adrenal gland. Eur Urol 1978;4:97-9.
19. Siekavizza JL, Bernardino ME, Samaan NA. Suprarenal mass and its diagnosis. Urology 1981; 18:625-32.
20. Copeland PM. The incidentally discovered adrenal mass. Ann Intern Med 1983; 98:940-5.
21. Katz RL, Patel S, Mackay B, Zornoza J. Fine aspiration cytology of the adrenal gland. Acta Cytol 1984; 8:269-82.
22. Seddon JM, Baranetsky N, Van Boxel PJ. Adrenal «incidentalomas» need for surgery. Urology 1985; 25:1-7.
23. Falke THM, te Strake L, Shaff MI, et al. MR imaging of the adrenals: Correlation with computed tomography. J Comput Assisted Tomogr 1986;10: 242-53.
24. Tung GA, Pfister RC, Papinicolau N, Yoder IC. Adrenal cysts: Imaging and percutaneous aspiration. Radiology 1989; 173: 107-10.
25. Yang HY, Lee JH, Lee HR, et al. A case of adrenal lymphangiectatic cyst associated with severe hypertension. Korean J Intern Med 1990; 5:108-11.
26. Gaffey MJ, Mills SE, Medeiros LJ, Weiss LM. Unusual variants of adrenal pseudocysts with intracystic fat, myelolipoma tous metaplasia, and metastatic carcinoma. Am J Clin Pathol 1990; 94:706-13.
27. Ettinghausen SE, Burt ME. Prospective evaluation of unilateral adrenal masses in patients with operable non-small-cell lung cancer. J Clin Oncol 1991:1462-6.
28. Munden R, Adams DB, Curry NS. Cystic pheochromocytoma: Radiologic diagnosis. South Med J 1993; 86:1302-5.
29. Watanabe M, Matsuura H, Oshima T, et al. Primary aldosteronism with ipsilateral adrenal cyst: Report of a case. Endocr J 1993; 40:619-24.
30. Werbel SS, Ober KP. Pheochromocytoma update on diagnosis, localization, and management. Med Clin N Am 1995; 79: 131-53.
31. Bartlett DL, Cohen A, Huttner R, Torosian MH. Adrenal pseudocyst in pregnancy. Surgery 1995; 118:567-70.
32. Trauffer PML, Malee MP. Adrenal pseudocyst in pregnancy. J Reprod Med 1995; 41:195-7.
33. Linos DA, Stylopoulos N, Rapptis SA. Adrenaloma: A call for more aggressive management. World J Surg 1996; 20:78893.
34. Akata D, Haliloglu M, Ozmen MN, Akhan O. Bilateral cystre adrenal masses inthe neonate a ssociated with the incomplete form of Beckwith-Wiedemann syndrome Pediatr Radiol 1997; 27:1-2.
35. Neri LM, Nance FC. Management of adrenal cysts. The American Surgeon 1999; 65:151 – 163
36. Dagher L, Pérez Tineo H, Pérez Jiménez R. Quiste suprarrenal: reporte de un caso y revisión de la literatura. Med Interna 1994; 10 (4):161-164.
37. De La Hoz J. Feocromocitoma. Rev Col Cir 1994; 9 (3): 225 -238
38 De La Hoz J. Síndrome de Cushing. Rev Col Cir 1995; 10 (3): 127 – 142.
Correspondencia:
Carlos felipe Chaux.
chauxpipe2000@yahoo.com
Universidad del Cauca
Popayán, Colombia.
* Profesor Departamento de Ciencias Quirúrgicas. Facultad de ciencias de la salud. Universidad del eauea – Hospital Universitario “San Jose” Popayan – Colombia.
** Residente de 3″ año – Cirugia general. Universidad del Cauea – Hospital Universitario “San Jose” Popayan – Colombia.
***Residente de 2do año – Cirugia general. Universidad del Cauea – Hospital Universitario “San Jose” Popayan – Colombia.