R. ALBIS, MD; J. ESCALLON, MD, FACS, FR< ;:S, SCC.
Palabras claves: Antibióticos, Resistencia bacteriana, Desarrollo de resistencias.
En la medida en que contamos con más y mejores antibióticos, las bacterias se tornan también más resistentes a los mismos. El mal uso o errada indicación de los antimicrobianos han conducido a que este fenómeno de la resistencia bacteriana se evidencie en forma crítica. Los mecanismos de resistencia para diversos medicamentos, se presentan en esta revisión.
Introducción
La resistencia bacteriana se ha convertido en un problema serio en la práctica clínica actual, ya que tarde o temprano las bacterias desarrollan resistencia, virtualmente a cualquier antibiótico. En Estados Unidos se ha convertido en un gran motivo de preocupación, ya que en 1992, 13.300 pacientes hospitalizados murieron por infecciones bacterianas que fueron resistentes a los antibióticos (1, 2).
Como cualquier ser vivo de la escala biológica, las bacterias desarrollan resistencias mediante la selección natural del más fuerte para asegurar su supervivencia, de acuerdo con la teoría muy bien documentada por Darwin. Todo esto, a pesar de los avances en la última década sobre terapia antibiótica (1-3), se resume así:
1. Mejor entendimiento del espectro microbiológico de la llamada terapia óptima.
2. Mejor aplicación de los principios farmacocinéticos de las drogas.
3. Desarrollo de nuevas clases de antibióticos.
4. Mayor entendimiento de la interacción entre los factores de resistencia del huésped, el microorganismo y la quimioterapia.
5. Amplia gama de antibióticos ahora disponibles ha permitido el ajuste de la terapia antibiótica a varios factores del huésped y a diferentes tipos de infección.
En general, la resistencia a los antibióticos es una repuesta predecible y quizás inevitable en su uso. Aparece por la selección de cepas resistentes entre especies susceptibles o por el ingreso de nuevas cepas de especies naturalmente resistentes (4). La proporción en que aparece resistencia entre la población bacteriana, está con frecuencia ligada a la extensión del uso de agentes particulares en un ambiente dado (2-5). De hecho, esta proporción está condicionada al sobre uso y abuso de los antibióticos.
Aun cuando el uso apropiado de agentes antibacterianos ha tenido efectos positivos tanto en el campo económico como en el de la salud en todo el mundo, el uso inapropiado tanto en nivel clínico como agropecuario supone un costo muy alto e innecesario. Las infecciones causadas por patógenos resistentes tienen tasas asociadas mucho mayores de morbimortalidad que las causadas por patógenos susceptibles (2, 5).
El objetivo de esta revisión es examinar la incidencia de este problema en nuestro medio, analizar cuáles son los mecanismos de acción de las drogas y la manera en que han ido creando resistencia en las bacterias; plantear cómo el conocimiento adecuado de algunas pautas sobre el tema evitan una rápida aparición de resistencias; asimismo, permitir un uso racional de los antibióticos a fin de disminuir el alto costo económico y social en nuestro medio ocasionado por las infecciones producidas por organismos resistentes.
La evaluación de un nuevo agente antimicrobiano revela la presencia de algunos organismos que tienen resistencias naturales y de otros que son susceptibles a la droga, definiéndose así el espectro de actividad de la misma. Las pruebas de laboratorio pueden estimar la probabilidad de aparición de resistencias; pero los mecanismos de resistencia sólo aparecen con el uso clínico del agente (2, 3). A pesar de su versatilidad, las bacterias tienen un número limitado de mecanismos de resistencia adquirida (2, 6), a saber:
1. La alteración del sitio blanco de acción del antibiótico, disminuyendo la afinidad del receptor o sustituyendo una vía alterna.
2. Disminuyendo la entrada del antibiótico al espacio periplasmático, por disminución de la permeabilidad, o por un transporte activo de salida.
3. Por medio de la producción de una enzima detoxificadora (3).
Además, una bacteria puede desarrollar resistencia por más de uno de estos mecanismos.
Puede aparecer resistencia por una mutación que reduce la afinidad del sitio de acción de la droga o que permite la sobreproducción de una enzima modificadora del antibiótico; esto mismo se puede lograr por la inserción de un DNA extraño recombinante (2, 3, 6).
Pero lo más frecuente es que los genes de resistencia sean cargados en plásmidos extracromosómicos que pueden transferirse de bacteria a bacteria por conjugación, transducción o transformación (2, 3, 6). Los genes pueden cargarse. en unidades de DNA llamadas transposones que les permIten saltar de un sitio del DNA a otro, facilitándose así la diseminación de la resistencia (1, 6).
Además de lo expuesto han aparecido nuevos mecanismos al igual que alteraciones de mecanismos anteriores definiéndose de esta forma la resistencia a los nuevos antibióticos. Los genes de resistencia viejos han sido adquiridos por nuevos agentes y algunas bacterias han acumulado resistencia a múltiples antibióticos. (Lea también: Han descubierto a una Bacteria Gigante capaz de verse a simple vista)
Resistencia a Antibióticos Betalactámicos
Los antibióticos beta-lactámicos más comúnmente usados son las penicilinas y las cefalosporinas; su efecto antibacteriano depende de su capacidad para difundir a través de la membrana celular, de la afinidad por sus proteínas receptoras, y de la estabilidad frente a la degradación bacteriana (4).
El mecanismo de acción de los antibióticos beta-lactámicos es la inhibición para la síntesis, de la pared celular bacteriana; ésta está formada por residuos de N-acetilglucosamina y de ácido N-acetil murámico (5). El paso final de ~a síntesis de la pared celular es la transpeptidación y defme los enlaces cruzados de las cadenas de peptidoglicanos.
La hidrólisis mediada por transpeptidasas de la unión B-LACTAMICA (CO-N) resulta en la inhibición de la transpeptidación, todo esto por la unión covalente de la droga beta-lactámica a la transpeptidasa bacteriana.
Las proteínas que se unen a la penicilina (PBP) son proteínas bacterianas (carboxipeptidasas y transpeptidasas), responsables de la mayoría de las actividades enzimáticas de la síntesis de la pared bacteriana y son el sitio de acción de los antibióticos beta-lactámicos (3, 5, 7). La unión de los agentes be~a.-lactámicos a PBP 1, 2, 3, produce respectivamente, lISIS de la pared celular, disrupción de la forma celular e inhibición de la división celular (8-10).
Estos antibióticos pueden inhibir también el crecimiento bacteriano por otros mecanismos, como la inhibición de la formación de precursores de la pared celular lo que lleva a autólisis por medio de hidrolasas de ácido murámico no suprimidas. Además de estos mecanismos de lisis, el es t:ep!~COCOdel grupo. A y el viridans, en presencia de antIblOtIcos betalactamlcos no presentan autólisis (defectuosas en a.utolisinas), pero son susceptibles a estos agentes por medIO de mecanismos no líticos (8, 10, 11).
La causa más común de resistencia a los antibióticos betalactámicos es la degradación mediada por enzimas del antibiótico. Existen tres clases de enzimas que los pueden degradar:
1. Las beta-lactamasas que destruyen el núcleo betalactámco, y es el mecanismo más importante, son producidas por todas las bacterias Gram negativas y algunas Gram positivas. Pueden ser codificadas por cromosomas o plásmidos, constitutivas o enzimas inducibIes. Las producidas por las Gram positivas excretadas extracelularmente (exoenzimas); las de los Gram negat~ vos permanecen en el espacio periplasmático protegIendo las PBP.
Los genes que codifican las betalactamasas pueden residir en los cromosomas bacterian?~ o en plásmidos; los plásmidos bacterianos que codifican las proteínas responsables de la resistencia bacteriana se conocen como factores de resistencia (Factores-R~. La resistencia mediada por plásmidos puede pasar duectamente a especies bacterianas de relación d~stante por conjugación y la expresión de estas enzimas es usualmente constitutiva. La expresión de betalactamasas mediadas por cromosomas no es constitutiva, pero se inducen o deprimen con la exposición a antibióticos beta-lactámicos (2, 3, 5, 7, 12).
Las beta-lactamasas de los Gram negativos se clasifican, según Richmond y Sykes (6) y de acuerdo con su afinidad por el sustrato, su punto isoeléctrico y sus datos de inhibición, en cinco clases. Las de los Gram positivos se dividen en cuatro grupos de acuerdo con sus características serológicas (5).
Las beta~lactamasas clases 1 y II de Richmond y Sikes, son medIadas cromosómicamente. La inducción de enzimas clase 1 ocurre cuando la expresión de una betalactamasa aumenta en presencia de un antibiótico betalactámico que actúa como inductor, y disminuye a su estado basal después de la hidrólisis o del retiro del agent~ inductor: ejemplos de bacterias que producen este tIpO de enzImas son el Citrobacter freundi, el Enterobacter cloacae y la Pseudomona aeruginosa (9, 11). Antibióticos betalactámicos que son pobres inductores de beta-lactamasas pueden lisar bacterias con este tipo de enzimas pero no pueden inhibir las bacterias mutantes con expresión de beta-lactamasas a pesar del retiro del agente inductor (10).
Las beta-lactamasas clase III están codificadas por plásmid?s y son la TEM-1, TEM-2 Y la SHV-1 (5). Las enzImas TEM median la hidrólisis del aztreonam y de las cefalosporinas de amplio espectro (12). La enzima TEM-1, constituye el 75-80% de la resistencia mediada por plásmidos. Las beta-lactamasas clase IV son enzimas mediadas cromosómicamente producidas por la klebsiella (6). La clase V es un grupo heterogéneo que incluye las enzimas que hidrolizan la oxacilina, producida por las enterobacteriáceas y las enzi as específicas de las pseudomonas (8, 9).
Virtualmente todas las bacterias Gram negativas tienen un gen cromosómico para las beta-lactamasas llamado ampC que codifica una enzima más activa para hidrolizar cefalosporinas que penicilinas (4, 5). Todo esto implica que las beta-Iactamasas de amplio espectro emergen cuando el uso de un antibiótico favorece su selección (4, 5, 12).
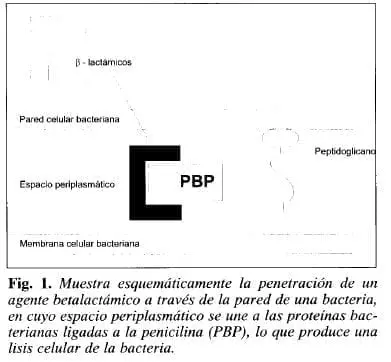
Hay mecanismos por los cuales pueden funcionar las beta-Iactamasas no sólo como enzimas hidrolíticas sino también como proteínas que se unen a compuestos, restringiéndoles así su actividad (2). La Figura 1 muestra lo que ocurre cuando un agente beta-lactámico penetra la pared de la bacteria.
Dentro del espacio periplasmático, se produce una unión con las PBP y una lisis celular. Si es un gran inóculo de bacterias, un compuesto que atraviese rápidamente los canales podría unirse a las PBP, pero la lisis celular podría liberar beta-lactamasas en el espacio periplasmático, especialmente si la enzima es inducida por el agente betalactámico, y la enzima liberada destruiría el resto del agente, permitiendo el crecimiento bacteriano (4-6).
Otra posibilidad es que la enzima inducida se una al agente betalactámico a medida que atraviesa la pared celular (por inducción de un cambio de los poros), dejando tan poco agente para unirse a las PBP que continúa el crecimiento a una proporción menor, constituyéndose este último en un nuevo tipo de resistencia en especies de Enterobacter, Citrobacter freundi y P. aeruginosa, pero que en el momento sólo se ha detectado en centros en los cuales los pacientes con infecciones complicadas son tratados con muchos antibióticos nuevos (8, 9, 12).
2. Las acilasas
3. Las esteras as
La resistencia a los antibióticos beta-lactámicos puede inhibirse a través de modificaciones químicas de los agentes beta-lactámicos que mejoren su estabilidad contra la hidrólisis de estas enzimas (6, 12). El aztreonam es un monobactámico que es activo contra Gram negativos aerobios, que presenta una alta estabilidad enfrente de las betalactamasas codificadas por plásmidos y no induce las codificadas por cromosomas.
El imipenem es una carboaminopenicilina y, como el aztreonam, es altamente resistente a la degradación por beta-lactamasas. Como es degradado por las dihidropeptidasas renales, debe administrarse con cilastatina (inhibidor de las dihidropeptidasas).
No se afecta por los cambios de permeabilidad de la bacteria pero, a pesar de su estabilidad, puede ser hidrolizado por beta-lactamasas que contienen zinc, que se han identificado en cepas de B. fragilis; además, se ha encontrado resistencia con PBP alteradas y la P. aeruginosa se ha encontrado resistente al imipenem perdiendo su membrana externa, la cual es el canal de entrada de este agente (4, 5, 8).
La ca administración de un agente no antimicrobiano capaz de inhibir la actividad de las beta-lactamasas en conjunto con un antibiótico betalactámico es una estrategia adecuada; ejemplos son el ácido clavulínico y el sulbactam (5, 11, 12). La hidrólisis del sulbactam resulta en la formación de fragmentos que se unen en forma covalente a un sitio de la enzima diferente del sitio activo, produciéndose así una inactivación irreversible (12).
Ambos agentes inhiben las enzimas codifificadas por plásmidas y por cromosomas tanto de Gram positivos como de Gram negativos. Existe un problema con las enzimas de clase 1, el ácido clavulínico a pesar de ser un mayor inhibidor de las betalactamasas que el sulbactam puede ser un inductor potente de este tipo de enzimas, problema que no se presenta con el sulbactam (5, 9).
Resistencia a la Meticilina
La alteración del núcleo betalactámico ha permitido la producción de antibióticos (meticilina, nafcilina y oxacilina), con una mayor estabilidad a las beta-lactamasas Gram positivas. Pero existe resistencia a estos agentes, que es independiente de las beta-lactamasas. La resistencia a la meticilina está mediada a través de la producción de una PBP2 que tiene una menor afinidad por la meticilina (y para la mayoría de los otros antibióticos beta-lactámicos) (4-6).
La expresión del PBP2a puede ser inducida por un betalactámico o ser constitutiva, estando las primeras mediadas por un plásmido. Codificado por un gen cromosómico adquirido (mecA).
Un nuevo mecanismo de resistencia se ha descrito; estas cepas de S. aureus no expresan PBP2a, pero poseen PBP que tienen características de unión con la penicilina modificadas (6).
Resistencia A Los Antibióticos Betalactámicos por Disminución de la Penetración
Las proteínas de los poros de la membrana externa de las bacterias Gram negativas forman canales que permiten el intercambio de nutrientes y otras sustancias (antibióticos) entre el ambiente extracelular y el espacio periplasmático (3, 5, 6). Para que los antibióticos beta-lactámicos se unan a las PBP, deben penetrar al espacio periplasmático a través de estos canales. La difusión de ciertos antibióticos beta-lactámicos a través de los canales se limita por la presencia de sustituyentes en la cadena terminal acilo del núcleo beta-lactámico (3); la difusión de otros se limita por cargas electroestáticas (6). Los cambios en la permeabilidad de la membrana externa sirven para limitar la entrada del antibiótico y disminuir la disponibilidad del mismo para los PBP localizados en la membrana interna (3, 5).
La importancia de este mecanismo de resistencia surge cuando ésta aparece sin hidrólisis (3, 6), Y surge la teoría de una barrera no hidrolítica (6). Entonces, las betalactamasas que aparecen en el espacio periplasmático atrapan en complejos inactivos sin hidrólisis los antibióticos betalactámicos (6, 12).
Resistencia a la Vancomicina
La vancomicina es un antibiótico glicopéptido que impide la formación de la pared celular inhibiendo la síntesis del péptido-glicano (4). Se une a la terminal carboxilo del Dalanil- D-alanina del penta-péptido de la cadena en elongación del péptido glicano. Su actividad está limitada a los Gram positivos y es muy útil en el tratamiento de infecciones causadas por S. aureus meticilina-resistente y por Enterococcus resistentes a la penicilina (6, 12). La resistencia a la vancomicina es mediada por plásmidos y es inducible (4, 5). Se asocia con la producción de una nueva proteína incorporada a la membrana que inhibe competitivamente su unión. La proteína actúa como una carboxipeptidasa que remueve la terminal D-Ala del pentapéptido dejando sin sitio de acción a la vancomicina. Esta resistencia que se ha descrito para el Enterococcus faecalis, no ha podido demostrarse para el S. aureus resistente a la meticilina (5, 6, 12).
Resistencia a los Antagonistas Folato: Trimetoprim y las Sulfonamidas
El trimetoprim y las sulfonamidas actúan sinérgicamente para inhibir el metabolismo de los folatos, bloqueando pasos secuenciales en la vía de la síntesis de éstos (4). El trimetoprim inhibe la reductasa del dihidrofolato y las sulfonamidas inhiben la sintetasa del dihidropteroato. Las bacterias son incapaces de formar derivados del ácido fólico y no pueden utilizar el del huésped. Por lo tanto, la producción bacteriana de ácido tetrahidrofólico, que se requiere para la síntesis de aminoácidos y nucleótidos, depende totalmente de la síntesis del ácido para-aminobenzoico(4, 6).
La principal causa de resistencia al trimetoprim es la producción de una reductasa de dihidrofolato que no tiene la capacidad de unirse al trimetoprim (codificado por un plásmido y por transposones); un mecanismo adicional, es una sobreproducción, codificada cromosómicamente, de dihidrofolato reductasa normal (5, 8). Como la información genética para la síntesis de enzimas reside en transposones, podemos suponer que en el futuro la resistencia será mayor (1, 2, 6). La resistencia a las sulfonamidas está definida principalmente por la baja afinidad a la enzima, uniéndose entonces a PABA, sin bloquear la síntesis de folatos; esto resulta de una mutación de punto o de una presencia de un plásmido (4-6), esto es:
1. Un aumento de producción de ácido para-aminobenzoico;
2. Un aumento en la síntesis de pteridina
3. Un aumento en la producción de una sintetasa de dihidropteroato resistente a las sulfonamidas.
4. Una resistencia importante mediada por plásmidos que codifican una enzima resistente.
Resistencia a los Aminoglucósidos
Los aminoglucósidos inhiben la iniciación de la síntesis de proteínas y bloquean la elongación de la cadena polipeptídica al introducir la incorporación de aminoácidos incorrectos (4). Los aminoglucósidos se clasifican en dos grupos, de acuerdo con su contenido de 2- deoxiestreptamina o estreptidina; son moléculas hidrofílicas que requieren el transporte activo para poder entrar dentro de la bacteria (4, 5). El principal mecanismo de resistencia es la modificación enzimática del antibiótico; otros mecanismos de menor importancia son la alteración del sitio de unión ribosomal y una disminución de la toma de la droga (5, 6):
Las enzimas modificadoras de los aminoglucósidos (AME), catalizan la modificación del grupo amino o hidroxilo del antibiótico. Estas enzimas inactivan los aminoglucósidos por tres mecanismos (1, 4-6):
1. Acetilación que produce la inactivación catalizando la transferencia del acetato del acetil coenzima A al grupo amino del aminoglucósido.
2. Nucleotidilación, por medio de nucleótidos de trifosfato y de grupos de adenilato de hidroxilo.
3. Fosforilación, transferencia de un grupo fosfato a un grupo hidroxilo.
Los enterococos resistentes a los aminoglucósidos son de muy difícil manejo, por lo cual se debe realizar sinergismo de éstos con ampicilina, penicilina o vancomicina. Los bacteroides son uniformemente resistentes a los aminoglucósidos ya que éstos no pueden penetrar en el espacio periplasmático (3, 8, 9).
La amikacina, un derivado semisintético de la kanamicina, se diseñó para evitar la acción de las AME, pero las bacterias, principalmente la Pseudomona aeruginosa puede volverse resistente por mecanismos no enzimáticos, principalmente limitando su entrada en la pared celular ya sea por disminución del metabolismo energético o por alteración de la estructura lipopolisacárida de la pared (3, 5, 9).
Resistencia al Cloranfenicol
El cloranfenicol inhibe la síntesis proteica bacteriana uniéndose a la subunidad ribosomal 50s (4). El mecanismo de resistencia más común al cloranfenicol es la modificación enzimática (5). La acetiltransfera del cloranfenicol es una enzima codificada por plásmidos que inactiva por acetilación al cloranfenicol (5, 6).
Resistencia a las Quinolonas
Las quino lonas inhiben la DNA-girasa, una enzima necesaria antes de la replicación del DNA del cromosoma bacteriano (4). La DNA-girasa tiene dos subunidades A (codificadas por gyrA), y dos B (codificadas por gyrB) (5, 13).
Hay dos mecanismos independientes de resistencia, no mediados por plásmidos. El principal mecanismo es la alteración de la enzima blanco, la subunidad A de la DNA-girasa se altera en los mutan tes gyrA resistentes, de manera que ya no se pueden unir al antibiótico (5, 13). El otro es por disminución de la penetración a través de los canales OmpF, lo cual disminuye su concentración, la cual es dependiente de energía, y requiere de un sistema activo de salida en la membrana interna de la pared bacteriana (6).
Las mutaciones en la DNA-girasa sólo confieren resistencia a las quino lonas, pero las alteraciones en las proteínas de la membrana externa dan resistencia cruzada con antibióticos que no se encuentran químicamente relacionados como son las tetraciclinas y el cloranfenicol (5, 6, 13).
Evolución de la Resistencia a Múltiples Antibióticos
Se presenta multirresistencia cuando el mismo mecanismo confiere resistencia a diferentes agentes, como por ejemplo, aquellos que comparten una misma vía de entrada en la célula o los que tienen un mismo blanco para una enzima modificadora (4-6).
Existe también una tendencia a que los genes de resistencia se agrupen en un cromosoma bacteriano, como en el caso de los S. aureus resistentes a la meticilina, pero con mayor frecuencia en plásmidos (1- 3, 5).
Esto es el resultado de la sobrevida de un ambiente nosocomial en donde se han empleado múltiples antibióticos, pero también refleja la evolución de los plásmidos (2, 3, 6); éstos se han encontrado en las bacterias Gram negativas desde la era preantibiótica, que representan los plásmidos R actuales, con la excepción de que los primeros no tenían genes de resistencia (8, 9).
Los genes de resistencia de los plásmidos actuales se asocian con elementos genéticos móviles, de una secuencia de inserción o conformando un transposon. Además, se ha descrito un nuevo tipo de elemento de DNA en los plásmidos, que incluye un sistema de integración de sitio específico que facilita la captura de genes de resistencia y da una secuencia promotora para una expresión eficiente, lo que facilita a la bacteria la adquisición de resistencias (1-3, 12).
Los genes de resistencia no están confinados a una especie bacteriana en particular, sino que tienen un potencial de amplia distribución entre las bacterias (1, 2, 5). Una característica de esta amplia diseminación es que el uso inapropiado de un antibiótico, ya sea en animales o en humanos, puede estimular la selección de resistencias, y que esa resistencia seleccionada en una bacteria saprofita puede causar problemas en una patógena (1, 5).
Conclusiones
Si prevalece la práctica actual, la tendencia de la década pasada de resitencia bacteriana continuará en el próximo siglo. Los países en desarrollo y los hospitales, serán los reservorios para la evolución y mantenimiento de los genes de resistencia y de las cepas multirresistentes que impedirán la antibioticoterapia actual y futura. Hay dos grandes áreas de preocupación: la primera, que los patógenos del huésped normal adquirirán un complemento crítico de genes de resistencia y virulencia, llevando a una amplia y grave diseminación de la infección en la comunidad; la segunda, que las bacterias resistentes a todos los antibióticos disponibles se convertirán en los principales patógenos nosocomiales.
Los nuevos antibióticos en desarrollo deben tener en cuenta los mecanismos de resistencia bacteriana. Y al usarlos contra patógenos nosocomiales debe ser en formacombinada para limitar la aparición de resistencia.
De forma futurista, la ingeniería genética podría desarrollar genes capaces de inactivar los determinantes específicos _de la resistencia.
Lo que sí debe quedar claro es que cualquier intento para usar en forma adecuada los antibióticos, es el primer paso en la lucha contra nuestros temibles atacantes, por lo cual, detalles como el uso de antibióticos de espectro reducido cuando se conoce el patógeno, profilaxis cortas, y el uso de combinaciones adecuadas, darán una mayor sobrevida a los antibióticos actuales.
Abstract
Despite we ha ve more and better antibiotics, microorganism has turned more and more resistant to them. Misuse and inadequate indication for use of antimicrobials has produced this critical situation at the end of this century. Perharps the only possible thing that we can do to avoid resistance is to use aantimicrobials properly. We presented a review of different mechanism of resistace to different antimicrobials.
Referencias
1. Travis J: “Reviving the antibiotic miraele” Science 1994 (Apr); 15; 264 (5157): 360-6
2. Davies J: “lnactivation of antibiotics and the dissemination of resistance genes”. Science 1994 (Apr); 264 (5157): 375-82
3. Nikaido H: “Prevention of drug access to bacterial targets: Permeability barriers and active efflux”. Science 1994 (Apr); 254 (5157): 382-8
4. Epstein F: “New Mechanisms oí bacterial re sistance to antimicrobial agents” N Engl J Med 1993; 324 (9): 601-12
5. Dever L, Dermody T: “Mechanisms of Bacterial Resistance to Antibiotics”. Arch lntern Med 1991 (May); 151: 886-95
6. Neu H: “Changing Mechanisms of Bacterial Resistance”. Am J Med 1984 (Jul): 11-22
7. Sanders Ch, Sanders E: “Microbial Resistance to Newer Generation Betalactam Antibiotics: Clinical and Laboratory lmplications”.J lnfect Dis 1985 (Mar); 151 (3): 399-406
8. Sanders Ch, Sanders E: “Beta-Iactam Resitance in Gram-negative bacteria: Global Trends and Clinical lmpact”. Clin lnfect Dis (CID) ; 15: 824-39
9. Rasmussen B A, Tally F P: “Antibicrobial Resistance in Bacteroides”. Clin lnfect Dis (CID) 1993; 16 (suppl 4): S390- 400
10. Fontana R, Amalfitano G, Rossll, Salta G: “Mechanism of Resistance to growth inhibition and killing by beta-Iactam antibiotics in enterococci”. Clin lnfect Dis (CID) 1992 (Sep); 15 (3): 486-9
11. Rolinson G N: “Evolution of betalactamase inhibitors”. C¡in lnfect Dis 1991 (Jul-Aug); 13 (Suppl 9): s727-32
12. Godfrey A J, Wongs S, Dance D A, Chaowagul W, Bryan L E: “Pseudomonas resistance to beta-Iactam antibiotics due to alterations in the chromosomally encoded beta-Iactamase”. Antimicrob Agents Chemother 1991 (Aug); 35 (8): 1635-40
13. Just P M: “Overview of the fluoroquinolone antibiotics”. Pharmacotherapy 1993 (Mar-Apr); 13 (2 Pt2): 4s-17s.
Por dificultades inherentes a la actividad editorial, el Indice General de Materias y Autores, publicado en el Nº 1 del Vol. XI, enero-marzo de 1996, adoleció de algunas omisiones involuntarias. Quienes hayan observado alguna de ellas, sírvanse hacerlo conocer por escrito, a fin de subsanar el error en próxima entrega.
Doctores, Rosario Albis y Jaime Escallón, del Dpto. de Cirugía, Fundación Santa Fe de Bogotá, Bogotá, D.C., Colombia.