Envejecimiento del Sistema Respiratorio, Volúmenes y Flujos Pulmonares
Los cambios en las propiedades elásticas del pulmón determinan alteraciones en los flujos y volúmenes pulmonares. Se debe tener en cuenta que todos los volúmenes pulmonares son dependientes del tamaño corporal, en especial de la estatura y de la circunferencia del tórax, los que se aumentan durante la infancia hasta un punto de máximo desarrollo. Por ejemplo el volumen de cierre, que es el volumen en el cual las pequeñas vías aéreas empiezan a cerrarse durante la espiración, se incrementa con la edad. Este cierre prematuro es debido a pérdida del tejido de soporte de las vías aéreas terminales. El cierre temprano de la vía aérea terminal origina retención de aire con el consiguiente incremento del volumen residual terminal, el cual se incrementa aproximadamente en un 50% entre los 20 a 70 años de edad (8). De la misma forma, el cierre de las vías aéreas periféricas se comporta como una obstrucción distal al flujo originando un patrón obstructivo de pequeñas vías, que en las pruebas espirométricas se traduce en una reducción del flujo espiratorio forzado entre 25% y 75% de la capacidad vital (FEF25-75), cifra que se afecta de forma más rápida en fumadores.
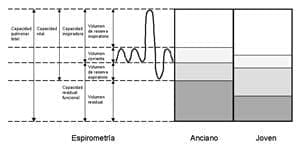
En los ancianos también se encuentra una reducción de la capacidad vital (CV: máxima cantidad de aire que se puede exhalar partiendo de una inspiración máxima) a casi un 75% de sus mejores valores entre los 20 a 70 años de edad (8), lo cual es debido a la rigidez de la caja torácica y a la pérdida de fuerza en los músculos inspiratorios.
La capacidad pulmonar total (CPT) no cambia en los individuos ancianos, ya que a pesar de la disminución en el retroceso elástico pulmonar asociado con la edad, éste se compensa con el aumento en la carga elástica de la caja torácica (38). La capacidad residual funcional (CRF) en los ancianos está aumentada, debido al incremento en el retroceso elástico de la caja torácica y a la disminución del retroceso elástico del parénquima pulmonar. Ello ocasiona que los ancianos respiren a mayores volúmenes pulmonares al compararlos con las personas jóvenes; este cambio se asocia con una mayor carga elástica en la caja torácica, ocasionando un mayor trabajo a los músculos respiratorios (33).
Figura 2. Cambios en los volúmenes pulmonares con el envejecimiento.
Se han descrito otros indicadores de flujo aéreo que disminuyen con la edad, como son la capacidad vital forzada (CVF) y el volumen espiratorio forzado en el primer segundo (VEF1), los cuales indican flujos a altos volúmenes pulmonares, por lo cual dependen principalmente de la fuerza de los músculos respiratorios, a diferencia del FEF25-75 que indica flujo a bajos volúmenes pulmonares y por tanto depende más del retroceso elástico del pulmón.
Se estima que el VEF1 se incrementa de forma aproximada hasta los 20 años en las mujeres y 27 años en los hombres (39). Después de los 30 años el VEF1 disminuye 30 ml por año en los hombres y 25 ml por año en las mujeres (40); es más acentuado en los fumadores, aunque también está condicionado por otros factores como son las infecciones respiratorias durante la infancia, la hiperrreactivad bronquial y el bajo peso al nacer (41).
El bajo peso al nacer ha mostrado estar asociado con una peor función a nivel pulmonar durante la infancia y, por ende, en la obtenida durante la vejez (42). En soporte de lo anterior Barker et al, demostraron que el bajo peso al nacer estaba asociado con un incremento en la mortalidad en pacientes ancianos que padecían EPOC y además que la presencia de una función pulmonar disminuida era una característica de personas que habían tenido infecciones respiratorias durante la infancia (43).
La Tabla 2 muestra los factores asociados en la disminución del VEF1 en ancianos. El VEF1 aporta gran información clínica. En condiciones normales equivale al 80% de la CVF. Un valor por debajo de 75% del predicho sugiere una patología obstructiva, como suele presentarse en la EPOC. La ecuación que se utiliza para determinar el valor del VEF1 en ancianos es (34):
Tabla 2. Factores asociados en la disminución del VEF1 en ancianos
1. Factores asociados con la obstrucción de la vía aérea
|
– Hombres: VEF1 (litros) = 0,0378 x altura (cm) – 0,0271 x edad – 1,73.
– Mujeres: VEF1 (litros) = 0,0281 x altura (cm) – 0,0325 x edad – 0,09.
De los diferentes volúmenes y flujos que se pueden medir durante la espirometría sólo la CVF es de ayuda para detectar patologías restrictivas como la sarcoidosis y la fibrosis pulmonar. La CVF disminuye alrededor de 21 ml por año después de los 30 años de edad (44,45).
La ecuación que se utiliza para determinar el valor de la CVF en ancianos es (34):
– Hombres: CVF (litros) = 0,0567 x altura (cm) – 0,0206 x edad – 4,37.
– Mujeres: CVF (litros) = 0,0365 x altura (cm) – 0,0330 x edad – 0,70.
La relación entre VEF1/CVF es de utilidad en la práctica clínica, en especial cuando se sospecha una patología obstructiva. Este valor en condiciones normales debe ser mayor del 75%. Un resultado inferior a 75% orientará hacia un proceso obstructivo. Sin embargo, se ha encontrado un menor valor para esta relación en personas ancianas saludables (46,47); debido a lo anterior el uso del 75% como límite inferior normal podría sobre diagnosticar patologías obstructivas de la vía aérea en la población geriátrica (48).
Resultados obtenidos en el Estudio de Salud Cardiovascular han sugerido que el límite inferior normal para la relación entre VEF1/CVF debería estar entre 56 a 64% para personas de 65 a 85 años (5).
La resistencia en la vía aérea no se incrementa de forma significativa durante el envejecimiento normal, probablemente debido a que la mayor parte de ésta se encuentra a nivel de las grandes vías aéreas, las que no alteran su estructura ya que tienden a tener un diámetro fijo como resultado de su calcificación (49).
En la práctica clínica, las pruebas de función pulmonar pueden ser ordenadas a ancianos que se presentan con disnea persistente, a pesar de tener un tratamiento máximo para su enfermedad cardíaca, para clarificar síntomas observados en pacientes con demencia (50) o para valorar el riesgo de generar broncoconstricción con el uso de agentes b-adrenérgicos en pacientes con antecedente de broncoespasmo (51). Estas pruebas pueden ser ordenadas para diagnosticar asma en pacientes que presentan tos como único síntoma (52), o monitorizar los efectos adversos de medicamentos que tienen toxicidad pulmonar (53).
Disnea y control de la respiración
La disnea y el control de la respiración implican un proceso de generación rítmica central que ajusta la frecuencia y la profundidad de la respiración según una combinación de estímulos mecánicos y químicos con impulsos superiores del sistema nervioso central (18). En este complejo proceso intervienen los centros respiratorios, las conexiones nerviosas y los quimiorreceptores centrales y periféricos. Los centros respiratorios están localizados en el bulbo y la protuberancia; en el centro bulbar se han encontrado células inspiratorias y espiratorias que coordinan la ritmicidad de la respiración al hacer conexión con las motoneuronas que dirigen los músculos inspiratorios y espiratorios (54).
Los quimiorreceptores son órganos que responden a cambios en la composición química de la sangre o del líquido cefalorraquídeo que los rodea. Se ha encontrado que la respuesta de estos disminuye de manera importante con el envejecimiento, alcanzando niveles de 51% para la hipoxemia y de 41% para la hipercapnia (55). Esto demuestra que el anciano desarrolla mecanismos de defensa tardíos, con una menor respuesta ventilatoria cuando se enfrenta a situaciones donde hay una caída de la PaO2 y un aumento de la PaCO2 con sus consiguientes efectos deletéreos, como se presenta en casos de falla cardíaca descompensada, infección o exacerbación de EPOC (56). Ancianos sanos presentan en reposo una ventilación minuto igual que la de sujetos jóvenes aunque con menores volúmenes corrientes y con altas frecuencias respiratorias (7).
Intercambio gaseoso
La principal función del pulmón es el intercambio gaseoso, es decir, eliminar el CO2 producto final del metabolismo celular e incorporar el O2 del medio ambiente a la sangre, para ser transportado a las mitocondrias de las células, sitio en donde se llevan a cabo las reacciones de óxido-reducción. Para la realización de esta función se requiere de tres actividades que a pesar de ser diferentes, funcionan de forma integrada y son (54):
• La ventilación: encargada de llevar el O2 del medio ambiente a los alvéolos, a través de las vías aéreas y eliminar el CO2 de los alvéolos al medio ambiente.
• La difusión: es el proceso físico por el cual las moléculas de un gas se mueven de una parte de mayor presión a otra de presión inferior. La difusión del O2 y el CO2 a través de la membrana alvéolo-capilar está regulada por la Ley de Fick, la cual establece que el volumen de gas que se mueve por unidad de tiempo a través de una membrana de tejido, es directamente proporcional a la superficie de esta membrana, a la diferencia de presión entre un lado y otro, a la difusibilidad del gas e inversamente proporcional al espesor de la membrana. A nivel pulmonar, la situación es ideal, ya que la superficie es cercana a los 150 m2, la diferencia de presiones para el O2 es de 60 mm Hg y de 5 mm Hg para el CO2 y el espesor de la membrana es de 0.5 m.
• La circulación: encargada del transporte del O2 de los capilares alveolares a la célula y del CO2 en sentido contrario.
Alteración en la relación ventilación perfusión
Se requiere que haya una relación proporcional entre la ventilación y la perfusión, lo que se ha denominado la relación V/Q. A pesar de que hay diferencias regionales en los distintos segmentos pulmonares por fenómenos gravitatorios que hacen que la relación V/Q sea mayor a 1 en los ápices y menor a 1 en las bases en posición de bipedestación, de forma global en condiciones normales la relación V/Q tiende a ser igual a 1.
En el anciano hay una alteración en el retroceso elástico del pulmón, que origina un cierre más temprano de la vía aérea, lo que se hace más notorio en las bases pulmonares. Esto produce un cambio ventilatorio sin que se presente una disminución proporcional en la perfusión en esta misma zona, haciendo que se produzca una alteración de la V/Q lo cual tiene su expresión clínica en una disminución de la presión arterial de oxígeno (PaO2).
La membrana alvéolo-capilar
La capacidad de difusión (DL) también llamada “Factor de Transferencia” mide la capacidad de transferencia de gases desde los espacios alveolares hacia la sangre de los vasos capilares. Este proceso tiene lugar por difusión pasiva y está en función de: la diferencia de presiones que conducen el gas, del área de superficie a través de la cual tiene lugar el intercambio y de la resistencia al movimiento de gas a través de la membrana y a su combinación química con la sangre. Se emplea el monóxido de carbono como gas de prueba (DLCO), porque su avidez extrema por la hemoglobina hace que la presión posterior a la difusión pueda considerarse despreciable (18). La DLCO es dependiente de la ventilación alveolar y del volumen pulmonar. Es medida de acuerdo con la CPT y normalizada según la ventilación alveolar (DLCO/VA). La mejor evidencia que se tiene del efecto del envejecimiento sobre la DLCO ha sido obtenida de un estudio analítico de tipo transversal, en el cual se excluyeron de forma rigurosa pacientes con enfermedad oculta y se incluyeron seis sujetos con edades entre 69 a 85 años (57). En este estudio se encontró una baja DLCO/VA en los participantes ancianos.
Debido a que la DL fue normalizada según la VA, el bajo valor encontrado sugiere alteraciones en los componentes de la membrana alvéolo-capilar más que por la pérdida de la superficie del área alveolar. La reducción anual de la DLCO es de 0.2-0.32 ml/min/mm Hg en hombres y de 0.06-0.18 ml/min/mm Hg en mujeres (58). Esta disminución es más pronunciada a partir de los 40 años de edad. Entre los factores asociados con la reducción en la DLCO se tienen: alteración en la relación V/Q, disminución en la superficie del área alveolar (12), disminución en la densidad de los capilares pulmonares (59) y disminución en el volumen sanguíneo capilar pulmonar (60).
Valores de gases sanguíneos
Con lo descrito previamente hay una base fisiológica que explica una baja PaO2 y un aumento en la diferencia alvéolo-arterial de oxígeno (AaDO2).
Diferentes investigaciones han demostrado una disminución de la PaO2 con la edad y se ha estimado que después de los 30 años la PaO2 disminuye aproximadamente 0.22 mm Hg por año. Entre los factores que se tienen para esta disminución están: la alteración en la relación V/Q debido a un incremento en el volumen y la ventilación del espacio muerto que se presenta con el envejecimiento (13), los grandes cortocircuitos fisiológicos de perfusión (61) y los componentes de la membrana alvéolo-capilar que tienden a producir una baja PaO2 y una amplia AaDO2.
Se han propuesto diferentes fórmulas para determinar la PaO2 de acuerdo con la edad. La revisión de los datos originales que generaron estas fórmulas revelan varias limitaciones. Los siguientes resultados de la PaO2 ajustados según la edad fueron obtenidos en personas de 85 años de edad:
1. PaO2 mm Hg = 104.2 – 0,27 x edad (años) = 81 mm Hg (62).
2. PaO2 mm Hg = 100.1 – 0,325 x edad (años) = 72 mm Hg (63).
3. PaO2 mm Hg = 109 – 0,43 x edad (años) = 73 mm Hg (64).
La primera ecuación proviene de un estudio realizado en pacientes hospitalizados con enfermedad cardiovascular con edades entre los 15 a 75 años. La segunda ecuación es citada en un artículo de revisión, en el cual se indica que el valor del límite inferior normal puede ser el 90% del valor calculado, en el ejemplo presentado sería una PaO2 de 64 mm Hg. La tercera ecuación proviene de un estudio realizado en Italia con 152 pacientes del área rural, con rangos de edades entre 14 a 84 años, no fumadores y sin evidencia clínica, de laboratorio ni radiológica de enfermedad cardíaca, pulmonar, tiroidea, hematológica ni hepática, lo que lo convierte en uno de los estudios más representativos en este tópico.
La presión alveolar de oxígeno (PAO2) no cambia e incluso tiende aumentar con el envejecimiento, esto hace que la AaDO2 que en condiciones normales es de 5 mm Hg, se incremente, lo cual es producido por cambios en la relación V/Q.
Aunque la PaO2 disminuye con la edad, la presión arterial de CO2 (PaCO2) no presenta cambios, lo cual es debido a que la PaCO2 está determinada por el balance entre el CO2 producido por el metabolismo del organismo y la ventilación alveolar; en el anciano tanto la ventilación alveolar como la actividad metabólica disminuyen, lo cual determina que la PaCO2 no se incremente de manera notable.
Es importante mencionar que no se producen cambios a nivel del valor del pH arterial en los ancianos y que cualquier alteración en estas cifras debe obligar al clínico a investigar las posibles etiologías en forma similar como se presentan en pacientes adultos jóvenes.
Mecanismos de defensa
El aparato respiratorio es uno de los sistemas que tiene mayor contacto con el medio ambiente. En reposo, más de 10.000 litros de aire entran al día por la vía aérea para llegar a la extensa superficie alveolar y efectuar el intercambio gaseoso. En el aire inhalado se pueden aislar gran cantidad de elementos como antígenos orgánicos, tóxicos químicos o físicos y microorganismos. A pesar del contacto continuo con estos elementos, las vías aéreas son estériles a partir de la primera división bronquial gracias al eficiente mecanismo defensivo que poseen.
Los mecanismos de defensa han sido divididos en dos grandes grupos: los mecanismos de defensa inespecíficos o constitutivos y los mecanismos de defensa específicos, adquiridos o inmunológicos. Estos mecanismos de defensa interactúan de forma estrecha entre sí con el objetivo de conservar la integridad del sistema respiratorio (65). En la Tabla 3, se nombran los mecanismos de defensa del aparato respiratorio.
Tabla 3. Mecanismos de defensa del aparato respiratorio
1. Mecanismos constitutivos
2. Mecanismos adquiridos
|
Dentro de los mecanismos de defensa constitutivos está el sistema anatómico de purificación del aire, el cual está conformado por las estructuras respiratorias de las vías aéreas superiores. Las fosas nasales además de humedecer y calentar el aire inspirado remueven y filtran las partículas mayores de 10 m; las partículas de menor tamaño que pueden llegar hasta el alvéolo son fagocitadas por el macrófago alveolar, los cuales son removidos por el drenaje linfático o por el sistema mucociliar. El moco bronquial es una sustancia necesaria para el adecuado funcionamiento del sistema respiratorio, está constituido por agua, glicoproteínas, trasudado sérico, enzimas proteinolíticas, inmunoglobulinas y lípidos. Con el envejecimiento normal se produce una disminución en la producción de moco bronquial lo cual expone al epitelio a una mayor probabilidad de daño y a la adherencia de microorganismos (66).
Diferentes factores afectan el sistema de aclaración mucociliar en los ancianos entre los cuales se tienen: la exposición al humo del cigarrillo, bajas temperaturas, contaminación ambiental, entre otros. Se ha encontrado que el transporte mucociliar disminuye con la edad. La velocidad para aclarar el moco traqueal es más lenta en ancianos no fumadores que en personas de menor edad (67). Cuando el sistema de transporte mucociliar no puede expulsar las partículas irritantes, se desencadena el mecanismo reflejo de la tos.
La tos en una persona sana no es el principal mecanismo de aclaración mucociliar. Por el contrario, en personas con patología bronquial crónica, la tos contribuye con cerca del 50% de la efectividad del mecanismo del aclaramiento mucociliar al lograr la expulsión del moco y de las secreciones bronquiales acumuladas (68). En el anciano el reflejo de la tos está disminuido debido a diferentes factores entre los cuales se tienen: la necesidad de un mayor estímulo en las vías aferentes mediadas por el vago a nivel laríngeo y bronquial para desencadenar el reflejo, alteración a nivel central de la percepción para la broncoconstricción e integración del mecanismo de la tos (69).
A nivel de los mecanismos celulares fagocíticos, la primera línea de defensa la constituye el macrófago alveolar residente, encargado de proteger a bronquíolos pequeños y alvéolos.
Los mecanismos adquiridos mediados por células están a cargo de una población de linfocitos, que cooperan con el macrófago alveolar para reforzar su actividad fagocítica y bactericida. Esta cooperación se lleva a cabo mediante dos procesos: la citotoxicidad mediada por células y las reacciones mediadas por linfoquinas. El número de linfocitos T periféricos no cambia de forma importante con la edad, aunque ha sido demostrado que su capacidad para generar una respuesta inmune disminuye, lo que produce una disminución en las defensas a nivel pulmonar (4). En el sistema respiratorio las respuestas inmunes específicas son las que con mayor frecuencia se afectan con la edad. Aunque la presentación de antígeno permanece casi sin cambios, la producción de citoquinas se altera, esto hace que la población geriátrica sea más susceptible a las infecciones y neoplasias.
CLIC AQUÍ Y DÉJANOS TU COMENTARIO